Как правильно ставить диагноз пневмонии
Как правило, постановка диагноза начинается с того, что больной приходит к врачу с общим списком жалоб, характерных для многих недугов, – кашель, головные боли, слабость, возможно, повышенная температура.
Такие симптомы могут свидетельствовать о различных заболеваниях – от банальной простуды до туберкулеза – и только дифференциальная диагностика пневмонии при использовании современных методов исследования поможет выявить пневмонию и установить, какова ее причина.
Общий план диагностики
Когда к врачу приходит пациент с жалобами на проблемы с органами дыхания, следует определить общее направление диагностики. Для этого существует простой тест.
 В нем четыре признака – наличие двух из них одновременно помогает сразу заподозрить пневмонию:
В нем четыре признака – наличие двух из них одновременно помогает сразу заподозрить пневмонию:
- кашель с выделением гнойной мокроты;
- повышенная температура с первого дня течения заболевания – от 38 градусов;
- одышка и затрудненное дыхание;
- повышенная концентрация лейкоцитов.
В целом же диагностика воспаления легких происходит последовательно:
- Беседа с врачом. На этом этапе происходит сбор анамнеза – врач спрашивает о жалобах, о том, были ли перенесены недавно заболевания дыхательных путей, не было ли переохлаждений.
-
 Осмотр грудной клетки. На этом этапе пациент должен раздеться по пояс, и врач проведет простой тест – посмотрит, не западают ли межреберные промежутки, не отстает ли одна сторона в дыхании от другой.
Осмотр грудной клетки. На этом этапе пациент должен раздеться по пояс, и врач проведет простой тест – посмотрит, не западают ли межреберные промежутки, не отстает ли одна сторона в дыхании от другой. - Перкуссия. На этом этапе врач кончиками пальцев простукивает грудную клетку, на основе полученного звука делая вывод о состоянии легких. Если звук звонкий, как при постукивании по стенке пустой коробочки, – это свидетельствует о здоровье. Если звук глухой и спертый, – это значит, что внутри легкого растет соединительная ткань, не позволяя воздуху свободно циркулировать.
- Аускультация. На этом этапе, пользуясь стетофонендоскопом, врач прослушивает легкие. Если звук чистый, дыхание спокойное и размеренное, это свидетельствует о здоровье. Если же дыхание затрудненное, со всхлипами, хрипами и бульканьем – это признак того, что в легких скопился экссудат, мешающий их нормальной работе.
Лабораторные исследования. На этом этапе врач выписывает пациенту направления на показанные при подозрении на пневмонию анализы. Среди них:
-
 общий анализ крови, который при воспалении легких покажет завышенный уровень лейкоцитов – то есть, защитных белых телец;
общий анализ крови, который при воспалении легких покажет завышенный уровень лейкоцитов – то есть, защитных белых телец; - общий анализ мочи, который при наличии недуга покажет, если воспаление распространяется на почки;
- анализ мокроты, который выявит, какой из патогенных микроорганизмов спровоцировал начало болезни – от этого зависит способ лечения;
-
Инструментальные исследования. На этом этапе врач отправляет пациента на определенные обследования, которые помогут точно установить, что за процесс идет в легких. Это может быть:
- рентгенодиагностика, которая покажет расположение очагов заболевания, их распространенность и сопутствующие осложнения;
-
 томография выявит наличие опухолей или деформаций – назначается при осложнениях;
томография выявит наличие опухолей или деформаций – назначается при осложнениях; - УЗИ покажет наличие экссудата внутри легких и его расположение – также назначается при осложнениях;
- бронхоскопия, при которой пациенту в легкие введут специальный длинный шланг с лампочкой на конце – этот тест позволяет фактически заглянуть в легкие и применяется только при осложненном лечении заболевания.
По итогам всех основных исследований (а при необходимости и дополнительных, таких, как УЗИ и томография), врач сможет точно поставить диагноз и назначить адекватное лечение.
к оглавлению ↑
Перкуссия и аускультация
Эти два способа – простукивание и прослушивание – основные методы при диагностике пневмонии у детей. Рентгенодиагностика – основной метод для взрослых, из-за опасности малышам назначается только в критических случаях, когда никакой другой тест нужный результат не даст.
 С помощью перкуссии определяют:
С помощью перкуссии определяют:
- Где расположены очаги заражения – в этих местах грудная клетка отзывается другим звуком, по сравнению со здоровыми участками органа;
- Насколько легкие наполнены воздухом – звук при пневмонии отличается от такового у человека со здоровыми легкими.
По-настоящему поставить диагноз таким способом могут только опытные врачи, которые точно уверены в особенностях патогенных звуков.
С помощью аускультации и у взрослых, и у детей определяют:
- Наличие разрастающейся соединительной ткани – если присутствует данное явление, некоторые участки легких не будут прослушиваться.
Наличие бронхита – если он есть, в легких будут слышны сухие, распространенные хрипы;
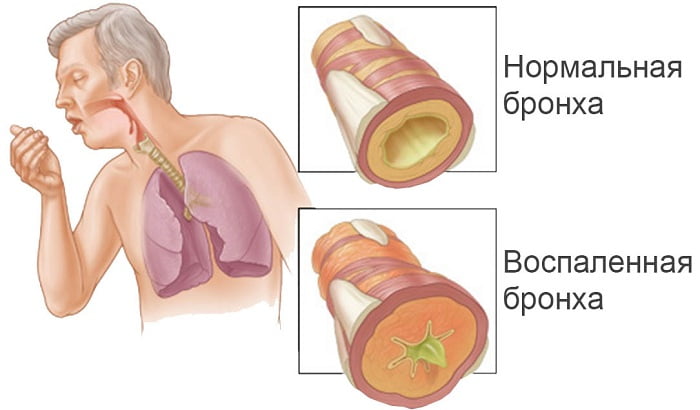
Бронхит
- Наличие в легких экссудата – если он в них есть, звук будет «хлюпающим» и таким, как будто в легких надуваются и лопаются маленькие пузырьки (чтобы уточнить его количество и расположение впоследствии нужно использовать УЗИ);
Если у человека классическая пневмония, захватывающая легкие полностью и хорошо видная как на УЗИ, так и при томографии, симптомы будут четко выраженными и очевидными. Однако если у больного очаговая пневмония и поражены только отдельные участки, всегда есть шанс их пропустить, особенно если они неудачно расположены.
к оглавлению ↑
Лабораторные исследования
Основным исследованием при пневмонии является бактериологический тест. Суть этого метода заключается в следующем:
-
 стерильной палочкой из верхних дыхательных путей у пациента берут мазок;
стерильной палочкой из верхних дыхательных путей у пациента берут мазок; - на анализ также берется небольшое количество мокроты;
- полученные объекты исследования помещают в разные питательные среды;
- бактерия-возбудитель начинает размножаться в наилучшей для нее питательной среде.
В результате данного теста моно выявить, какой именно микроорганизм стал причиной пневмонии. При этом если:
- у пациента классическая пневмония, тест используется только для определения возбудителя – заболевание протекает слишком быстро, чтобы из теста можно было извлечь иную пользу;
- у пациента длительная атипичная пневмония, посев проверяют на чувствительность к антибиотикам, чтобы подобрать лекарство направленного действия.
ВАЖНО! Несмотря на обилие диагностических мероприятий для детей и взрослых – и УЗИ, и рентген, и томография — ни одно из них не является второстепенным. Диагностируют пневмонию только на основе комплексного подхода.
к оглавлению ↑
Инструментальные исследования
В случае, когда речь идет о взрослых, рентгенодиагностика является одним из основных методов выявления пневмонии.
 Она позволяет увидеть:
Она позволяет увидеть:
- воспаления, которые на снимке кажутся темнее, чем остальное легкое;
- изменение легочного рисунка, которое на снимке кажется более темным и искаженным по сравнению с нормой;
- разрастание соединительной ткани и рубцы.
На основании рентгена диагноз ставится окончательно, и если у взрослых он проводится в любом случае, то у детей – только если есть показания.
- Томография дает примерно тот же эффект, что и рентгенодиагностика, но при этом оказывает большую лучевую нагрузку на организм, потому применяют ее редко, для определения атипичных пневмоний.
- УЗИ в случае подозрения на пневмонию применяется редко – только если в легких есть экссудат, который остальные методы исследования показывают не так хорошо. Другие проявления пневмонии увидеть на УЗИ практически невозможно.
- Бронхоскопию применяют у взрослых при атипичных пневмониях, которые на рентгене практически не видны – сам по себе этот метод используется для получения более точных результатов. В случае классической пневмонии его применение неоправданно.
ВАЖНО! И рентген, и томография, и УЗИ не требуют специальной подготовки – только бронхоскопию делают натощак.
к оглавлению ↑
Как отличить воспаление легких от других легочных заболеваний?
У пневмонии существует большое количество разновидностей, при том, что симптомы ее для самого больного мало отличаются от симптомов гриппа или тяжелой простуды. Даже для взрослых пациентов практически невозможно отличить ее от чего-то более безобидного.
Только дифференциальная диагностика пневмонии (рентген, посев, при необходимости – УЗИ) позволяет отличить ее от других легочных заболеваний.
При недуге возникает такая клиническая картина:
- кашель – или с постоянным отхаркиванием мокроты, или длительный сухой;
-
 слабость и общее ощущение недомогания;
слабость и общее ощущение недомогания; - головные боли, головокружение, замедленность реакций;
- повышенное содержание в крови лейкоцитов;
- определенные виды бактерий, выявляемые с помощью бактериологического посева;
- характерная картина на рентгене – участки затемнения, искаженный легочный рисунок, распространение соединительной ткани;
- характерная картина при прощупывании и простукивании – хрипы, бульканье, затрудненное дыхание.
Только на основе диагностических результатов УЗИ, рентгена, томографии, свидетельствующих о пневмонии, врач может поставить диагноз и начать лечение, которое у детей и взрослых будет разниться.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать – поставьте оценку
Загрузка…
Adblock
detector
Источник
Пневмонии – это группа различных по
этиологии, патогенезу и морфологической
характеристике острых очаговых
инфекционных заболеваний легких с
преимущественным поражением респираторных
отделов и наличием внутриальвеолярной
экссудации
Классификация
Внебольничная пневмония (приобретенная
вне лечебного учреждения) пневмония.
Синонимы: домашняя, амбулаторная.Госпитальная пневмония (приобретенная
в лечебном учреждении) пневмония.
Синонимы: нозокомиальная, внутрибольничная.Аспирационная пневмония.
Пневмония у лиц с тяжелыми дефектами
иммунитета (врожденный иммунодефицит,
ВИЧ-инфекция, ятрогенная иммуносупрессия).
Внебольничная пневмония — острое
заболевание, возникшее во внебольничных
условиях, сопровождающееся симптомами
инфекции нижних дыхательных путей
(лихорадка, кашель, выделение мокроты,
возможно гнойной, боли в груди, одышка)
и рентгенологическими признаками
недавних очагово-инфильтративных
изменений в лёгких при отсутствии
очевидной диагностической альтернативы.
Госпитальная или нозокомиальная
пневмония определяется как пневмония,
развивающаяся через 48 и более часов
после госпитализации.
Аспирационные
пневмонии
обусловлены попаданием в дыхательные
пути из желудка (при регургитации)
неклостридиальных облигатных анаэробов
(Bacteroides fragilis, Bacteroides melaninogenicus, Fusobacterium
nucleatum, Peptococcus и др.) чаще всего в сочетании
с разнообразной грамотрицательной
палочковой микрофлорой.
Пневмонии у лиц с тяжелыми нарушениями
иммунитетасвязаны с цитомегаловирусной
инфекцией, патогенными грибами,
Pneumocystis carinii, микобактериями туберкулеза,
а также практически со всеми микробными
агентами.
По тяжести:
нетяжелая (в диагнозе можно не указывать)
тяжелая
Примеры формулировки диагноза:
1. Внебольничная пневмония верхней доли
справа (S1,S2),
нетяжелое течение, неуточненной
этиологии. ДНI–II(клинически).
2. Госпитальная пневмония нижней доли
правого легкого, тяжелое течение,
стафилококковой этиологии. Осложнения:
ВН IIIпо рестриктивному
типу. Экссудативный плеврит справа.
3.
Внебольничная долевая (Str.
pneumoniae)
пневмония нижней доли правого легкого.
Тяжелое течение. Осложнения: Правосторонний
экссудативный плеврит. Инфекционно-токсическая
почка. Дыхательная недостаточность 2
степени (клинически).
Бронхиальная астма
Бронхиальная астма (БА) — хроническое
воспалительное заболевание дыхательных
путей, в котором принимают участие
многие клетки и клеточные элементы.
Хроническое воспаление обуславливает
развитие бронхиальной гиперреактивности,
которая приводит к повторяющимся
эпизодам свистящих хрипов, одышки
преимущественно в ночные или утренние
часы. Эти эпизоды обычно связаны с
распространенной, но изменяющейся по
своей выраженности обструкцией
дыхательных путей в легких, которая
часто бывает обратимой либо спонтанно,
либо под действием лечения.(GINA,
2006 г.)
Классификация
По этиологии
Неоднократно предпринимались попытки
классифицировать БА на основе этиологии,
особенно с учетом сенсибилизирующих
внешних факторов. Однако возможности
такой классификации ограничены, так
как для некоторых больных не удается
выявить внешние факторы риска. Несмотря
на это поиск внешних факторов развития
БА (например профессиональной) должен
являться частью первоначальной
диагностики, так как от его результатов
будет зависеть подход к ведению пациентов
и к элиминации аллергенов. выделние
аллергической БА нецелесообразно, так
как причиной БА редко является единственный
специфический аллерген(GINA,
2006 г.).
В РФ принята
нижеприведенная этиологическая
классификация.
Этиология:
атопическая
(экзогенная, аллергическая) форма:
атопический анамнез, наследственность
отягощенная по атопии, положительные
кожные аллергопробы, уровень общего
IgE > 100 ME/мл, симптомы других аллергических
заболеваний, раннее начало астмы;неатопическая
(эндогенная, неаллергическая) форма:
отсутствие атопического анамнеза,
отрицательные кожные аллергопробы,
общий IgЕ
100 ME/мл, дебют астмы в зрелом возрасте;
аспириновая форма
бронхиальной астмы;смешанная форма:
с указанием всех вариантов.
Профессиональная
БА может развиться у людей различных
профессий , связанных с воздействием
различных химических агентов, растворителей
(изоцианаты, формальдегид, акриловые
соединения и др.) в мастерских по ремонту
автомобилей, химчистках. при производстве
пластика, зубных лабораториях.
стоматологических кабинетах и пр. (А.Г.
Чучалин, 2007).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Врач должен изучить историю болезни и провести медицинский осмотр, включая прослушивание легких.
При подозрении на пневмонию, доктор обычно проводит следующие анализы:
Анализы крови используются для подтверждения инфекции и определения типа микроорганизмов, вызывающих инфекцию. Однако точная идентификация не всегда возможна. Повышенные лейкоциты в общем анализе крови и С-реактивный белок в биохимическом анализе косвенно указывают на наличие бактериального воспаления в организме.
Рентгенограмма грудной клетки. Это позволяет врачу определить локализацию воспаления легких.
Пульсоксиметрия – измерение уровня кислорода в крови. Пневмония нарушает газообмен в легких.
Анализ мокроты. Образец отделяемого из легких (мокроты) берется после глубокого кашля и анализируется, чтобы помочь точно определить возбудителя инфекции.
Врач может назначить дополнительные анализы, если пациент старше 65 лет, находится в больнице или имеются серьезные симптомы или проблемы со здоровьем. Они могут включать в себя:
Компьютерная томография. Послойное исследование лёгочной ткани, чтобы получить более детальное изображение легких.
Пункция плевральной полости. Если в плевральной полости выявляется жидкость, ее извлекают, вставляя иглу между ребрами в плевральную полость, в полученной жидкости исследуют клеточный состав и сеят на специальные среды, пытаясь выявить возбудителя.
Лечение пневмонии
Лечение пневмонии направлено на подавление инфекции и предотвращение осложнений. Людей с внебольничной пневмонией обычно можно лечить в домашних условиях с помощью лекарств. Большинство симптомов пропадает через несколько дней или недель, чувство усталости может сохраняться в течение месяца или более.
Конкретные методы лечения зависят от типа возбудителя и тяжести пневмонии, возраста и общего состояния здоровья пациента. Варианты включают в себя:
Антибиотики. Эти лекарства используются для лечения бактериальной пневмонии. Обычно до получения результатов микробиологического обследования назначают антибиотик широкого спектра действия. Может потребоваться время, чтобы определить тип бактерий, вызывающих пневмонию, и выбрать подходящий антибиотик для лечения. Если состояние пациента не улучшается, обычно в течение 2-3 дней, производится смена антибиотика.
Лекарства от кашля. Поскольку кашель помогает выводить мокроту из легких, не стоит полностью избавляться от кашля. Кроме того, вы должны знать, что очень мало исследований посвящено эффективности отпускаемых без рецепта лекарств от кашля. Если вы решите принимать средство от кашля, то используйте минимально возможную дозу, которая поможет вам отдохнуть. Отдельно следует упомянуть отхаркивающее препараты, которые облегчают отхождение мокроты, не угнетают кашлевой рефлекс.
Жаропонижающие/Обезболивающие. Вы можете принимать их по мере необходимости для снижения высокой температуры и уменьшения дискомфорта в грудной клетке при плевральной боли. К ним относятся такие препараты, как парацетамол, аспирин, Ибупрофен и другие противовоспалительные препараты.
Госпитализация при пневмонии
Может потребоваться госпитализация, если:
- Пациент старше 65 лет
- Снизилась функция почек (мало мочи)
- Систолическое артериальное давление ниже 90
- Диастолическое артериальное давление 60 мм или ниже
- Учащенное дыхание (30 или более вдохов в минуту)
- Есть признаки нарушения сознания
- Температура тела ниже нормы
- пульс в покое ниже 50 или выше 100
Госпитализация осуществляется либо в терапевтические отделения, либо в отделения интенсивной терапии, если необходима коррекция жизненных функций.
Дети могут быть госпитализированы, если:
- Они моложе 2 месяцев
- Они вялые или чрезмерно сонливы
- У них проблемы с дыханием
- У них низкий уровень кислорода в крови
- Они кажутся обезвоженными
Образ жизни и домашние средства
Эти советы помогут вам быстрее восстановиться и снизить риск осложнений:
Уделите отдыху больше времени. Не возвращайтесь на учебу или на работу, пока температура не станет нормальной и не прекратится кашель с мокротой. Будьте осторожны, даже когда вы начинаете чувствовать себя лучше: поскольку пневмония может рецидивировать, лучше не возвращаться к повседневной работе, до полного восстановления. Во всех действиях советуйтесь с лечащим врачом.
Пейте много жидкости, особенно воды.
Принимайте препараты, как это предписано лечащим врачом. До полного выздоровления.
Подготовка к визиту врача
Следует начать с посещения терапевта или вызова врача скорой помощи. Эти специалисты могут направить к инфекционисту или пульмонологу при необходимости.
Вот некоторая информация, которая поможет вам подготовиться к встрече и узнать, чего ожидать.
Что ты можешь сделать:
- Ведите учет любых симптомов, в том числе вашей температуры
- Запишите особенности вашего здоровья, включая недавние госпитализации
- Запишите ключевую личную информацию, в том числе информацию о лучевой нагрузке, воздействии химических веществ или токсинов или о недавних поездках
- Составьте список всех лекарств, витаминов и добавок, которые вы принимаете, особенно антибиотиков, поскольку это может привести к лекарственно-устойчивой пневмонии
- Возьмите с собой члена семьи или друга, если это возможно
- Запишите вопросы, чтобы спросить доктора
Вот некоторые основные вопросы, которые следует задать врачу:
- Чем, вероятно, вызваны мои симптомы?
- Какие анализы мне нужны?
- Какое лечение вы рекомендуете?
- Нужна ли мне госпитализация?
- У меня есть другие проблемы со здоровьем. Как повлияет на них моя пневмония?
- Есть ли какие-то ограничения?
- Не стесняйтесь задавать другие вопросы.
Будьте готовы ответить на вопросы, которые может задать ваш врач:
- Когда у вас появились первые симптомы?
- У вас была пневмония раньше? Если да, то в каком легком?
- Ваши симптомы были постоянными или периодическими?
- Вы путешествовали или подвергались воздействию химикатов или токсичных веществ?
- Были ли у вас больные люди дома, в школе или на работе?
- Вы когда-нибудь курили?
- Сколько алкоголя вы потребляете в неделю?
- Ставили ли вы вакцины против гриппа или пневмонии?
Для профилактики пневмонии:
- Не курите
- Пейте много жидкости
- Правильно питайтесь
- Отдыхайте
- Занимайтесь физкультурой
- Будьте оптимистом
Источник
