Как можно заразиться пневмоцистной пневмонией

Пневмоцистная пневмония — пневмония, возбудителем которой является дрожжеподобный гриб (ранее ошибочно относившийся к протистам) Pneumocystis jirovecii. Этот паразит является специфичным для человека, случаев заражения других животных данным видом не отмечено. Другие виды пневмоцисты, напротив, не инфицируют человека.[1]
Пневмоцисты обычно выявляются в лёгких здоровых людей, однако вызывает воспалительный процесс только у лиц с иммунодефицитом, то есть пневмоцистная пневмония является оппортунистической инфекцией. Как правило, этот вид пневмонии наблюдается у пациентов со злокачественными опухолями, ВИЧ/СПИД или на фоне приёма иммунодепрессантов.
Ранее считалось, что пневмоцистная пневмония вызывается видом Pneumocystis carinii; по современной терминологии, такое название имеет вид, обнаруживаемый у крыс[2], хотя оно и продолжает использоваться для именования патогена человека.
Клиническая картина[править | править код]
Пневмоцистная пневмония — наиболее характерная форма пневмоцистоза (оппортунистического микоза, вызываемого Pneumocystis jirovecii). Она проявляется лихорадкой, непродуктивным кашлем (в связи с высокой вязкостью мокроты), одышкой (особенно при физической нагрузке), снижением массы тела и ночной потливостью. В некоторых случаях отмечается поражение пневмоцистами других внутренних органов (печени, селезёнки, почек). При пневмоцистной пневмонии возможно развитие вторичного пневмоторакса, имеющего типичную клиническую картину.
У больных СПИДом или пациентов, которые получают кортикостероидную или интенсивную иммуносупрессивную терапию, пневмоцистоз выступает как наиболее частый оппортунистический микоз. Так, эту инфекцию обнаруживают у 65 % больных СПИДом (а у больных им при лёгочной патологии возбудитель пневмоцистоза обнаруживают в 90 % случаев); при отсутствии специфического лечения пневмоцистная пневмония становится причиной смерти 70 % больных. На стадии СПИД у пациентов с ВИЧ-инфекцией из лёгких возбудитель диссеминирует в лимфатические узлы, костный мозг, печень, селезёнку, почки, поджелудочную железу, головной мозг и другие органы, поражая их[3].
Течение заболевания[править | править код]
Риск развития пневмоцистной пневмонии увеличивается при снижении уровня CD4-клеток ниже 200 на мкл крови[4]. Заболевание поражает интерстициальную ткань лёгких, что проявляется гиперемией и отёчным утолщением альвеолярных перегородок с уменьшением просвета альвеол. Наблюдается повышение уровня ЛДГ, нарушается газовый обмен с развитием гипоксемии и гиперкапнии, проявляющихся одышкой. Выраженная гипоксия при отсутствии адекватного лечения может стать фатальной.
Диагностика[править | править код]
КТ-картина пневмоцистной пневмонии: диффузно-мозаичное «матовое стекло».
Диагноз устанавливается на основании данных рентгенографии и, предпочтительно, компьютерной томографии, демонстрирующей картину диффузных или диффузно-мозаичных зон снижения воздушности лёгочной ткани по типу «матового стекла». На этом фоне оксигенация артериальной крови значительно ниже ожидаемой при наблюдающейся клинической картине. Диагноз подтверждается обнаружением предполагаемого патогена в мокроте или при исследовании бронхоальвеолярного смыва. При микроскопии окрашенного материала обнаруживаются характерные кисты[5], имеющие вид «раздавленных шариков для пинг-понга». При микроскопии биоптата лёгкого выявляется утолщение альвеолярных перегородок с «пушистым» эозинофильным экссудатом в просвете альвеол.
Пневмоцистная инфекция также может верифицироваться посредством иммунофлуоресцентного или иммуногистохимического исследования, а в последнее время и при помощи полимеразной цепной реакции. Следует учитывать, что обнаружение молекулярного материала Pneumocystis jirovecii в бронхиальном смыве не является доказательством наличия пневмоцистной пневмонии, так как данный микроорганизм может присутствовать у клинически здоровых лиц в популяции[6].
Профилактика[править | править код]
Для профилактики пневмоцистной пневмонии у иммунокомпрометированных пациентов применяется ко-тримоксазол или регулярные ингаляции пентамидина.
Лечение[править | править код]
В зависимости от возраста пациента и клинической ситуации, возможно применение ко-тримоксазола, пентамидина изотионата, примахина с клиндамицином, дапсона с триметопримом, атоваквона и других схем лечения[7]. Одна из схем лечения предусматривает применение триметоприм-сульфаметоксазола (ко-тримоксазол) — либо перорально по 20 мг/(кг·сут) / 100 мг/(кг·сут) в 4 приёма соответственно, либо внутривенно по 15 мг/(кг·сут) / 75 мг/(кг·сут) в 4 введения соответственно. При лечении отмечается выраженное ухудшение состояния пациента, падающее на первые 3-5 дней после начала противопневмоцистного лечения и связанное с массовой гибелью возбудителей; его купируют кортикостероидными препаратами[3].
Примечания[править | править код]
- ↑ Aliouat-Denis, C-M., et al. Pneumocystis species, co-evolution and pathogenic power (англ.) // Infection, Genetics and Evolution : journal. — 2008. — Vol. 8, no. 5. — P. 708—726. — doi:10.1016/j.meegid.2008.05.001. — PMID 18565802.
- ↑ Stringer J.R., Beard C.B., Miller R.F., Wakefield A.E. A new name (Pneumocystis jiroveci) for Pneumocystis from humans (англ.) // Emerging Infectious Diseases (англ.)русск. : journal. — 2002. — September (vol. 8, no. 9). — P. 891—896. — PMID 12194762.
- ↑ 1 2 Корнишева В. Г., Могилёва Е. Ю. Микозы при ВИЧ-инфекции. Обзор литературы // Проблемы медицинской микологии. — 2013. — Т. 15, № 4. — С. 10—19.
- ↑ Hughes W. T. . Pneumocystis Carinii // Baronʼs Medical Microbiology. 4th ed. / Ed. by S. Baron et al.. — Galveston: University of Texas Medical Branch at Galveston, 1996. — xvii + 1273 p. — ISBN 0-9631172-1-1. — P. 1019—1022.
- ↑ Supplementary Information: Microscopic appearance of Pneumocystis jiroveci from bronchial washings (недоступная ссылка). Дата обращения 5 июня 2009. Архивировано 22 января 2002 года.
- ↑ Medrano F.J., Montes-Cano M., Conde M., et al. Pneumocystis jirovecii in general population (англ.) // Emerging Infectious Diseases (англ.)русск.. — 2005. — February (vol. 11, no. 2). — P. 245—250. — PMID 15752442.
- ↑ Лесли Серчук, M.D. Пневмоцистная пневмония (недоступная ссылка). Руководство по оказанию помощи ВИЧ-инфицированным детям под ред. С. Зайхнера и Дж. Рид. Глава 42. Дата обращения 15 января 2013. Архивировано 27 января 2013 года.
Литература[править | править код]
- Лесли Серчук, M.D. Пневмоцистная пневмония (недоступная ссылка). Руководство по оказанию помощи ВИЧ-инфицированным детям под ред. С. Зайхнера и Дж. Рид. Глава 42. Дата обращения 15 января 2013. Архивировано 27 января 2013 года.
Источник
Пневмония при ВИЧ (пневмоцистоз) – распространенное осложнение при вирусе иммунодефицита человека, которое диагностируется более чем у половины больных. Заболевание характеризуется поражением нижних органов дыхательной системы, а на фоне снижения иммунитета может стать причиной скорой смерти при отсутствии своевременного и корректного лечения. После заражения период появления симптомов варьируется от 7 до 40 дней.
На органах дыхания начинают размножаться патогенные микроорганизмы
Этиология
Pneumocystis carinii – одноклеточный грибок, является возбудителем пневмоцистной пневмонии у ВИЧ-инфицированных. Патогенный микроорганизм передается воздушно-капельным путем от зараженного человека или животного. Также может длительное время обитать в воздухе.
Чаще всего, заражение происходит в детском возрасте, однако при нормальном иммунитете не вызывает развитие болезни. При снижении защитных свойств организма, проникая в органы дыхательной системы, вызывает заболевание.
Воспаление легких при поражении пневмоцистами характеризуется развитием обширных отеков и гнойных абсцессов в тканях нижних органов дыхательной системы.
Чаще всего диагноз появляется после рентгена легких
Следует знать! Согласно статистическим данным носителем пневмоцистоза является более 90% инфицированных ВИЧ и около 80% медицинского персонала.
Патогенез
При иммунодефиците человека опасным для жизни и здоровья является снижение Т-лимфоцитов, ответственных за ответную реакцию иммунитета.
На фоне сокращения Т-хелперов происходит проникновение в органы дыхательной системы и активное размножение в альвеолах пневмоцистов, которые по мере распространения занимают альвеолярное пространство и охватывают всю легочную ткань. Это влечет за собой уплотнение и увеличение в размерах мембран, что приводит к нарушению газообмена и гипоксии. Кроме этого, в местах прикрепления пневмоцитов легочные ткани повреждаются, что приводит к скоплению инфильтрата и гнойного экссудата.
Описанные патологические процессы приводят к развитию дыхательной недостаточности.
Следует знать! У больных с пневмонией при ВИЧ-инфекции существует высокая вероятность распространения с током крови или лимфы патогенного микроорганизма из легких в другие органы.
Особенности течения
Пневмоцистная пневмония при ВИЧ развивается постепенно, что обусловлено наличием продолжительного инкубационного периода, от одной недели до 40 дней. За это время происходит заражение и размножение патогенной флоры в альвеолах легких. В этот период больного начинают беспокоить эпизодическое повышение температуры тела, слабость, повышенная потливость, ухудшение аппетита. Как правило, в латентный период течения больные не обращают за врачебной помощью, что усугубляет общее состояние и осложняет будущее лечение.
Особенностью воспаления легких при иммунодефиците являются частые рецидивы заболевания или переход в хроническую форму течения. Нередко пневмоцистоз может протекать в латентной форме и маскироваться под острые респираторные болезни, бронхит или ларингит, при этом отличительной особенностью являются пенистые выделения белого цвета изо рта.
Как проявляется болезнь
Симптомы и лечение у взрослых находятся во взаимосвязи, поэтому важно точно определить первые. На начальном этапе развития болезни больного может беспокоить ухудшение аппетита и незначительным снижением массы тела. Возможны периодические повышения температуры тела до субфебрильных отметок. По мере прогрессирования патологического процесса нарастают симптомы нарушения работы дыхательной системы, которые сопровождаются бледностью кожи, синюшностью губ.
Болезнь тяжело переносится, даже не инфицированному ВИЧ человеку, тяжело справится с данным заболеванием, так что без сильнодействующих лекарств не обойтись
Одышка
Одышка – ведущий симптом пневмонии, диагностируется почти в 100% случаев воспаления легких. На начальных этапах развития пневмоцистоза может беспокоить больного только во время интенсивных физических нагрузок, однако уже спустя 14 дней сопровождает пациента даже в состоянии полного покоя.
Одышка носит экспираторную форму и характеризуется возникновением трудностей на выдохе, что связано с появлением препятствий на пути прохождения воздуха. В процесс вовлечены мышцы абдоминальной области, когда грудная клетка остается неподвижной.
Кашель
Практически у всех пациентов заболевание сопровождается непродуктивным или сухим кашлем, который усиливается в утреннее или ночное время. Отделение мокроты возможно у активных курильщиков. Симптом носит приступообразный характер.
Кашель будет мучить в течении всей болезни
Боли в груди
Кашель может сопровождаться раздражением, болью и дискомфортом в области грудной клетки, что указывает на развитие осложнений со стороны органов дыхательной системы.
Лихорадка
Иммунодефицитное состояние сопровождается понижением температуры тела. При заражении пневмоцистозом отмечается повышение температуры тела до субфебрильных отметок. На последних этапах болезни возможна гипертермия с критическими отметками – 38-39 Градусов Цельсия.
Подробнее читай по ссылке: https://medsito.ru/zabolevanie/pnevmotsistnaya-pnevmoniya-u-vich-infitsirovannyh-prichiny-i-lechenie
Источник

Здоровье – самое ценное, что есть у человека. Каждый надеется прожить долго и при этом не мучиться от того или иного недуга. Болезнь меняет людей до неузнаваемости – они становятся подавленными, их внешний вид оставляет желать лучшего, появляется безразличие ко всему, что происходит вокруг, а в некоторых случаях некогда добрые и отзывчивые к чужим бедам люди превращаются в озлобленных и циничных.
Болезнь не щадит никого. Даже новорожденные не застрахованы от риска заражения какой-либо инфекцией. Кроме этого, страдания испытывают не только сами больные, но и их близкие. Особенно сложно справляться со своими эмоциями и чувствами родителям, у детишек которых была обнаружена та или иная патология. Малыши ввиду своего раннего возраста еще не могут объяснить, что именно их беспокоит, в какой части тела испытывают боль и как она проявляется.
Коварным заболеванием является пневмоцистная пневмония. Заразиться можно где угодно и, как ни парадоксально, даже в медицинских учреждениях. Ситуация усложняется тем, что выявить инфекцию на начальном этапе ее развития очень сложно. Зачастую люди понимают, что им необходима врачебная помощь, когда драгоценное время уже упущено. Именно поэтому смертность от пневмоцистоза очень высокая. Врачам не всегда удается спасти жизнь человека.
Поставили диагноз «пневмоцистоз»
Люди, не имеющие ничего общего с медициной, в большинстве своем мало разбираются во врачебной терминологии. Поэтому, услышав диагноз «пневмоцистоз», или «пневмоцистная пневмония», они находятся в некоторой растерянности, и даже впадают в ступор. На самом деле паниковать не стоит. В первую очередь необходимо успокоиться, взять себя в руки и попросить лечащего врача подробно, простыми словами объяснить, что это такое.
Пневмоцистозом часто называют пневмоцистную пневмонию, которая является протозойным заболеванием, поражающим легкие. Возбудителями патологии считаются микроорганизмы, известные как Pneumocystis carinii. До недавнего прошлого ученые полагали, что они относятся к виду простейших. Однако относительно недавно на основе многочисленных исследований был сделан вывод о том, что эти микроорганизмы обладают некоторыми чертами, характерными для грибов. Pneumocystis carinii является паразитом, заражающим только человека. По крайней мере у животных его до сегодняшнего дня не выявляли ни разу.
Что происходит в организме больного пневмоцистной пневмонией?
Изменения в организме вследствие пневмоцистоза зависят от двух факторов: от того, какими биологическими свойствами обладают возбудители пневмонии, и от состояния иммунной системы человека. Пневмоцисты, попав в организм, начинают свое продвижение через дыхательные пути, минуют их и попадают в альвеолы. Здесь начинается непосредственно их жизненный цикл. Происходит их пролиферация, они входят в контакт с сурфактантом и освобождают токсические метаболиты. Борются с Pneumocystis carinii Т-лимфоциты, а также так называемые альвеолярные макрофаги. Однако ослабленная иммунная система не только не в силах уберечь своего хозяина от инфекции, но даже наоборот – имеет обратный эффект: стимулирует и способствует увеличению числа пневмоцист.
Полностью здоровому человеку быстрое размножение Pneumocystis carinii не грозит. Но ситуация в корне меняется, если состояние иммунной системы оставляет желать лучшего. В этом случае болезнь молниеносно активизируется, и за относительно непродолжительный период времени число пневмоцист, попавших в легкие, достигает одного миллиарда. Постепенно пространство альвеол полностью заполняется, что приводит к возникновению пенистого экссудата, нарушению целостности мембраны лейкоцитов альвеол и в конечном итоге к повреждению и, соответственно, последующему разрушению альвеолоцитов. Из-за того, что пневмоцисты плотно прилегают к альвеолоцитам, сокращается дыхательная поверхность легких. В результате повреждения тканей легкого начинает процесс развития альвеолярно-капиллярной блокады.
Чтобы построить свою собственную клеточную оболочку, Pneumocystis carinii необходимы фосфолипиды сурфактанта человека. Вследствие этого происходит нарушение сурфактантного обмена и существенно усугубляется гипоксия тканей легкого.
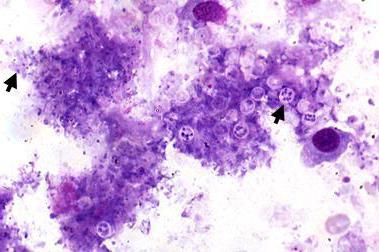
Кто больше других подвержен риску заболевания?
Известные на сегодняшний день виды пневмонии отличаются друг от друга в том числе и тем, что риску заболеть подвержены разные категории людей. Пневмоцистоз в этом смысле не исключение. Он чаще всего развивается у:
- преждевременно рожденных детей;
- младенцев и детей, которые, будучи подвержены острым бронхолегочным заболеваниям тяжелых форм, были вынуждены на протяжении долгого времени находиться в стационаре и проходить сложную и длительную терапию;
- людей, страдающих онко- и гемозаболеваниями и получавших цитостатики и кортикостероиды, а также борющихся с различными патологиями почек и соединительных тканей, возникших вследствие трансплантации того или иного внутреннего органа;
- больных туберкулезом, которые продолжительное время получали сильнодействующие антибактериальные препараты;
- ВИЧ-инфицированных.
Как правило, инфекция передается воздушно-капельным путем, а ее источником являются здоровые люди, чаще всего – трудящиеся в лечебных учреждениях. Исходя из этого, подавляющее большинство ученых утверждают, что пневмоцистная пневмония – исключительно стационарная инфекция. Несмотря на это, необходимо уточнить, что некоторые врачи поддерживают точку зрения, согласно которой развитие пневмоцистоза в неонатальном периоде является результатом инфицирования плода в утробе матери.
Какие симптомы являются сигналом о развитии пневмоцистной пневмонии у детей?
Мамы и папы всегда очень трепетно относятся к здоровью своих чад. Поэтому неудивительно, что они хотят знать, как определить воспаление легких вовремя. Безусловно, окончательный диагноз может поставить только врач, но выявить первые признаки заболевания должен уметь любой сознательный родитель. Каждый потерянный день может привести к тому, что у ребенка могут возникнуть двухстороннее воспаление легких, пневмоцистоз и прочие осложнения.
Пневмоцистная пневмония у детей развивается обычно, начиная с двухмесячного возраста. Чаще всего болезнь поражает тех детей, у которых ранее была выявлена цитомегаловирусная инфекция. Данное заболевание протекает у них в виде классической интерстицианальной пневмонии. К сожалению, врачи признают, что на начальном этапе практически невозможно выявить такое заболевание, как пневмоцистная пневмония. Симптомы проявляются позже. К основным признакам, указывающим на стремительное развитие инфекции, относятся:
- очень сильный коклюшеобразный непрекращающийся кашель;
- периодические вспышки удушья (преимущественно в ночное время суток);
- у некоторых детей наблюдается отхождение стекловидной, пенистой, серой и вязкой мокроты.
Инкубационный период заболевания составляет 28 суток. В случае отсутствия адекватного и своевременного лечения, летальность детей, больных пневмоцистозом, достигает 60%. Кроме этого, у новорожденных, у которых пневмоцистная пневмония протекает без видимых признаков, существует огромная вероятность того, что в ближайшем будущем проявится обструктивный синдром. Это происходит в основном из-за отека слизистых. Если малышу срочно не будет оказана квалифицированная медицинская помощь, обструктивный синдром может трансформироваться в ларингит, а у детей постарше – в астматический синдром.

Симптомы заболевания, проявляющиеся у взрослых
Пневмония у пожилых, а также у молодежи протекает в более сложной форме, чем у новорожденных и детей младшего возраста. Болезнь атакует преимущественно людей, родившихся с иммунодефицитом, или же тех, у кого он развился на протяжении жизни. Однако это не является правилом, не терпящим ни малейшего отклонения. В некоторых случаях пневмоцистная пневмония развивается у пациентов с вполне здоровой иммунной системой.
Инкубационный период заболевания колеблется от 2 до 5 суток. У больного наблюдаются следующие симптомы:
- лихорадка,
- мигрень,
- слабость во всем теле,
- повышенная потливость,
- боль, ощутимая в грудной клетке,
- тяжелая дыхательная недостаточность, сопровождающаяся сухим или влажным кашлем и тахипноэ.
Кроме основных вышеперечисленных симптомов, иногда отмечают такие признаки, как акроцианоз, втягивание промежутков между ребер, цианоз (посинение) носогубного треугольника.
Даже после прохождения полного курса лечения у некоторых больных наблюдается ряд специфических для пневмоцистной пневмонии осложнений. У некоторых пациентов наступает рецидив. Врачи утверждают, что если рецидив появляется не позднее 6 месяцев от первого случая заболевания, то это свидетельствует о том, что в организме возобновляется инфекция. А если он наступает более чем через 6 месяцев, то речь идет уже о новом инфицировании или реинфицировании.
Без соответствующего лечения смертность у взрослых, больных пневмоцистозом, составляет от 90 и вплоть до 100%.
Симптомы заболевания у ВИЧ-инфицированных
Пневмоцистная пневмония у ВИЧ-инфицированных, в отличие от людей, не имеющих этого вируса, развивается очень медленно. От момента, когда начинаются продромальные явления, и до того, как наступают четко выраженные легочные симптомы, может пройти от 4 до 8–12 недель. Поэтому врачи при малейшем подозрении на наличие в организме инфекции, кроме прочих анализов, рекомендуют таким пациентам сделать флюорографию.
К основным симптомам пневмоцистоза у больных СПИДом относятся:
- высокая температура (от 38 до 40 °С), которая не спадает на протяжении 2–3 месяцев;
- резкая потеря массы тела;
- сухой кашель;
- одышка;
- нарастающая дыхательная недостаточность.
Большинство ученых придерживается точки зрения, согласно которой другие виды пневмонии у ВИЧ-инфицированных имеют такую же симптоматику, как и при пневмоцистозе. Поэтому на ранних этапах развития заболевания определить, какой именно вид пневмонии у пациента имеет место, практически невозможно. К сожалению, когда пневмоцистная пневмония у ВИЧ-инфицированных выявляется, упущено бывает уже слишком много времени, и изнеможенному организму очень сложно бороться с инфекцией.
Каким образом диагностируют пневмоцистоз?
Наверняка все знают, как выглядят легкие человека. Фото этого органа выдел каждый или в учебнике по анатомии, или на стендах в поликлинике, или же в каких-либо других источниках. В информации на сегодняшний день недостатка нет. Кроме этого, ежегодно врачи напоминают всем своим пациентам, что им следует сделать флюорографию. Вопреки мнению многих, это не прихоть «придирчивых» медиков, а острая необходимость. Благодаря этому возможно вовремя выявить затемнение легкого на рентгене и, не теряя времени, приступить к лечению. Чем раньше станет известно о болезни, тем больше шансов будет на выздоровление.
Однако вряд ли кто-то из нас знает, как проявляется на рентгеновских снимках пневмоцистная пневмония. Фото такого рода в школьных учебниках не найти, а медицинские справочники и энциклопедии у большинства простых людей не вызывают никакого интереса. Более того, мы даже представления не имеем, как диагностируется это заболевание, хотя знать не помешало бы.
Сначала ставится предварительный диагноз. Врач интересуется у пациента о его контактах с людьми, входящими в группу риска (ВИЧ-инфицированными и больными СПИДом).
После этого проводится окончательная диагностика. Используются следующие лабораторно-инструментальные исследования:
- Врач выписывает пациенту направление на сдачу общего анализа крови. Особое внимание обращается на повышенный уровень эозинофилов, лимфоцитов, лейкоцитов и моноцитов. У больных пневмоцистозом могут быть умеренная анемия и немного пониженный гемоглобин.
- Назначается инструментальное исследование. Речь идет о ренгенографии, с помощью которой определяют стадию развития заболевания. Делается рентген, на котором отчетливо видны легкие человека. Фотоснимок прикрепляется к карточке больного. В первой стадии на нем заметно усиление рисунка легкого. Если же пневмоцистоз перешел во вторую стадию, отчетливо видно затемнение легкого на рентгене. Инфицировано может быть либо только левое, либо только правое легкое, а может быть поражено и одно и другое.
- Для того чтобы выявить наличие пневмоцистоза, врач обычно принимает решение о проведении паразитологического исследования. В чем оно заключается? В первую очередь у пациента берется для анализа образец слизи. Для этого прибегают к помощи таких методов, как бронхоскопия, фибробронхоскопия и биопсия. Кроме этого, образец можно получить, используя так называемый метод индукции кашля.
- С целью выявления антител по отношению к пневмоцистам проводится серологическое исследование, заключающаяся в том, что с разницей в 2 недели у пациента берется на анализ 2 сыворотки. Если в каждой из них отмечается превышение нормального значения титра по меньшей мере в 2 раза, то это означает, что человек болен. Данное исследование проводится для того, чтобы исключить обычного носителя, так как антитела обнаруживается примерно у 70% людей.
- Для выявления антигенов паразитов в мокроте, а также в биопсийном образце и бронхо-альвеолярном лаваже проводится ПЦР-диагностика.

Стадии пневмоцистоза
Различают три последовательные стадии пневмоцистной пневмонии:
- отечную (1-7 недель);
- ателектатическую (в среднем 4 недели);
- эмфизематозную (разной продолжительности).
Отечная стадия пневмоцистоза характеризуется сначала появлением слабости во всем организме, вялости, а затем редким кашлем, постепенно усиливающимся, и только в конце периода – сильным сухим кашлем и одышкой при физических нагрузках. Грудные дети плохо сосут грудь, не прибавляют в весе, а иногда вообще отказываются от материнского молока. Никаких существенных изменений на рентгеновском снимке легких не выявляют.
Во время ателектатической стадии наблюдается фебрильная лихорадка. Кашель значительно усиливается, и появляется пенистая мокрота. Одышка проявляется даже при незначительных физических нагрузках. На рентгеновском снимке видны ателектатические изменения.
У больных, переживших первых 2 периода, развивается эмфизематозная стадия пневмоцистоза, во время которой снижаются функциональные показатели дыхания и отмечаются признаки эмфиземы легких.
Степени пневмонии
В медицине принято различать следующие степени тяжести заболевания:
- легкую, для которой характерна слабая интоксикация (температура, не превышающая 38°С, и незатуманенное сознание), в состоянии покоя не отмечается одышка, выявляется небольшое затмение легкого на рентгене;
- среднюю, характеризующуюся умеренной интоксикацией (температура превышает 38 °С, сердцебиение достигает 100 ударов в минуту, пациент жалуется на повышенную потливость и т. д.), в состоянии покоя наблюдается одышка, на рентгеновском снимке отчетливо видна инфильтрация легких;
- тяжелую, протекающую с сильной интоксикацией (температура превышает отметку в 39 °С, сердцебиение превышает 100 ударов в минуту, наблюдается бредовое состояние), прогрессирует дыхательная недостаточность, а на рентгеновском снимке видна обширная инфильтрация легких, высока вероятность развития различных осложнений.

Какое лечение назначают больным пневмоцистной пневмонией?
Бесспорно, что знание того, как определить воспаление легких, является огромным плюсом для каждого человека. Однако этого недостаточно. Мы не врачи и точного диагноза поставить не можем. Существует не один вид пневмонии, и определить одностороннее или двухстороннее воспаление легких, пневмоцистоз и другие формы недуга неспециалисту не по силам. Поэтому о самолечении не может идти и речи. Главное – не затягивать и довериться медикам. После проведения всех необходимых исследований врач точно сможет сделать вывод о том, является ли причиной плохого самочувствия пациента именно пневмоцистная пневмония. Лечение назначается исключительно после подтверждения диагноза и заключается в проведении организационно-режимных мероприятий и медикаментозной терапии.
Организационно-режимные мероприятия включают в себя непременную госпитализацию больного. В стационаре пациент получает медикаментозное лечение и соблюдает диету, рекомендованную врачом.
Медикаментозная терапия состоит из этиотропного, патогенетического и симптоматического лечения. Пациентам обычно назначаются препараты “Пентамидин”, “Фуразолидон”, “Трихопол”, “Бисептол”, а также различные противовоспалительные средства, медикаменты, способствующие отхождению мокроты и облегчающие отхаркивание, муколитики.
“Бисептол” назначают перорально или внутривенно. Препарат хорошо переносится и предпочтительнее “Пентамидина” при назначении больным, не страдающим СПИДом. “Пентамидин” вводят внутримышечно или внутривенно.
ВИЧ-инфицированные пациенты, кроме всего прочего, проходят антиретровирусную терапию, поскольку у них пневмоцистная пневмония возникает как следствие ослабленной иммунной системы. Для лечения пневмоцистоза у больных СПИДом в последнее время все шире применяется альфа-дифторметилорнитин (ДФМО).

Профилактика
Профилактика пневмоцистоза включает в себя ряд мероприятий, среди которых необходимо отметить следующие:
- Чтобы исключить инфицирование в детских медицинских учреждениях, в стационарах, в которых проходят лечение онко- и гематологические больные, весь персонал без исключения периодически должен быть обследован на предмет наличия инфекции.
- Медикаментозная профилактика лиц, входящих в группу риска. Данная профилактика бывает двух видов: первичная (до того как начнет развиваться заболевание) и вторичная (профилактика после полного выздоровления с целью предотвращения рецидивов).
- Своевременное обнаружение пневмоцистной пневмонии и немедленная изоляция больного.
- Регулярная дезинфекция в местах, где были зафиксированы вспышки пневмоцистоза. Для этого следует делать влажную уборку, используя 5% раствор хлорамина.
Источник
