Как лечить левостороннюю нижнедолевую пневмонию
Пневмония в большинстве случаев является причиной развития патогенной микрофлоры в паренхиме легких. Заболевание протекает довольно выражено, редко бессимптомно.
Характерной особенностью является воспаление дыхательных отделов при одновременном скоплении мокроты в альвеолах – клеточных структурах, где происходит насыщение крови кислородом. Правая и левая сторона легких человека имеют некоторые анатомические особенности, которые обуславливают то, что левосторонняя нижнедолевая пневмония встречается существенно реже, чем воспаление легких с правой стороны.
Скопление экссудата в легочной ткани
Причины заболевания
Очаг воспаления может образоваться в любой зоне легкого. В отличие от левосторонней формы, справа нижнедолевые пневмонии встречаются чаще потому, что бронх расположен под небольшим углом, поэтому движение воздуха несколько хуже. Поэтому застойные процессы и плохое отхождение слизи чаще провоцируют возникновение болезни с правой стороны.
Отек легочной ткани и заполнение ее экссудатом в небольшой зоне или сегменте называют долевой пневмонией. В случае, когда поражено несколько таких сегментов, воспаление легких будет иметь название «долевая пневмония».
Обратите внимание. Диагностирование хронических форм в данном случае не совсем верно, поскольку левосторонняя нижнедолевая пневмония всегда протекает остро и диагноз «хронический» является ошибочным.
История болезни человека при таком заболевании должна иметь информацию об анамнезе, как начиналась болезнь, причины заражения.
Среди последних могут быть:
- аспирация из желудка или глотки;
- инфекционное заражение дыхательных путей;
- аэрозольный путь заражения, когда инфекция попадает при использовании кондиционеров, ингаляторов при этом часто причиной болезни является возбудитель легионелла;
- когда патогенная микрофлора проникает в легкие с током крови, например, при тромбозе сосудов в тазу может развиться сепсис.
Этиология и патогенез
Левосторонняя нижнедолевая пневмония
Воспаление легких развивается при снижении защитных механизмов, чаще всего у очень маленьких и довольно пожилых людей в результате переохлаждения или заражения. Нередко болезнь является усугублением длительной простуды или запущенного бронхита, которые не лечились.
Наличие хронических заболеваний может выступать фактором риска и обуславливать склонность к болезни. Чаще всего пневмония регистрируется у лиц с диабетом, сердечной и почечной недостаточностью, с патологиями кровообращения.
Вторичная пневмония может быть на фоне кори, скарлатины, менингита и других заболеваний. Более склонны к заболеванию люди из низшего социального слоя, алкоголики, курильщики.
Долевая левостороння пневмония – заболевание инфекционное, в таблице представлены основные группы патогенной микрофлоры, которые его вызывают.
Таблица. Инфекционные агенты – возбудители пневмонии:
| Инфекционная группа | Наиболее распространенные возбудители | Фото представителя группы |
| Бактерии | Среди грамположительных – пневмо-, стафило-, стрептококки. Грамотрицательные – кишечная, гемофильная и палочка Фрилдендера, псевдомонады, энтеробактерии и другие. | Пневмококк |
| Вирусы | Грипп и парагрипп, герпес и другие респираторные вирусы. | Вирус гриппа |
| Микозы | При очень слабом иммунитете или иммунодефиците в легких могут развиваться патогенные грибы. | Аспергиллез легких |
| Атипичные возбудители | Микоплазмы, легионеллы и хламидии. | Микоплазмы |
Когда микроб попадает в легкие, в зоне воспалительного процесса происходит изменение клеточного иммунитета. В начале очаг находится в одном месте, но по мере прогрессирования поражает большие площади левого легкого.
При этом меняются процессы микроциркуляции в альвеолах по причине агрегации тромбоцитов и патофизиологических изменений клеточных рецепторов, реагирующих на развитие воспалительного процесса. В бронхолегочных тканях нарушается клеточное питание и газообмен.
Это происходит из-за окисления цитоплазматических элементов плазмалеммы (в основном липидов клеточной мембраны), что является причиной ненормального функционирования.
Классификация
Есть несколько вариантов ранжирования пневмоний на различные виды.
Чаще всего приходится говорить про:
- Негоспитальную форму, т. е. когда человек заболел левосторонней нижнедолевой пневмонией, не находясь в больничном учреждении. В зависимости от серьезности болезни, тяжести состояния, возрастных особенностей, наличия сопутствующих осложнений или хронических заболеваний различают четыре негоспитальной формы. Люди, попадающие под первые две категории, могут проходить лечение амбулаторно, с третьей требуется обязательная госпитализация, а при четвертой больного ждет реанимация или отделение интенсивной терапии.
- Госпитальная пневмония диагностируется в случае, когда больной заразился в больнице, но при условии, что воспаление образовалось после двухсуточного (или более длительного срока) пребывания в стационаре. Исходя из этого, госпитальная форма имеет два вида: ранняя до пяти суток и поздняя, если больной пребывал в условиях стационара более длительный период.
Симптоматика
Кашель с мокротой при высокой температуре признак воспаления легких
Левостороннее нижнедолевое воспаление легких у лиц разного возраста имеет различную симптоматику. Признаки схожи в том, что вне зависимости от возраста человека лихорадит, как правило, температура тела высокая, продуктивный кашель с трудноотделяемой мокротой, которая может быть с кровяными выделениями, сильный кашель может сопровождаться болью, особенно при очень глубоком вдохе.
Признаки у детей
У детей симптомы, указывающие на пневмонию следующие:
- ринит;
- продуктивный кашель;
- фебрильная температура;
- увеличенная частота дыхания;
- потеря аппетита;
- головная боль.
Обратите внимание. У детей в возрасте до одного года возможно воспаление легких без явной симптоматики. Это представляет особую опасность, поскольку при прогрессировании болезни последствия чреваты серьезными осложнениями.
Симптомы у взрослых
При заболевании левосторонней нижнедолевой пневмонией у взрослых возникают следующие симптомы:
- фебрильная температура более трех дней;
- озноб;
- глубокий кашель сильной интенсивности с мокротой;
- отдышка в покое и при физической работе;
- слабость;
- учащенное сердцебиение;
- головная боль.
Нередко к указанной симптоматике добавляются другие признаки, что часто бывает при наличии иной патологии. Указанные симптомы могут указывать на широкий перечень заболеваний, поэтому для уточнения диагноза обязательно следует обратиться к врачу (терапевт, пульмонолог).
Специалист проведет осмотр, назначит специальные анализы и соответствующее лечение. Дифференциальный диагноз должен исключить бронхит, бронхиальную астму, туберкулез.
Обратите внимание. Бронхолегочный синдром при левостороннем нижнедолевом воспалении легких имеет следующие характеристики: боль при вдохе с внизу грудной клетки слева усиливается при кашле или сильном вдохе, кашель может быть сухой, что характерно для начала болезни, или с вязкой густой мокротой, иногда с кровью, присутствует отдышка, в дыхательный акт вовлекается межреберная и грудная мускулатура.
Диагностика
Пневмония на КТ снимке
В большинстве случаев опытный пульмонолог на этапе беседы и физикального осмотра ставит правильный диагноз, однако больной должен быть направлен на рентгенологическое обследование для подтверждения и оценки тех процессов, которые видны исключительно на негативе.
Инструкция по диагностике:
- Физикальное обследование. При левосторонней нижнедолевой пневмонии у пациента выявляется бледность кожных покровов, при дыхании раздутие крыльев носа, заметно участие межреберных мышц в акте дыхания. При аускультации (выслушивание легких) слышны звучные мелкопузырчатые хрипы и тупой перкуторный звук, жесткое бронхиальное дыхание, которые будут локализированы в нижней части левого легкого, характер звука зависит от стадии болезни.
- Анализ крови помогает выяснить природу возбудителя. При воспалении легких может быть увеличенное количество лейкоцитов в периферической крови (лейкоцитоз> 10-12•10⁹/л со сдвигом лейкоцитарной формулы влево), что свидетельствует о бактериальной инфекции, если превышена норма лимфоцитов, говорят о поражении вирусом. Увеличение СОЭ – свидетельство воспалительного процесса.
- Исследование мокроты позволяет выяснить вид возбудителя и исключить туберкулез.
- Рентген. Как правило, назначается фронтальное исследование грудной клетки, но нередко рентгенологическое обследование проводят в двух плоскостях – прямой и боковой. Это помогает выяснить размер инфекционного очага воспаления и его локацию. Воспаление отображается на снимке в виде неровных и нечетких затемнений очерченного пятнистого характера. Рентген делают два раза — в начале и после лечения (для контроля).
- Компьютерная томография (КТ) – самый точный метод, где также используются рентгеновские лучи, но уровень облучения в несколько раз выше. КТ позволяет точно определить тип инфильтрации легочной ткани и точно установить стадию болезни. Цена данного исследования существенна. Компьютерная томография назначается врачом по показаниям.
- Спирометрия. Спирограф – аппарат, который анализирует объём и скорость вдоха и выдоха. На основании полученных данных можно определить наличие и интенсивность обструкции, частоту дыхания.
- Бронхоскопия проводится под наркозом с целью определение диагноза в затруднительных ситуациях. Метод позволяет произвести биопсию ткани, отличить рак или туберкулез от пневмонии.
- При атипичной пневмонии назначается ИФА – иммуноферментный анализ крови, для выявления вида инфекции – ПЦР.
Рентген – самый верный способ диагностики
Лечение
Воспаление легких не может пройти само по себе и требует комплексного лечения. Не стоит его лечить самостоятельно поскольку в таком случае можно получить довольно серьезные осложнения.
Лечение в легких случаях проводится дома, а в сложных ситуациях требуется госпитализация и каждодневный врачебный контроль. Чаще всего в больницу попадают дети и старые люди, а также те, у кого имеются хронические заболевания на поздних стадиях.
Этиотропное лечение
Вне зависимости от вида воспаления легких больному в обязательном порядке назначаются антибиотики. Поскольку бактерии приобрели резистентность к некоторым антибактериальным препаратам разных поколений возможно назначение нескольких лекарств одновременно.
Длительность лечения зависит от степени болезни и реакции организма на предлагаемую терапию. Как правило, средняя продолжительность лечения 10-14 дней.
Прием антибиотиков заканчивается через три дня после исчезновения повышенной температуры. Противовирусные препараты назначаются, если воспаление легких было вызвано вирусной инфекцией.
Заметка. При всех видах пневмонии рекомендовано назначение витаминно-минеральных комплексов и иммуномодуляторов.
Симптоматическое лечение
Лазолван – эффективный муколитик
Для купирования сопровождающих болезнь симптомов показаны:
- отхаркивающие средства (АЦЦ или др.) и муколитики (лазолван или др.) для усиления выделения, разжижения и облегчения отхождения мокроты;
- жаропонижающие (парацетамол или др.) показаны при температуре выше 38 градусов;
- анальгетики при сильной боли во время кашля.
Если есть сопутствующие болезни, больному назначаются дополнительная лекарственная терапия согласно установленному диагнозу. Важно придерживаться назначенной врачом схемы лечения и дозировке несмотря на то, что рекомендованные дозы в листке-вкладыше могут отличаться.
Нельзя употреблять лекарственные средства, угнетающие кашель, поскольку это затруднит отхождение мокроты и затянет выздоровление. В сутки следует выпивать более двух литров жидкости, что способствует разжижению мокроты и выведению вредных веществ из организма особенно при значительной медикаментозной нагрузке.
Дополнительное лечение
Дыхательная гимнастика
При лечении левосторонней нижнедолевой пневмонии наилучшего результата удается добиться при комплексном подходе. Рекомендуется одновременно с лекарственной терапией использовать народные средства.
Хороши витаминизированные отвары или чаи с шиповником, малиной, брусникой, мятой и другими травами. В аптеке или на рынке можно приобрести грудной сбор с мать-и-мачехой, алтеем, чабрецом и душицей, который обладает отхаркивающим свойством и успокаивает кашель.
Можно делать медовые компрессы на грудь, при отсутствии аллергии делать ингаляции с эвкалиптом, прополисом, календулой или ромашкой.
Кроме того, рекомендуются вспомогательные методы лечения, которые ускорят процесс выздоровления:
- лфк;
- дыхательная гимнастика (со второй недели лечения);
- физиопроцедуры;
- дыхание в разряженным воздухом или посещение соляных пещер;
- точечный массаж (должен выполняться исключительно медицинским массажистом).
Данные виды терапии можно использовать и после выздоровления, что будет иметь профилактический эффект.
Заметка. В недалеком прошлом при воспалении легких ставили банки и горчичники, в настоящее время данные виды не используются по причине дискомфорта и малой эффективности.
Закаливание помогает избежать респираторных заболеваний и пневмонии
Заключение
Левосторонняя нижнедолевая пневмония — довольно опасное заболевание, при котором возможен летальный исход. В процессе развития могут быть осложнения в виде плеврита, сердечной и легочной недостаточности, абсцесса легкого, эмфиземы, отравления миокарда и сепсиса.
При своевременной диагностике и адекватной терапии прогноз благоприятный. Если человек занимается самолечением и пренебрегает антибактериальной терапией, вероятность осложнений в таком случае около 90%. Профилактика заключается в ограничении контактов с больными людьми, недопущении переохлаждений и легких простудных заболеваний.
Большое значение имеет поддержание иммунитета на высоком уровне. Для этого питание должно содержать витаминизированную пищу, рекомендуется придерживаться здорового способа жизни и регулярно заниматься спортом. Особое место в профилактике респираторных заболеваний играет закаливание.
Источник
Часто после посещения врача пациенты слышат диагноз – левосторонняя нижнедолевая пневмония. Недуг этот достаточно распространен и при правильном лечении не влечет за собой опасных последствий. Тем не менее, его важно вовремя диагностировать и составить верную схему лечения. Так каковы причины пневмонии? На какие симптомы стоит обратить внимание больному человеку? Можно ли как-то предупредить развитие недуга?
Что представляет собой недуг?
Для начала стоит разобраться со значением термина «левосторонняя нижнедолевая пневмония». Как известно, левое легкое состоит из двух долей, а правое — из трех. А еще каждое легкое делится на десять сегментов.
Пневмонией называют заболевание, сопровождающееся воспалением легких. Воспалительный процесс может быть односторонним (лево- или правостороннее) или двухсторонним. В зависимости от локации пневмония может быть тотальной (поражено все легкое), очаговой (есть лишь один или несколько небольших очагов воспаления), долевой (поражена определенная доля легкого) и сегментарной (воспалительный процесс ограничен одним или некоторыми сегментами). Иногда можно услышать термин «внелегочная левосторонняя нижнедолевая пневмония» — как правило, это значит, что первичный источник инфекции располагается в других органах, например, в плевральной полости.
Стоит сказать, что смертность среди пациентов составляет около 5%. Дело в том, что левосторонняя нижнедолевая/очаговая пневмония на первых этапах может протекать скрыто — пациенты обращаются за помощью слишком поздно. А еще высока вероятность распространения воспалительного процесса на сердце.
Стоит сказать, что воспаление может иметь разную степень тяжести. Есть и другая схема классификации — существует внегоспитальная левосторонняя нижнедолевая пневмония (заражение пациента происходит воздушно-капельным путем вне стен больницы) и нозокомиальное, или внутрибольничное воспаление, при котором недуг развился у пациента во время пребывания в стационаре.
Основные причины развития пневмонии
Воспалительный процесс развивается в результате попадания в организм патогенных микроорганизмов. В роли возбудителей могут выступать бактерии, вирусы, грибковые организмы. Они могут попадать из внешней среды, так как инфекции передаются воздушно-капельным путем.
Естественно, далеко не всегда проникновение патогена в дыхательную систему ведет к воспалению. К факторам риска относят курение, ослабление иммунной системы, наличие у пациента хронических заболеваний — все это повышает вероятность развития пневмонии. В некоторых случаях инфекция попадает в легкие вместе с током крови из другого очага воспаления в организме.

История болезни: левосторонняя нижнедолевая пневмония и ее признаки
На начальных этапах данная форма воспаления может и вовсе протекать бессимптомно. Пациенты отмечают лишь постоянную слабость и усталость, сонливость, снижение работоспособности. В дальнейшем ситуация усугубляется. Появляется кашель. Иногда он сухой, но чаще всего сопровождается выделением мокроты. По мере развития заболевания мокрота становится обильной, иногда в ней можно заметить прожилки крови.
Пациенты жалуются на боли в груди, особенно с левой стороны (в области сердца). Болезненность усиливается при кашле и глубоком вдохе. Из-за недостатка кислорода у больных нередко отмечается синюшность губ и общая бледность.
Температура постоянно нарастает, нередко поднимаясь до 40 градусов. У пациентов присутствуют и общие симптомы интоксикации, включая ломоту в теле, сильный озноб, тошноту и отсутствие аппетита, рвоту, сильные головные боли, нередко даже потерю сознания. Разумеется, у каждого пациента присутствует разный набор симптомов, причем в разной степени выраженности. Нередко симптомы левосторонней нижнедолевой пневмонии путают с обычным фарингитом или простудой, особенно если речь идет о маленьких детях. В этом и кроется опасность воспаления легких.
Особенности симптоматики в зависимости от возбудителя
Как уже упоминалось, левосторонняя нижнедолевая пневмония может развиваться на фоне активности вирусов или бактерий. Вышеописанные симптомы присутствуют практически при любой форме воспаления легких, но каждый возбудитель имеет некоторые особенности.
Например, вирусная пневмония сопровождается сухим кашлем и постоянной одышкой. Пациенты жалуются на быстрое утомление, лихорадку и сильную слабость в мышцах. А вот при бактериальной форме температуре тела не такая высокая, хотя жар, разумеется, присутствует. У человека можно заметить сильный мокрый кашель, сопровождающийся выделением мокроты.
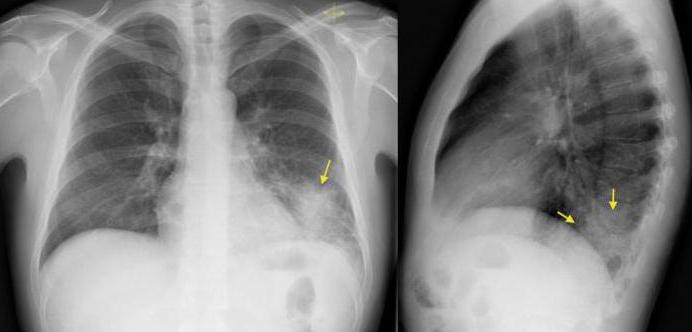
Современные методы диагностики
Правильная и своевременная диагностика очень важна. При появлении первых же симптомов стоит обратиться к врачу, ведь, несмотря на существование мощных антибактериальных препаратов, воспаление легких все еще может иметь летальный исход:
- Пациент обязательно должен сдать кровь на анализ — при исследовании можно заметить повышение скорости оседания эритроцитов, а также увеличение количества лейкоцитов, что свидетельствует о воспалительном процессе.
- Проводится биохимический анализ образцов крови, а также исследование мокроты для обнаружения возбудителя.
- Важна для диагностики и рентгенография грудной клетки, которая дает возможность выявить очаги воспаления.
- В некоторых случаях проводится фибробронхоскопия, которая позволяет осмотреть бронхи пациента изнутри.

Левосторонняя нижнедолевая пневмония: лечение препаратами
Сразу стоит сказать, что заниматься самолечением в данном случае опасно. Только врач может составить эффективную схему терапии. При подозрении на бактериальную пневмонию пациенту сначала назначают антибиотики широкого спектра воздействия, в частности, фторхинолоны и цефалоспорины третьего или четвертого поколения.
За это время проводятся специфические анализы, цель которых — точно определить возбудителя. Если пневмония развилась на фоне инвазии легионеллой, пневмококком, хламидиями, гемофильной палочкой и микоплазмами, врач может назначить более эффективные антибактериальные препараты узкого спектра. Но на анализы нужно хотя бы 3-4 дня, а при воспалении легких нужно действовать быстро.
При вирусной пневмонии врачи назначают противовирусные препараты, в частности, «Занамивир», «Ремантадин», «Ацикловир». К сожалению, лекарства эффективны только в том случае, если принять их в первые 48 часов после заражения. В других же случаях больного госпитализируют и проводят симптоматическое лечение. Антибиотики при вирусном поражении бесполезны, но их все равно назначают для профилактики вторичных бактериальных осложнений.
В качестве вспомогательных средств используются нестероидные противовоспалительные средства, которые помогают устранить лихорадку и болезненность. Терапия длится около 2-4 недель в зависимости от степени тяжести недуга.
Правильный уход за пациентом
Пневмония — тяжелое заболевание, при котором больному человеку нужен тщательный уход. Пациентам показан постельный режим, минимум физической активности и отсутствие стрессов. Человеку лучше находиться в тщательно проветриваемом помещении, где регулярно проводят влажную уборку. Если лечение проходить на дому, больному нужно выделить отдельный набор посуды, чтобы предотвратить распространение инфекции.
Обильное теплое питье при воспалении обязательно, так как это помогает ускорить выведение токсинов из организма и предотвратить развитие обезвоживания. Есть пациентам нужно легкую, но высококалорийную пищу.

Когда пациенту необходима госпитализация?
Довольно часто левосторонняя нижнедолевая пневмония лечится амбулаторно, в домашних условиях. В каких случаях необходима терапия в стационарных условиях?
- Все дети возрастом до трех лет обязательно должны быть госпитализированы.
- Пациента нужно отправить в больницу при наличии сильной одышки, жаре (до 39,9 градусов) или, наоборот, снижении температуры до 35,5.
- Если во время анализов было обнаружено сильное снижение уровня гемоглобина, а также повышение уровня мочевины и креатинина, лечение лучше проводить в условиях стационара.
- Показаниями к госпитализации являются нарушение сознания, резкое снижение артериального давления.
- При появлении осложнений (включая плеврит, миокардит, артрит) пациента нужно немедленно доставить в больницу.
Профилактические мероприятия
Острая левосторонняя нижнедолевая пневмония — опасный недуг, который при отсутствии терапии приводит к опасным осложнениям, включая отек легких, шок, сепсис, менингит и перикардит, острую сердечную недостаточность.
К сожалению, вакцины от воспаления легких не существует. Поэтому единственной профилактикой является здоровый образ жизни. Правильное питание, постепенное закаливание организма, прогулки на свежем воздухе, отказ от курения и употребления спиртных напитков, регулярные физические нагрузки — все это укрепляет организм, делая его более устойчивым к патогенным микроорганизмам.
Все инфекционные и воспалительные заболевания обязательно должны поддаваться адекватному лечению, причем терапия должна длиться до полного выздоровления. Для укрепления иммунитета рекомендуется дважды в год проходить курс витаминотерапии. И, конечно, при первых же ухудшениях самочувствия стоит обратиться к специалисту, ведь у вас может быть внебольничная левосторонняя нижнедолевая пневмония.
Источник
