Эффективными при хламидийной пневмонии являются фторхинолоны

Инфекции дыхательных путей по частоте возникновения занимают первое место среди инфекционных заболеваний человека. Несмотря на наличие в арсенале врача большого количества антибактериальных препаратов разных классов, в последние годы наблюдается отчетливая тенденция к увеличению смертности от пневмонии во всех развитых странах мира. Причина может быть связана прежде всего с ростом резистентности основных возбудителей внебольничных инфекций дыхательных путей ко многим антибактериальным препаратам. Этим объясняется интерес клиницистов к новым антибактериальным средствам, к которым отмечается меньший уровень резистентности бактерий.
Этиология внебольничной пневмонии непосредственно связана с нормальной микрофлорой «нестерильных» верхних отделов дыхательных путей (полости рта, носа, рото- и носоглотки). Из множества видов микроорганизмов, колонизующих верхние отделы дыхательных путей, лишь некоторые, обладающие повышенной вирулентностью, проникая в нижние дыхательные пути, способны вызывать воспалительную реакцию даже при минимальных нарушениях защитных механизмов. Такими типичными бактериальными возбудителями внебольничной пневмонии являются следующие перечисленные ниже микроорганизмы.
Streptococcus pneumoniae — самый частый возбудитель внебольничной пневмонии у лиц всех возрастных групп (30-50%). Наиболее остро в настоящее время стоит проблема распространения среди пневмококков пенициллинрезистентных штаммов. В некоторых странах частота устойчивости пневмококков к пенициллину может достигать 60%. Масштабных исследований распространения резистентности пневмококков к пенициллину в нашей стране не проводилось. По данным локальных исследований в Москве, частота устойчивых штаммов составляет 2%, штаммов с промежуточной чувствительностью — около 20%. Устойчивость пневмококков к пенициллину связана не с продукцией β-лактамаз, а с модификацией мишени действия антибиотика в микробной клетке — пенициллинсвязывающих белков, поэтому ингибитор-защищенные пенициллины в отношении этих пневмококков также неактивны. Устойчивость пневмококков к пенициллину обычно ассоциируется с устойчивостью к цефалоспоринам I-II поколений, макролидам, тетрациклинам, ко-тримоксазолу.
Haemophilus influenzae — второй по частоте возбудитель (10-20%), особенно у лиц, страдающих хроническими обструктивными болезнями легких, а также у курильщиков; высокой природной активностью в отношении гемофильной палочки обладают аминопенициллины, амоксициллин/клавуланат, цефалоспорины II-IV поколений, карбапенемы, фторхинолоны. Основной механизм резистентности H. influenzae связан с продукцией β-лактамаз.
Staphylococcus aureus — нечастый возбудитель пневмонии (около 5%), наиболее опасен для пожилых людей, наркоманов, алкоголиков, после перенесенного гриппа. Препаратами выбора при стафилококковых пневмониях являются оксациллин, также активны амоксициллин/клавуланат, цефалоспорины, фторхинолоны.
Klebsiella pneumoniae — редкий возбудитель внебольничной пневмонии (менее 5%), встречается, как правило, у больных с тяжелыми сопутствующими заболеваниями (сахарный диабет, застойная сердечная недостаточность, цирроз печени и др.). Наиболее высокой природной активностью в отношении этого возбудителя обладают цефалоспорины III-IV поколений, карбапенемы, фторхинолоны.
Определенное значение в этиологии пневмонии имеют также два других микроорганизма, характеризующихся особыми биологическими свойствами и внутриклеточной локализацией в макроорганизме — Micoplasma pneumoniae и Chlamidia pneumoniae. В отношении этих микроорганизмов клинически неэффективны все β-лактамные антибиотики. Наибольшей природной активностью обладают макролиды и тетрациклины, несколько менее активны ранние фторхинолоны.
В настоящее время в качестве основных средств стартовой терапии внебольничной пневмонии в амбулаторной практике обычно рекомендуются аминопенициллины (ампициллин, амоксициллин), защищенные аминопенициллины (амоксициллин/клавуланат), пероральные цефалоспорины II поколения (цефуроксим аксетил), макролиды (эритромицин, кларитромицин, рокситромицин, азитромицин, спирамицин, мидекамицин). При тяжелом течении пневмонии у госпитализированных больных целесообразно применение парентеральных цефалоспоринов III поколения или фторхинолонов. Клиническая эффективность всех указанных препаратов примерно одинакова, однако при лечении внебольничной пневмонии ни один из этих антибиотиков не может считаться идеальным.
Аминопенициллины характеризуются высокой природной активностью в отношении S. pneumoniae (амоксициллин более высокой, чем ампициллин), однако о проблемах, связанных с возрастающим распространением пенициллинрезистентных пневмококков, упоминалось выше. Имеются данные, что амоксициллин пока сохраняет клиническую эффективность в отношении штаммов пневмококка с промежуточной чувствительностью, а также в отношении устойчивых штаммов. Однако можно предположить снижение клинической эффективности амоксициллина при выделении штаммов пневмококка с высоким уровнем резистентности. Аминопенициллины неэффективны при пневмонии, вызванной S. aureus и K. pneumoniae.
Назначение амоксициллина/клавуланата и цефуроксима аксетила предусмотрено большинством международных и отечественных стандартов лечения внебольничной пневмонии ввиду высокой активности против пневмококков, гемофильной палочки, стафилококков. Однако в отношении пенициллинрезистентных пневмококков мы сталкиваемся с теми же проблемами, что и у аминопенициллинов.
Следует подчеркнуть, что все пенициллины и цефалоспорины неактивны в отношении микоплазм, а также хламидий, и поэтому клинически неэффективны при атипичных пневмониях.
Макролидные антибиотики проявляют высокую природную активность в отношении пневмококков, стафилококков, микоплазм, хламидий и низкую — в отношении гемофильной палочки. Однако в последние годы во всех регионах мира, в том числе и в нашей стране, отмечается неуклонная тенденция повышения устойчивости пневмококков к макролидам. Резистентность пневмококков обычно ассоциируется с неуспехом терапии макролидами. Следует отметить, что новые полусинтетические макролиды не имеют преимуществ перед эритромицином, когда речь идет об устойчивых штаммах пневмококков. В последние годы значение макролидов при внебольничной пневмонии пересматривается. По всей видимости, эти препараты могут быть рекомендованы только в случае нетяжелой пневмонии при подозрении на атипичную этиологию.
 |
| Антимикробная активность бета-лактамов, макролидов и фторхинолонов в отношении наиболее значимых возбудителей внебольничной пневмонии |
Фторхинолоны обладают широким спектром антимикробной активности. Эти препараты проявляют природную активность в отношении практически всех потенциальных возбудителей внебольничной пневмонии. Однако применение ранних фторхинолонов (ципрофлоксацин, офлоксацин, пефлоксацин) при внебольничной пневмонии было ограничено из-за их слабой природной активности в отношении основного возбудителя пневмонии — S. pneumoniae. Значения минимальных подавляющих концентраций (МПК) ранних фторхинолонов в отношении пневмококков составляют от 4 до 8 мкг/мл, а их концентрация в бронхолегочной ткани значительно ниже, что недостаточно для успешной терапии. Описаны случаи, когда терапия фторхинолонами при пневмококковой пневмонии не приносила успеха.
Определенные перспективы лечения внебольничной пневмонии связаны с появлением в последние годы препаратов нового поколения фторхинолонов, которые характеризуются более высокой активностью в отношении S. pneumoniae. Современная классификация фторхинолонов представлена в таблице.
Первым препаратом нового поколения фторхинолонов является левофлоксацин, представляющий собой левовращающий изомер офлоксацина. Левофлоксацин характеризуется более высокой активностью против пневмококков (МПК = 2 мкг/мл) по сравнению с офлоксацином и ципрофлоксацином, причем препарат сохраняет активность и в отношении пенициллинрезистентных штаммов S. pneumoniae. Левофлоксацин — это первый и пока единственный антибактериальный препарат, который официально рекомендован в США для лечения пневмонии, вызванной пенициллинрезистентными пневмококками. Среди новых фторхинолонов только левофлоксацин выпускается в двух лекарственных формах — для приема внутрь и для внутривенного введения. Поэтому левофлоксацин может применяться не только в амбулаторной практике, но и при тяжелых пневмониях у госпитализированных больных. В большом количестве клинических исследований показана высокая эффективность левофлоксацина при внебольничной пневмонии в дозе 500 мг, вводимой однократно в сутки. К несомненным достоинствам левофлоксацина можно отнести его хорошую переносимость.
Вторым препаратом нового поколения фторхинолонов, внедренным в клиническую практику, был спарфлоксацин. Он зарегистрирован в нашей стране и выпускается только в пероральной форме. Однако наряду с доказанной высокой клинической эффективностью следует отметить ряд нежелательных эффектов, отмеченных при его применении. Прежде всего речь идет о существенной фототоксичности спарфлоксацина (т. е. повышенной чувствительности кожи к ультрафиолету); по некоторым данным, частота возникновения этого нежелательного явления составляет более 10%. Фототоксичность характерна для всех препаратов класса фторхинолонов, однако при использовании других препаратов этой группы (например, левофлоксацина, офлоксацина, ципрофлоксацина) это побочное явление возникает гораздо реже. К другим достаточно серьезным нежелательным явлениям, связанным с приемом спарфлоксацина, относится удлинение интервала QT на ЭКГ, что может сопровождаться появлением желудочковых аритмий, иногда опасных для жизни. Клиническое значение этого феномена до конца не ясно, однако известен факт отзыва с рынка препарата этого класса (грепафлоксацина) именно по данной причине. Таким образом, спарфлоксацин, по всей видимости, не может быть рекомендован для рутинного применения в амбулаторной практике при пневмонии, учитывая наличие других, более безопасных препаратов этой группы.
Последним зарегистрированным в нашей стране новым фторхинолоном является моксифлоксацин. Пока он существует только для перорального приема, однако в следующем году ожидается появление в клинической практике парентеральной лекарственной формы. Моксифлоксацин характеризуется очень высокой природной активностью в отношении пневмококков (МПК = 0,25 мкг/мл), в том числе пенициллинрезистентных штаммов, а также более высокой активностью (по сравнению с ранними фторхинолонами) в отношении микоплазм и хламидий. Моксифлоксацин в суточной дозе 400 мг (однократно) показал высокую клиническую эффективность и хорошую переносимость при внебольничной пневмонии. В контролируемых исследованиях не отмечено клинически значимого удлинения интервала QT и существенной фототоксичности.
Ряд перспективных препаратов нового поколения фторхинолонов в настоящее время проходят стадию клинического изучения. В 2001 году ожидается разрешение клинического применения в России еще двух препаратов этой группы — гемифлоксацина и гатифлоксацина.
| Ранние фторхинолоны – 80-е годы (I поколение) | Новые фторхинолоны – 90-е годы (II поколение) |
| Ципрофлоксацин* | Левофлоксацин* |
| Офлоксацин* | Спарфлоксацин* |
| Пефлоксацин* | Моксифлоксацин* |
| Ломефлоксацин* | Гатифлоксацин |
| Норфлоксацин* | Гемифлоксацин |
| Флероксацин | Ситафлоксацин |
| * Препараты, зарегистрированные в России. Курсивом выделены препараты, применяющиеся парентерально и внутрь. | |
Источник
Классические простудные симптомы зачастую бывают предвестниками более серьезного заболевания, возбудителем которого выступает хламидия пневмония. Хламидии – грамотрицательные бактерии, паразитируют внутриклеточно. Заражение происходит воздушно-капельным путём или контактно-бытовым — от контакта с носителем инфекции.
В наибольшей степени инфицированию подвержены дети и подростки, так как у детей иммунная система еще не сформирована, а в подростковом возрасте происходит перестройка иммунитета. Хламидии в легких вызывают у взрослых и детей различные заболевания: атипичные формы пневмоний, хронический бронхит, фарингит и другие.
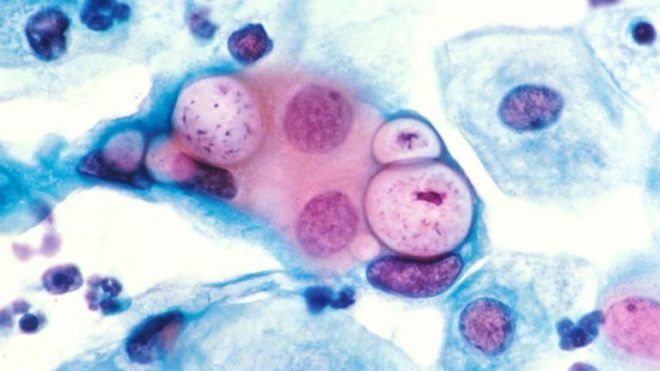
Причины болезни
Из многочисленного семейства Chlamydiaceae практический интерес для пульмонологии в отношении этиологии имеют только три вида хламидий:
- Chlamydophila pneumonia.
- Chlamydophila psittaci.
- Chlamydophila trachomatis.
Наиболее частой причиной легочных хламидиозов у пациентов любого возраста служит хламидия пневмония. Ch. psittaci вызывает пситтакоз (орнитоз), который может протекать в виде тяжелой формы интерстициальной пневмонии. Ch. trachomatis способна протекать как трахома, мочеполовой хламидиоз, венерическая лимфогранулема или пневмохламидиоз у детей до шести месяцев.
В организме человека хламидии могут находиться в одной из двух форм – элементарные или ретикулярные тельца. При попадании в легкие элементарные тельца вызывают клеточный эндоцитоз для проникновения внутрь клетки и преобразуются в следующую форму – ретикулярные тельца. Они обладают метаболической активностью, делятся внутри клетки. Через 48 часов после начала процесса деления ретикулярные тельца снова преобразуются в элементарные тельца, которые вызывают разрыв клеточной стенки и выходят во внеклеточное пространство. После этого цикл повторяется вновь.
Легочной хламидиоз, в отличие от других респираторных заболеваний, не имеет сезонного характера. Болезнь протекает довольно быстро, всего от 2 до 4 недель длится инкубационный период, за это время больной является источником инфицирования.
Симптоматика болезни
Очень трудно вовремя диагностировать пневмохламидиоз, потому что у заболевания нет специфических симптомов. Начинается болезнь в виде обычной простуды – кашель, лихорадка, общая слабость. После появляются основные характерные для данной болезни симптомы:
- сухой кашель переходит во влажный, иногда с выделением гнойной мокроты;
- лихорадка сменяется ознобом и наоборот;
- дыхание затруднено, сильная одышка, появляется осиплость голоса;
- возможны случаи тошноты и рвоты.

Хламидийная пневмония может вызвать лихорадку
Симптомы у взрослых
Наиболее часто у взрослых болезнь начинается с обычного насморка, потому что слизистая оболочка полости носа первой поражается при легочном хламидиозе. Постепенно присоединяются и другие симптомы:
- сухой кашель;
- общая слабость;
- периодическая головная боль.
Через 10–14 дней начинается лихорадка, температура повышается до 38–39 0C, после этого процесс осложняется развитием воспаления легких.
Симптомы у детей
Хламидиоз у детей выражается в виде острой формы, имея свои отличительные признаки. В начале болезни симптомы хламидиоза легких ошибочно принимают за другие заболевания дыхательных путей (трахеит, бронхит, ОРВИ, фарингит, ринит). Но ключевыми симптомами поражения респираторной системы хламидиями пневмония является сильный сухой кашель и субфебрильная температура 37–37,50C, которую трудно сбить. Проявляются другие признаки:
- затрудненное дыхание;
- сыпь на коже;
- боли в суставах;
- озноб;
- общая слабость;
- интоксикация.
Диагностические методы
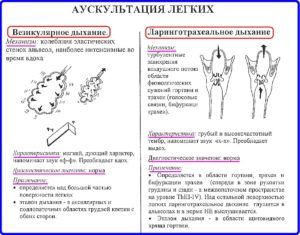 Трудность при установке этиологического диагноза заключается в том, что хламидийная пневмония, в отличие от бактериальной пневмонии, лишена отчетливых диагностических признаков при физикальном или дополнительных методах обследования. Поэтому пульмонологам и терапевтам приходится тщательнее относиться к сбору анамнеза, особенностям клинической картины и подтверждать свои подозрения специальными лабораторными исследованиями (ИФА, МИФ, ПЦР и другие).
Трудность при установке этиологического диагноза заключается в том, что хламидийная пневмония, в отличие от бактериальной пневмонии, лишена отчетливых диагностических признаков при физикальном или дополнительных методах обследования. Поэтому пульмонологам и терапевтам приходится тщательнее относиться к сбору анамнеза, особенностям клинической картины и подтверждать свои подозрения специальными лабораторными исследованиями (ИФА, МИФ, ПЦР и другие).
При аускультации выслушивают различные типы дыхания (жесткое, бронхиальное или ослабленное везикулярное). В разгар болезни хрипы чаще влажные или крепитирующие. При перкуссии — притупление перкуторного звука. Во время пальпации определяют увеличение подмышечных лимфатических узлов.
При рентгенографии легких выявляют типичные для пневмонии поражения, изменения несут различный характер (очаговая, сегментарная или долевая инфильтрация), присутствуют интерстициальные изменения паренхимы легких.
Клинические исследования

ИФА для диагностики пневмонии
Чтобы врач поставил окончательный и достоверный диагноз, необходимо провести специальные лабораторные исследования. Наибольшей чувствительностью для определения возбудителя болезни является культуральный метод с определением чистой культуры, но из-за большой продолжительности его проведения в практической деятельности проводят серологические исследования. Стандартом выявления хламидии служат ИФА и МИФ.
Иммуноферментный анализ крови – наиболее эффективный способ диагностики, который даёт положительный результат еще на начальном этапе заболевания. Он основывается на повышении титра специфических антител IgM, IgG, IgA более чем 1:16, 1:512 и 1:256 соответственно.
Реакция микроиммунофлюоресценции (МИФ) следит за повышением титра антител IgG по отношению к IgA в 4 раза и более.
Полимеразная цепная реакция (ПЦР) позволяет точно определить ДНК возбудителя инфекции, но этот анализ не способен отличить активную инфекцию от скрытой (персистирующей).
Дифференциальную диагностику хламидийной пневмонии нужно проводить с гриппом, пневмонией другой этиологии (вирусная, микоплазменная, легионеллезная, грибковая, атипичная), коклюшем.

Лечение пневмонии
Назначение эффективной терапии при легочном хламидиозе является довольно трудной задачей. Это связано с тем, что хламидия пневмония находится в организме сразу в двух формах: внеклеточной и внутриклеточной. Поэтому воздействовать необходимо одновременно на обе формы. Воспалительный процесс протекает с угнетением иммунной защиты, нужно обеспечить коррекцию иммунного ответа.
Для эрадикации хламидии пневмонии есть признанные антимикробные препараты групп макролидов, тетрациклинов и фторхинолонов. Среди этих препаратов наиболее предпочтительными считают макролиды, потому что их применяют для лечения новорожденных, детей и беременных. Препараты из этой группы, которые рекомендуют использовать:
Среди фторхинолонов с пневмонией успешно справляется Ципрофлоксацин, Офлоксацин, Левофлоксацин. Тетрациклины (Доксициклин, Минолексин) нужно назначать с осторожностью, они противопоказаны при беременности и почечной недостаточности. Длительность курса антибиотиков для лечения хламидийной пневмонии должна составлять не менее 2–3 недель.
Для обеспечения коррекции иммунологической защиты организма, а также профилактики рецидива болезни, назначают иммуномодуляторы, витаминные комплексы и пробиотики, последние — для сохранения нормальной микрофлоры кишечника.
В период выздоровления рекомендуется заниматься дыхательной гимнастикой, прибегать к физиотерапевтическим процедурам.
Только врач-пульмонолог или терапевт способен определить оптимальное лечение пневмонии, основываясь на индивидуальных особенностях каждого пациента.
Профилактика болезни
Для предупреждения пневмонии нужно следовать простым советам:

Избегать стрессовых ситуаций для профилактики пневмонии
- тщательно и часто мыть руки с мылом;
- максимально ограничить контакт с человеком, инфицированным хламидия пневмония;
- заниматься спортом, употреблять свежие фрукты и овощи;
- повышать иммунитет при сезонных эпидемиях;
- избегать стрессовых ситуаций.
Чтобы свести к минимуму риск заражения и развития хламидийной пневмонии, нужно соблюдать правила, которые перечислены выше. В случае выявления у себя симптомов данной болезни или подтвержденных лабораторных исследований необходимо немедленно начать адекватное и эффективное лечение.
Видео по теме: Хламидийная инфекция
Источник
