Искусственная вентиляция легких при пневмонии у новорожденных
ИВЛ-ассоциированная пневмония является частым осложнением респираторной терапии у недоношенных новорожденных и фактором риска развития бронхолегочной дисплазии. В статье представлены этиологическая характеристика, основные звенья патогенеза, клиника, диагностика и терапевтические подходы Приведены данные собственного исследования перекисного окисления липидов у новорожденных на фоне респираторной терапии.
Ventilator-associated pneumonia in preterm infants
Ventilator-associated pneumonia is a common complication of respiratory therapy in preterm infants and risk factors for bronchopulmonary dysplasia. The paper presents the etiologic characteristics, the main s of pathogenesis, clinical, diagnostic and therapeutic approaches. Details of its own investigation of lipid peroxidation in infants with respiratory therapy are presented.
Проблема нозокомиальных инфекций у новорожденных в последние годы приобрела исключительно большое значение для всех стран мира в связи с их значительным ростом. Увеличение частоты внутрибольничных инфекций в значительной степени происходит за счет недоношенных новорожденных, находящихся в отделениях реанимации и интенсивной терапии, в которых концентрируются наиболее тяжелые новорожденные с респираторным дистресс синдромом. Среди внутрибольничных инфекций у новорожденных серьезную проблему в настоящее время представляют госпитальные пневмонии, развивающиеся на фоне искусственной вентиляции легких (ИВЛ), частота которых особенно высока у недоношенных детей [1, 5]. Пневмония у таких детей характеризуется распространенным характером воспаления, высокой летальностью (от 14% до 37,5%) и нередко (у 37%) она протекает с бронхообструктивным синдромом, который может быть также одним из проявлений формирующейся на фоне пневмонии хронической болезни легких — бронхолегочной дисплазии (БЛД) [2, 4, 8].
Согласно классификации, вентилятор-ассоциированные пневмонии бывают:
- Ранние — возникающие в первые 3 суток после ИВЛ;
- Поздние — формирующиеся в более отдаленные сроки.
В реализации подобной пневмонии у недоношенных детей наряду с такими факторами, как незрелость иммунитета и организма в целом, перенесенная внутриутробная гипоксия и асфиксия в родах, наличие синдромов нарушения постнатальной адаптации, большую роль играет циркуляция госпитальных штаммов микроорганизмов с повышенной устойчивостью к антибиотикам в отделениях, где концентрируются тяжелые больные. Высокий риск возникновения таких пневмоний определяется легко доступным проникновением микроорганизмов в нижние дыхательные пути через интубационную трубку, снижением факторов местной иммунной защиты дыхательных путей, механического фактора, ведущего к перерастяжению альвеол, надрыву альвеол и баротравме легкого, а также воздействию повышенной концентрации кислорода, которые могут вызвать неспецифическое воспаление. [3, 6]
Этиология. Ранние пневмонии обычно вызывают те же возбудители, что и врожденные пневмонии. Указанная особенность обусловлена, прежде всего, тем, что в их патогенезе основную роль играет микроаспирация содержимого ротоглотки и родовых путей матери. Чаще всего обнаруживают стрептококки группы В, реже — Е. coli, К. pneumoniae, S. aureus и S. Epidermidis [4]. В этиологии поздних ИВЛ-ассоциированных пневмоний у новорожденных преобладают грамотрицательные микроорганизмы (91%), среди которых превалируют энтеробактерии (69%) и псевдомонады (50%). Грамположительные возбудители нередко представлены Staphylococcus epidermidis (у 30% детей) и энтерококками (у 26%). Грибы рода Candida высеваются у 36% детей. Особенностями этиологии ИВЛ-ассоциированных пневмоний являются высокая частота ассоциаций возбудителей, их замедленная элиминация и развитие суперинфекции [3, 4].
При изучении инфекционно-воспалительных заболеваний у детей многими авторами большое значение придается патологическим процессам, происходящим на клеточном и молекулярно-генетическом уровнях, в частности процессам пероксидации [9]. Недоношенные дети имеют неразвитую систему антиоксидантной защиты и в связи с этим повышенный риск повреждения клеточных структур организма активными формами кислорода. Последние генерируются за счет использования высоких концентраций кислорода во вдыхаемой смеси при ИВЛ, но также и вследствие их образования клетками, участвующими в процессе воспаления. Результатом повреждающего действия активных форм кислорода являются инициации перекисного окисления липидов (ПОЛ). ПОЛ приводит к увеличению проницаемости липидного биослоя мембран, что обуславливает разобщение процессов окисления и фосфорилирования в митохондриях, следствием которого является энергетическое голодание клеток и их гибель. Кроме того, ПОЛ приводит к уменьшению стабильности липидного биослоя мембраны, следствием чего является развитие электрического пробоя ее собственным мембранным потенциалом и к полной потере ее барьерных свойств. [10, 11] Таким образом, основными звеньями патогенеза развития вентилятор ассоциированной пневмонии у недоношенных новорожденных являются глубокая недостаточность, как местного, так и структурного иммунитета на фоне агрессивного воздействия нозокомиальной микрофлоры и состояния оксидативного стресса, обусловленного гипероксией и инфекцией. [6, 8]
Клинической особенностью бактериальной ИВЛ — ассоциированной пневмонии у недоношенных новорожденных — является стремительное развитие заболевания и отсутствие специфических клинических симптомов, характерных только для этой патологии. Даже при развитии тяжелого воспалительного процесса в легких клинические признаки у этой категории пациентов неспецифичны, могут наблюдаться и изменяться как при инфекционных процессах (пневмония, распространенный трахеобронхит), так и при неинфекционной патологии (респираторный дистресс-синдром, аспирационный синдром, гипоксически-ишемическое поражение центральной нервной системы и другие). К ведущим клиническим симптомам относится респираторная недостаточность на фоне интоксикации. Часто это проявляется выраженной кислородозависимостью, которая увеличивает длительность аппаратной вентиляции.
Из лабораторных критериев диагностики помимо воспалительных изменений в общем анализе крови (лейкоцитоз или лейкопения, сдвиг лейкоформулы влево) используются биохимические маркеры воспаления: С-реактивный белок, прокальцитонин.
Однако у недоношенных новорожденных детей с бактериальной пневмонией уровень С-реактивного белка увеличивается не в начале заболевания, а в периоде развернутых клинических проявлений и не более чем у 60% детей. По-видимому, это связано с незрелостью организма недоношенных детей и слабой ответной реакцией на массивную бактериальную колонизацию. Более чувствительным маркером бактериальных осложнений является прокальцитонин [4, 8].
В обязательный алгоритм обследования входит рентгенография легких, однако на рентгенограммах очаговые тени выявляются лишь в 5-7%, а в остальных случаях определяется деформация легочного рисунка, снижение вентиляции легочных полей. [8, 11]. Таким образом, только совокупность клинико-лабораторных критериев позволяет обеспечить точную диагностику бактериальной пневмонии у недоношенных новорожденных детей.
Вместе с тем, ранняя и точная диагностика бактериальной пневмонии определяет своевременное и адекватное лечение заболевания, снижение летальности, развития тяжелых осложнений (сепсис, бронхолегочная дисплазия), приводящих к инвалидизации. В тоже время, помимо традиционных, нужны и новые подходы к лечению и реабилитации таких детей, что определяет актуальность разработки новых диагностических подходов [8, 13].
С целью изучения состояния оксидативного статуса у новорожденных, находящихся на искусственной вентиляции легких (ИВЛ), нами было проведено определение продуктов перекисного окисления липидов у 66 недоношенных новорожденных на фоне ИВЛ и в динамике после её завершения. Гестационный возраст наблюдаемых пациентов варьировал от 28 до 37 недель (31,59±0,34 нед.), масса тела при рождении составляла от 1120 до2380 г (2001,5±182,3 г). Анализ анамнестических данных показал, что все дети родились у женщин с отягощенным соматическим и акушерско-гинекологическим анамнезом. Хронические соматические заболевания отмечались у каждой третьей женщины (гипертоническая болезнь, бронхиальная астма, хронический бронхит, хронический пиелонефрит и др.), заболевания репродуктивных органов были диагностированы у 27 матерей (хронический аднексит, эрозия шейки матки, эндометриоз и др.). Следует подчеркнуть, что патологическое течение беременности (гестоз, анемия, угроза прерывания) отмечалось у всех женщин. Из 68 новорожденных 32 (47%) ребенка родились путем операции кесарева сечения. Оценка по шкале Апгар у 44 детей (64,7%) на 1-й минуте жизни была менее 6 баллов. Осложнения в родах в виде преждевременного отхождения околоплодных вод, кровотечения отмечались у 34 женщин (50%).
При клиническом обследовании отмечалось, что состояние всех новорожденных при рождении оценивалось как тяжелое, что потребовало проведения реанимационных мероприятия, в том числе ИВЛ в связи с наличием синдрома дыхательных расстройств (СДР). Длительность проведения ИВЛ варьировала от 3 до 16 суток. При микробиологическом исследовании содержимого интубационной трубки были выделены грамотрицательные микроорганизмы, в основном Klebsiella pneumonia, а также Pseudomonas aeruginosa, которые вместе составили 55% всех возбудителей. Грамположительные возбудители были представлены преимущественно стафилококками, среди которых преобладали гемолизирующий S.epidermidis и Enterococcusspp. (в совокупности они составляли 9%).
Показатели концентрации тиобарбитурат-реактивных продуктов у детей на ИВЛ составила 4,55±0,6 мкМ/л, а после завершения искусственной вентиляции легких — 4,95±0,45 мкМ/л. В 71,1% случаев у недоношенных детей развились респираторные осложнения ИВЛ в виде присоединения бактериальной инфекции и развития ИВЛ-ассоциированной пневмонии на поздних сроках. У них уровень ТБК составил 5,42±0,6 мкМ/л, тогда как у пациентов с более благополучным течением неонатального периода (быстрое завершение ИВЛ, короткий курс антибактериальной терапии) отмечались достоверно более низкие показатели ТБК — 4,29±0,8 мкМ/л (р<0,01). Мы полагаем, что повреждения клеточных мембран в большей степени связано с присоединением бактериальных осложнений. Это создает в последующем риск развития бронхолегочной дисплазии поскольку оксидативный стресс усугубляет повреждение легочной ткани, способствуя тем самым увеличению продолжительности и ужесточению параметров ИВЛ, вынуждает повышать концентрацию кислорода во вдыхаемой смеси, замыкая тем самым порочный круг патогенеза данного заболевания [12, 14].
ЛечениеИВЛ-ассоциированных пневмоний связано с определенными трудностями. Поскольку большинство возбудителей нозокомиальных пневмоний у недоношенных обладают высокой патогенностью и резистентностью к широкому спектру антибиотиков, антибактериальная терапия в начальном периоде должна включать комбинированное применение антибиотиков широкого спектра действия, перекрывающего спектр чувствительности всех возможных возбудителей [3, 8]. Антибактериальная терапия должна проводится под постоянным микробиологическим мониторингом для выявления резистентных госпитальных штаммов и определения их чувствительности к антимикробным препаратам. Включение иммуноглобулинов для внутривенного введения в комплекс лечения детей с респираторным дистресс-синдромом, находящихся на искусственной вентиляции легких, на 2 сутки жизни позволяет значительно снизить риск развития пневмонии, продолжительность и тяжесть заболевания. [6]. Помимо прочего в комплекс ранней реабилитации детей с ИВЛ-ассоциированной пневмонией, необходимо включать и антиоксидантную терапию.
Профилактика предусматривает целый ряд мер, направленных на улучшение качества лечения недоношенного ребенка и предупреждение экзогенной и эндогенной колонизации патогенными микроорганизмами. Необходимо, однако, указать, что не все взаимосвязи этиологии выделенной флоры, ее резистентности к антибиотикам, эффективности антибактериальной терапии и исхода заболевания в настоящее время достоверно доказаны. Поэтому накопление глубоких фундаментальных и клинических данных по проблеме вентилятор-ассоциированной пневмонии требует совместных усилий широкого круга специалистов: клиницистов, микробиологов, эпидемиологов, организаторов здравоохранения, разработчиков медицинской техники и изделий.
Е.В. Волянюк, А.И. Сафина, А.Г. Габдулхакова
Казанская государственная медицинская академия
Волянюк Елена Валерьевна — кандидат медицинских наук, ассистент кафедры педиатрии и неонатологии
Литература:
1. Рюмина И.И., Кешишян Е.С. Особенности течения синдрома дыхательных расстройств новорожденных при длительно проводимой искусственной вентиляции легких // Российский вестник перинатологии и педиатрии. — 1997. — № 3. — С. 23-28.
2. Мархулия Х.М. Этиологическая характеристика нозокомиальных пневмоний у недоношенных детей и стратегия антибактериальной терапии: автореферат дисс. … канд. мед. наук. — М., 2005. — 21 с.
3. Белобородов В.Б. Вентилятор-ассоциированная пневмония: диагностика, профилактика и лечение // Consilium medicum. — 2000. — Т. 2, № 4. — С. 10-17.
4. Дементьева Г.М., Кушнарева М.В., Мархулия Х.М. Этиология, клиника и современные методы лечения госпитальных пневмоний у новорожденных детей // Пособие для врачей. М., 2005. — 22 с.
5 Володин Н.Н. Касихина. Актуальность проблемы нозокомиальных инфекций в неонатологии // Вопросы гинекологии, акушерства и перинатологии. — 2004. — № 1. — С. 74-79.
6. Ветрова Е.В. Нарушения местного иммунитета дыхательных путей и их коррекция у недоношенных новорожденных детей с респираторным дистресс-синдромом: автореферат дисс. … канд. мед. наук. — М., 2007. — 27 с.
8. Овсянников Д.Ю., Комлева Н.А., Оболадзе Т.Б., Макарян О.В., Кузьменко Л.Г. Современные алгоритмы диагностики бронхолегочной дисплазии // Вопросы диагностики в педиатрии. — 2011. — № 1. — С. 12-20.
9. Cross A.R., Jones O.T.G. Enzymic mechanisms of superoxide production. Biochim. еt. biophys // Acta Bioenerg. — 1991. — Vol. 1057, № 3. — P. 281-298.
10. Groneck P., Schmale J., Soditt V. et. al. Bronchoalveolar inflammation following airway infection in preterm infants with chronic lung disease // Pediatr. Pulmonol. — 2001. — Vol. 31, № 5. — P. 331-338.
11. Vento M., Moro M., Escrig R., Arruza L., Villar G. Preterm Resuscitation With Low Oxygen Causes Les, Oxidative Stress, Inflammation, and ChronicLung Disease // Pediatrics. —2009. — Vol. 124. — 439 p.
12. Philip L.B., William E.T., Jeffrey D.M., Gow A. Plasma Biomarkers of Oxidative Stress: Relationship to Lung Disease and Inhaled Nitric Oxide Therapy in Premature Infants //Pediatrics. —2008. — Vol. 121. — 555 p.
13.WarrenD.K., Shukla S.J., Olsen M.A. et. al. Outcome and attributable cost of ventilator-associated pneumonia among intensive care unit patients in aSuburbanMedicalCenter// Crit. Care Med. — 2003. — Vol. 31, № 5. — P. 1312-1317.
14. Perez G., Merino N.M., Perez R.Mf.M. et. al. Respiratory morbidity after hospital discharge in premature infants born at <32 weeks geion with bronchopulmonary dysplasia // An. Pediatr. — 2004. — Vol. 60, № 2. — P. 117-124.
Источник
Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.

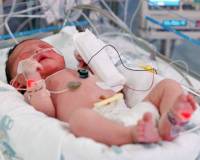
Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
