Интенсивная терапия тяжелой пневмонии у детей

Один из самых распространенных и опасных недугов – пневмония, у детей лечение этой болезни имеет некоторые особенности. В статье мы опишем сначала, что такое пневмония, ее виды и затем перейдем к лечению.
Пневмония это острое заболевание лёгких, поражающее альвеолы и другие структурные элементы лёгочной ткани. Зачастую болезнь носит инфекционный характер: микроорганизмы распространяются воздушно-капельным путём или с током крови. Более подробно о пневмонии рассказана в другой нашей статье.
Организм людей с хорошим иммунитетом зачастую успешно справляется с возбудителями инфекции. У детей же иммунная система развита недостаточно, в связи с чем увеличивается риск развития заболевания.
Виды
Принято выделять первичную и вторичную пневмонию. Первичная развивается как самостоятельная болезнь, вторичная – на фоне других (чаще вирусных) заболеваний, может быть последствием неправильного лечения.
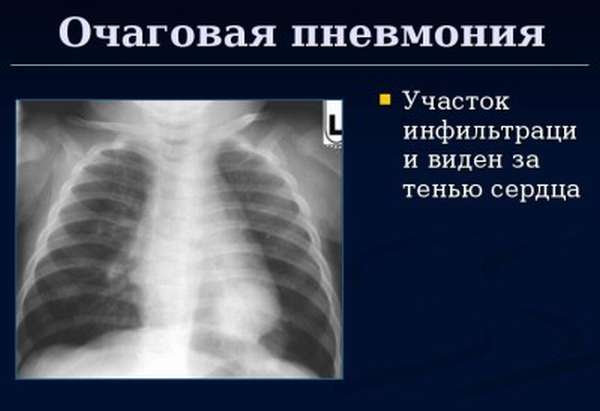 По локализации выделяют следующие виды пневмонии:
По локализации выделяют следующие виды пневмонии:
- Очаговая (поражён один небольшой легочный участок или несколько альвеол),
- Сегментарная (воспаление распространено сразу на несколько частей легкого),
- Долевая (инфекция поражает одну из лёгочных долей),
- Тотальная (страдает орган в целом).
Также в зависимости от возбудителя выделяется вирусная, бактериальная и грибковая пневмония.
Как лечить?
Обычно лечение пневмонии проводится амбулаторно, однако в запущенных случаях (тяжелом, осложненном течении) или при стремительном развитии заболевания необходимо стационарное лечение. Тактику действий всегда определяет врач.
Важно! Дети до 1 года подлежат стационарному лечению вне зависимости от формы заболевания.
Общие схемы терапии воспаления легких
Общие принципы лечения воспаления лёгких включают в себя прием антибиотиков, прием жаропонижающих препаратов при необходимости и особый режим питания. Рассмотрим, как лечить и чем лечить данное заболевание по порядку.
Антибиотики
 Основа лечения воспаления лёгких у детей – антибактериальные препараты или по-простому антибиотики. Курс приёма составляет около 10 дней и зависит от клинической картины болезни у ребёнка.
Основа лечения воспаления лёгких у детей – антибактериальные препараты или по-простому антибиотики. Курс приёма составляет около 10 дней и зависит от клинической картины болезни у ребёнка.
При легких формах врач назначает антибиотики в форме таблеток, при тяжелых – введение лекарств внутривенно.
На начальных стадиях ребёнку назначают такие инъекционные препараты, как амоксиклав и цефуроксим. При адекватном лечении привыкания у бактерий к ним не развивается. При тяжелой форме назначаются цефтазидим, цефтриаксон.
Важно! Фторхинолоны могут быть назначены только для лечения крайне устойчивых форм бактерий при отсутствии другой альтернативы.
Также следует помнить, что точный подбор препаратов и дозировок осуществляет врач.
Эффективность антибиотиков оценивается в течение трех дней. В норме у ребёнка улучшается аппетит, снижается температура и одышка, улучшается общее состояние. Если к концу курса лечения антибиотиками не наблюдается завершение воспалительного процесса, врач полностью меняет группы препаратов (так требует стандарт ведения детей с пневмониями).
Жаропонижающие препараты
Прием жаропонижающих нужно начинать, если температура выше 38.5 (у грудных детей выше 38).
Помните, что при повышенной температуре активно вырабатываются антитела против возбудителя заболевания, то есть организм активно борется с инфекцией, поэтому если ребёнок может переносить температуру 38 – не стоит её сбивать.
Будьте внимательны! Если у ребенка ранее случались фебрильные судороги, температуру нужно сбивать уже после отметки 37,5.
Режим питания
Во время болезни у ребёнка наблюдается снижение аппетита. Это связано с повышенной нагрузкой на печень при борьбе с возбудителем и развитием общеинтоксикационного синдрома, поэтому не следует заставлять ребёнка употреблять еду в обычных объемах. В этот период лучше кормить его легкоусвояемой пищей, исключить жареные, жирные блюда и полуфабрикаты. Лучшие варианты – суп на курином бульоне, отварные овощи и куриная грудка, паровые котлеты, фрукты.

Употребление большого количества жидкости. Проветривание и систематическая влажная уборка. Влажный воздух облегчит состояние малыша.
Внимание! Не следует применять синтетические витамины и препараты антигистаминного действия, т.к они часто приводят к побочным эффектам.Подробнее о диете и уходе за ребенком >,>,
Частные принципы
Частные принципы лечения включают в себя: физиотерапию и лечебную физкультуру.
Физиотерапия
Физиотерапия подразумевает ингаляции с раствором антибиотиков и муколитиков, лекарственный электрофорез, УВЧ, СМВ-терапия, воздействие переменным магнитным полем и массаж. Эти методы имеют целый ряд противопоказаний: пик болезни, истощение и лихорадка, сердечно-сосудистые заболевания, травмы головного мозга или черепа, гемофилия, нейротоксикоз.
Подробнее о физиотерапии >,>,
Лечебная физкультура (ЛФК)
 Лечебная физическая культура способствует отхождению мокроты и способствует хорошей вентиляции лёгких. В больнице занятия ЛФК ведет инструктор. Количество и продолжительность упражнений зависит от состояния ребёнка.
Лечебная физическая культура способствует отхождению мокроты и способствует хорошей вентиляции лёгких. В больнице занятия ЛФК ведет инструктор. Количество и продолжительность упражнений зависит от состояния ребёнка.
Также ЛФК назначают и в качестве профилактики.
Подробнее об ЛФК >,>,
Особенности у новорожденных
Лечение пневмонии у новорожденных проводится исключительно в стационаре при поддержании необходимых условий: оптимальная температура тела, влажность и т.д. Также необходим постоянный контроль температуры тела.
Основу лечения составляют антибиотики, но следует помнить, что при прогрессировании заболевания может понадобиться лечение в палате интенсивной терапии или в реанимации.
Хорошо сказываются на процессе выздоровления лечебные ванночки и ингаляции, назначаемые врачом.
Полезно знать! Новорожденного при пневмонии часто переворачивают с одного бока на другой, чтобы в легких не возникало застоя, а дыхательные пути освобождались от слизи.
Кормить малыша при пневмонии нужно чаще обычного.
Подробнее о лечении новорожденных >,>,
На дому
При легкой форме пневмонии врач может назначить лечение дома. Тактика действий при лечении в домашних условиях заключается в постельном режиме, приеме антибиотиков и жаропонижающих средств (при необходимости), правильном режиме питания, обильном питье.
Осторожно! При ухудшении состояния ребёнка необходимо незамедлительно обратиться за профессиональной врачебной помощью.
Подробнее о лечении в домашних условиях >,>,
Мнение Комаровского
Кроме антибактериальных препаратов Комаровский рекомендует использовать средства, которые расширяют бронхи (эуфиллин строго по показаниям врача) и отхаркивающие средства. После стабилизации температуры и появления других признаков улучшения состояния – использование разнообразных физиопроцедур и массажа. Иногда для полного спокойствия имеет место повторное рентгенологическое обследование.
Полезное видео
Доктор Комаровский специализируется на детских болезнях. На видео ниже представлена запись передачи, где он рассказывает о детской пневмонии, в том числе и о том, как ее лечить.
Заключение
В заключение хочется сказать, что не нужно паниковать при обнаружении пневмонии. Добросовестное выполнение предписаний врача и клинических рекомендаций минздрава обязательно приведет к положительным результатам и скорому выздоровлению!
Загрузка…
Источник
Пневмония – острое инфекционно-воспалительное заболевание легких и структурных элементов легочной ткани. Воспаление легких занимает 4 место среди причин смертности населения, а тяжелое течение пневмонии заканчивается летальным исходом в 50% случаев.
По степени тяжести пневмонии принято классифицировать на легкую, среднюю и тяжелую форму течения болезни. Как проявляется пневмония тяжелой степени, насколько это страшно и каковы прогнозы при данном диагнозе, рассмотрим ниже.
Пневмония тяжелой степени характеризуется следующими специфическими симптомами:
- — повышение температуры тела до 39оС и выше;
- — учащенное дыхание свыше 30 эпизодов в минуту;
- — резко выраженные симптомы интоксикации организма: слабость, отсутствие аппетита, озноб, тахикардия.
- — нарушение сознания: бред, галлюцинации;
- — усиление сердечной недостаточности, аритмии;
- — синюшность кожных покровов.
- к
Воспалительный процесс в данном случае носит обширный характер и поражает оба легких, таким образом, развивается тяжелая двухсторонняя пневмония.
Характерные критерии тяжелой пневмонии по результатам анализов крови:
- Лейкоцитоз;
- Значительное увеличение СОЭ;
- Количественное содержание фибриногена свыше 10;
- Анемия.
При исследовании общей лейкоцитарной формулы отмечается выраженное снижение лимфоцитов и эозинофилов.

Двусторонняя пневмония тяжелая форма чревата серьезными осложнениями, которые и являются причинами летального исхода:
- — острая дыхательная недостаточность;
- — абсцесс и гангрена легкого;
- — тяжелое поражение миокарда и почек;
- — инфекционно-токсический шок.
- к
Тяжелая форма пневмонии у взрослых может сопровождаться обострением герпетической инфекции и нарушением функции печени, проявляющимся в желтухе (особую группу риска составляют лица с алкогольной зависимостью).
Факторы риска Тяжелой пневмонии
Факторами риска, на фоне которых развивается тяжелое состояние пневмонии и повышается вероятность летального исхода, являются:
- ХОБЛ – хроническое заболевание бронхов, обусловленное влиянием внешних воздействий (курение, вредные профессиональные факторы);
- Сахарный диабет;
- Состояния, обусловленные недостаточностью функции почек, сердца, печени;
- Алкоголизм;
- Возраст старше 65 лет;
- Нарушение глотания.
Тяжелая пневмония У детей
Тяжелая пневмония у детей чаще развивается на фоне
- — железодефицитной анемии;
- — рахита;
- — общего снижения иммунитета;
- — заболеваний ЦНС.
- к
Однако, главной причиной, вследствие которой развивается тяжелая внебольничная пневмония, является недооценка тяжести состояния больного при постановке диагноза.

При оказании экстренной медицинской помощи и своевременной госпитализации больного в отделение реанимации есть шанс выжить при тяжелой двухсторонней пневмонии.
Лечение тяжелой формы пневмонии осуществляется в условиях стационара с госпитализацией больного в отделение реанимации.

В первую очередь производится экстренная терапия, направленная на устранение синдромов, представляющих угрозу для жизни пациента.
Если диагностирована тяжелая форма пневмонии, реанимация осуществляется при таких осложнениях, как:
- При острой дыхательной недостаточности показана интубация трахеи при тяжелой пневмонии, перевод больного на искусственную вентиляцию легких, аспирационная санация трахеи и бронхов.
- При инфекционно-токсическом шоке, обусловленным диагнозом тяжелая пневмония, реанимация включает в себя инфузионную терапию.
- При бронхообструктивном синдроме, когда становится невозможно или тяжело дышать при пневмонии, проводится оксигенотерапия, направленная на непрерывную подачу кислорода.
Интенсивная терапия тяжелой пневмонии проводится посредством:
- — антибиотикотерапии;
- — прием антикоагулянтов;
- — бронхолитиков;
- — спазмолитиков.
- к
Антибиотики при тяжелой пневмонии вводятся внутривенно, в данном случае, это цефалоспорины 3 поколения («Клафоран», «Лонгацеф», «Фортум») и макролиды (эритромицин, азитромицин, рокситромицин).
Если пневмония тяжелая форма сопровождается сильновыраженным болевым синдромом, допускается внутримышечное введение болеутоляющих (диклофенак, ибупрофен).
Тяжелая пневмония У взрослых
Таким образом, лечение тяжелой пневмонии у взрослых включает в себя:
- Антибиотикотерапию;
- Инфузионную терапию;
- Оксигенотерапию;
- Искусственную вентиляцию легких (по показаниям);
- Прием анальгетиков.
Дальнейшие рекомендации по тяжелой пневмонии, ее лечению осуществляются в соответствие с течением болезни.

При успешном лечении, во избежание повторных эпизодов пневмонии рекомендована последующая вакцинация посредством пневмококковых и гриппозных вакцин.
После перенесенного заболевания требуется длительный период реабилитации, так как становится тяжело дышать после пневмонии, это связано с поражением легких и частичной нарушении их функции.
Укреплять легкие следует при помощи специальной дыхательной гимнастики.
Судя по отзывам людей, перенесших воспаление легких и родственников тех пациентов, кто болел пневмонией в тяжелой форме, прогноз напрямую зависит от возраста больного и состояния его иммунитета.

Наиболее часто тяжелая двухсторонняя пневмония заканчивается летальным исходом у лиц пенсионного возраста, имеющим в анамнезе эндокринные и другие хронические заболевания.
Источник
 Заболеваемость на пневмонию является преобладающей среди патологии дыхательной системы у детей. Актуальность этой проблемы обусловлена высоким риском развития осложнений, инвалидизации и смертности, поэтому особое место отводится лечению пневмоний.
Заболеваемость на пневмонию является преобладающей среди патологии дыхательной системы у детей. Актуальность этой проблемы обусловлена высоким риском развития осложнений, инвалидизации и смертности, поэтому особое место отводится лечению пневмоний.
Лечение пневмонии у детей должно быть комплексным и предусматривает:
- Действие на возбудителя заболевания;
- Устранение воспаления и интоксикации;
- Улучшение дренажной функции бронхо-легочного аппарата;
- Нормализацию иммунобиологической реактивности;
- Специальные методы и средства при осложненных пневмониях.
Антибактериальная терапия.
У новорожденных лечение ребенка всегда проводится в стационаре. Антибиотики вводятся парентерально.
При ранней вентиляционной пневмонии препаратом выбора является ампициллин (100-150 мг/кг/сутки с интервалом 6 часов) в сочетании с аминогликозидами. В случаи предполагаемой резистентности можно использовать защищенный сульбактамом ампициллин. Альтернативные препараты – цефотаксим + аминогликозид.
При поздней вентиляционной пневмонии применяют цефтазидим + аминогликозид или цефоперазон + аминогликозид.
Цефалоспорины III поколения активные относительно грамотрицательной флоры (но не к листерии), поэтому их назначают при энтеробактериальной пневмонии (вместе с аминогликозидами). При микоплазмозе или хламидиозе используют макролиды.
Амбулаторно
У детей до 5-ти лет в амбулаторных условиях следует использовать амоксациллин в качестве терапии первой линии для ранее здоровых детей с I и II степенью тяжести внебольничной пневмонии, с наибольшей вероятностью бактериального происхождения.
Кроме этого, амоксациллин следует использовать в качестве терапии первой линии для ранее здоровых детей школьного возраста и у подростков с I и II степенью тяжести пневмонии, достоверно этиологически связанной с S.pneumoniae.
У детей в возрасте до 5-ти лет рекомендуется использовать высокие дозы амоксациллина (90 мг/кг/сутки) на протяжении 7-10 дней при внебольничной пневмонии вероятно бактериального происхождения. Эта процедура будет охватывать S.pneumoniae, наиболее распространенного возбудителя у детей этой вековой группы.
Поскольку М. pneumoniae или С. Pneumoniae менее распространенная причина внебольничной пневмонии у детей в возрасте до 5-ти лет, макролиды не являются препаратами первой линии. Макролиды могут быть добавлены к амоксациллину через 24-48 часов, когда подозревается пневмония вызванная М. pneumoniae или С. Pneumoniae. Это позволяет избежать чрезмерного использования макролидов в этой вековой группе и одновременно адекватно защитить маленького ребенка от пневмонии, вызванной стойким штампом С. Pneumoniae.
Детям с предполагаемой бактериальной внебольничной пневмонией, которые не имеют клинических, лабораторных и рентгенологических доказательств того, что отличает бактериальную внебольничную пневмонию от атипичной, макролиды могут быть доданы до β-лактамных антибиотиков для эмпирической терапии.
При внебольничной пневмонии назначая эмпирическую терапию необходимо учитывать, что макролиды необходимо применять при заболевании хламидийной и микоплазменной этиологии, при неосложненной пневмонии I и II степени, неэффективности β-лактамных антибиотиков и их непереносимости.
Детям в возрасте 5 лет и более, больным на внебольничную пневмонию можно использовать макролиды, которые могут охватывать М. pneumoniae или С. Pneumoniae, наиболее распространенных этиологических факторов заболевания среди детей этой вековой группы. Длительность лечения составляет от 7 до 10 дней, хотя может быть назначен пятидневный курс азитромицина. Необходимо отметить, что эффективность азитромицина при пневмонии за данными одного с первых проведенных мета-анализов становила 94%. На этом основании авторы сделали вывод, что азитромицин является более эффективным средством при лечении острой пневмонии у детей, чем другие сопоставимые препараты (90,2% эффективности). При этом азитромицин может быть антибиотиком первой линии при лечении острой пневмонии у детей, поскольку риск его недостаточной эффективности составляет 1 больной с 50, которым назначается препарат.
Согласно рекомендациям Британского торакального сообщества в лечении внебольничной пневмонии у детей в качестве альтернативы амоксациллину было предложено использовать амоксиклав, цефалоспорины (цефподоксим, цефиксим, цефаклор и др.) и макролиды (эритромицин, азитромицин, кларитромицин).
В стационаре
В соматическом отделении назначается Цефтриаксон (50-100 мг/кг/сутки 1-2 приема) или Цефтриаксон/сульбактам (50-70 мг/кг/сутки 1-2 приема), или Цефотаксим (150 мг/кг/сутки в 3 приема). Дополнительно Ванкомицин или клиндамицин при подозрении на MRSA.
В отделении интенсивной терапии Цефтриаксон (50-100 мг/кг/сутки 1-2 приема в/в) или Цефтриаксон/сульбактам (50-70 мг/кг/сутки 1-2 приема в/в).
Дополнительно ванкомицин (40-50 мг/кг/сутки в 3-4 приема в/в) или Клиндамицин (по 40 мг/кг/сутки в 3-4 приема в/в) при подозрении на MRSA.
Альтернатива: Левофлоксацин (по 16-20 мг/кг/сутки в 2 приема детям от 6 мес до 5-ти лет и 8-10 мг/кг/сутки однократно детям 5-16 лет в/в, максимальная суточная доза 750 мг).
При атипичной пневмонии – Азитромицин (в дополнение к β-лактамным антибиотикам, если диагноз атипичной пневмонии вызывает сомнения). Альтернатива: кларитромицин или эритромицин, доксициклин для детей старше 7 лет; левофлоксацин для детей достигших половой зрелости или при непереносимости макролидов.
Ступенчатая антибактериальная терапия.
Внебольничная пневмония у детей, особенно в случаях госпитализации, предвидит на первом этапе назначение антибактериальных препаратов парентерально, а после достижения клинического эффекта, переход на введение того же антибактериального препарата перорально. Как правило, возможность перевода на пероральное использование антибиотика возникает через 2-4 дня от начала лечения.
Основные требования перевода на пероральное введение антибиотика:
- Наличие антибиотика в оральной и парентеральной формах;
- Эффект от парентерального введения антибиотика;
- Стабильное состояние больного;
- Возможность приема препарата вовнутрь;
- Отсутствие патологии со стороны кишечника;
- Высокая биодоступность антибиотика, что принимается вовнутрь.
Основные критерии перехода на пероральное введение антибиотика:
- Нормальная температура тела во время двух последовательных измерений с интервалом 8 часов;
- Уменьшение выраженности одышки;
- Ненарушенное сознание;
- Положительная динамика других симптомов заболевания;
- Отсутствие нарушений всасывания в желудочно-кишечном тракте;
- Согласие пациента на пероральный прием препаратов.
Патогенетическая терапия.
- Оксигенотерапия.
Внебольничная пневмония может сопровождаться возникновением гипоксемии и дыхательной недостаточности.
Необходимо помнить, что у детей с гипоксией цианоз может не проявляться. Только возбуждение ребенка может служить признаком гипоксии.
Пациентам, больным на пневмонию с насыщением кислорода менее 92% при дыхании воздухом, необходимо дополнительно вводить кислород через носовые канюли, чтобы поддерживать насыщение кислородом более 92%. При этом поток кислорода должен составлять 2 л/мин. Его концентрация зависит от метода ингаляции: при использовании носовых канюль 30-35%, носового катетера 35-40%, назофаренгиального катетера – 45-60%.
Введение назогастрального зонда может привести к нарушению дыхания и поэтому его следует избегать у тяжелобольных детей особенно у детей с небольшими носовыми ходами. Если его использование нельзя избежать, наименьшая трубка должна быть введена в наименьшую ноздрю.
Лицевую маску или кислородную палатку можно использовать только при насыщении крови кислородом более 92%. При этом поток кислорода составляет соответственно 3-10 и 5-15 л/мин, а концентрация кислорода соответственно 30-40%. - Противовоспалительная терапия.
Воспаление слизистой оболочки дыхательных путей приводит к нарушению мукоцилиарного клиренса и функции внешнего дыхания. При этом повреждение эпителия бронхов сопровождается стимуляцией парасимпатических нервных окончаний и гистаминовых Н1-рецепторов с развитием гиперсекреции за счет повышения концентрации ионов натрия и хлора, а также увеличение межклеточной жидкости.
Длительное воспаление может привести к глубокому повреждению эпителия респираторного тракта, создавая этим условия для активации аутофлоры и вторичной колонизации бактерий с развитием осложнений. Поэтому нужно проводить патогенетическую терапию, которая будет направленна на уменьшение проявлений воспаления дыхательных путей, восстановления мукоцилиарного клиренса и улучшения функции внешнего дыхания. В связи с этим является актуальным использование целенаправленной противовоспалительной терапии в лечении острых респираторных инфекций у детей.
В последнее время в лечении воспалительных заболеваний бронхолегочной системы ведущее место занимает – фенспирида гидрохлорид (Эреспал, Инспирон, Брохомакс).
Действие этого препарата направленно почти на все патогенетические механизмы развития и прогрессирования воспалительной реакции в дыхательных путях. По своему химическому строению он не является стероидным препаратом или «классическим» нестероидным противовоспалительными препаратом.
Фенспирид является антагонистом гистаминовых Н1-рецепторов и α-1-адренорецепторов. Препарат блокирует Н1-гистаминовые рецепторы, уменьшая этим биологическое действие гистамина – спазм гладкой мускулатуры бронхов, отек слизистой оболочки, катаболизм арахидоновой кислоты. Также он блокирует α-1-адренорецепторы, что приводит к бронходилятации. Блокада α-1-адренорецепторов сопровождается угнетением активности секреторных клеток бронхиального дерева со снижением количества бронхиального секрета. Также доказано, что фенспирид снижает образование провоспалительных цитокинов и снижает образование перекиси водорода.
Таким образом фенспирид уменьшает степень проявления клинических симптомов: уменьшает отек слизистой оболочки бронхов, снижает гиперсекрецию слизи, улучшает мукоцилиарный транспорт, уменьшает гиперреактивность бронхов и степень обструкции дыхательных путей, делает кашель более эффективным. - Регидратационная терапия.
Значительных потерь жидкости при пневмонии нет (кроме потерь на перспирацию), поэтому предпочитается оральная регидратация. Объём жидкости в сутки для детей до года с учетом грудного молока или молочных смесей составляет 140-150 мл/кг массы.
Пациентам с интоксикацией или тяжелой пневмонией может потребоваться внутривенное введение жидкости. По показаниям проводится внутривенное введение глюкозо-солевых растворов под контролем диуреза, гематокрита и электролитов крови. Очень важно не перегружать больного введением жидкости. - Симптоматическая терапия.
— Муколитические препараты. Частым симптомом при пневмонии, который ухудшает жизнь пациентов и может быть причиной значительных осложнений, есть кашель. Клиническая эффективность противокашлевых средств определяется механизмом их специфического действия. Рациональный выбор средств, для лечения кашля с учетом причин возникновения кашля, его характера и особенностей течения воспалительного процесса в органах дыхания разрешает ликвидировать кашель или эффективно им управлять.
Из всех многочисленных препаратов, которые используются для лечения кашля, следует выделить препараты из лекарственного плюща.
Изучение этих препаратов позволило определить их муколитическую активность, аналогично синтетическому препарату амброксол. Также они угнетают синтез медиаторов воспаления и вызывают антиэкссудативное, ангиопротекторное и противовоспалительное действие.
— Жаропонижающие препараты.
Лихорадку при многих инфекционных заболеваниях, в частности при пневмонии, следует рассматривать как фактор, стимулирующий защитные силы организма. Много бактерий и вирусов быстрее гибнут при повышенной температуре. На ее фоне организм отвечает полноценным иммунным ответом — продукцией γ-интерферона, интерлейкина -2 и фактора некроза опухоли, стимулируется продукция IgG антител и клеток памяти.
Жаропонижающие средства систематично не назначаются, поскольку это может затруднить оценку эффективности антибактериальной терапии. Наступление эффекта от антибактериальной терапии снимает вопрос о применении антипиретиков. Исключением являются только дети, которые имеют преморбидные состояния;
— Физиотерапия.
На основании многочисленных исследований эксперты Британского торакального общества сделали вывод, что физиотерапия при пневмонии не имеет значительной доказательной базы и не должна рутинно проводится у детей.
Ребенок может быть выписан из стационара сразу же после достижения клинического эффекта для того, чтобы избежать реинфекции и перекрёстной инфекции. Сохранение СОЭ, хрипов в легких или остаточных рентгенологических изменений не является противопоказанием для выписывания.
Литература: В.Г. Майданник Є.О. Ємчинська. «Клінічні настанови з діагностики та лікування поза лікарняної пневмонії у дітей». Київ – 2013.
Источник
