Интенсивная терапия при тяжелой пневмонии
Пневмония – воспалительное заболевание лёгких, которое возникает под воздействием различных возбудителей. Тяжелая пневмония развивается, когда воспаление лёгких вызывают бактериально-бактериальные, бактериально-вирусные и бактериально-микозные ассоциации микроорганизмов. Лечение тяжёлой пневмонии у взрослых требует особых подходов. Пациентов с тяжёлым воспалением лёгких госпитализируют в отделение реанимации и интенсивной терапии Юсуповской больницы.
В палаты централизовано подаётся кислород. Врачи-реаниматологи постоянно наблюдают за функционированием дыхательной и сердечно-сосудистой системы с помощью кардиомониторов, определяют уровень кислорода в крови. Всем пациентам проводят кислородотерапию. Пациентам с выраженной дыхательной недостаточностью выполняют искусственную вентиляцию лёгких с помощью стационарных и переносных аппаратов.
В Юсуповской больнице работают кандидаты и доктора медицинских наук, врачи высшей категории.

Критерии тяжести течения пневмонии
Объективная оценка тяжести состояния пациента необходима для принятия решения о тактике ведения больного, его транспортировке, оптимальном месте проведения комплексной терапии. Различают 3 степени тяжести течения пневмонии. Лёгкое течение характеризуется невыраженными симптомами интоксикации, повышением температуры тела до невысоких цифр, отсутствием дыхательной недостаточности, нарушения гемодинамики и сопутствующей патологии. На рентгенограммах определяется легочная инфильтрация в пределах одного сегмента, в общем анализе крови отмечается увеличение количества лейкоцитов до 9,0-10,0 ×109/л.
Для средней степени тяжести течения воспаления лёгких характерны следующие признаки:
- повышение температуры тела до 38°С;
- умеренно выраженные симптомы интоксикации;
- наличие легочного инфильтрата в пределах 1-2 сегментов;
- частота дыхательных движений до 22 в минуту;
- увеличение частоты сердечных сокращений до 100 ударов в минуту;
- отсутствие осложнений.
Пневмония тяжелого течения проявляется выраженными симптомами интоксикации, тяжёлым общим состоянием пациента. Температура тела повышается до 38,0°С, имеют место признаки дыхательной недостаточности II- III степени. Отмечаются нарушения гемодинамики: артериальное давление ниже 90/60 мм рт. ст., частота сердечных сокращений более 100 уд/мин. У пациентов развивается септический шок, возникает потребность в применении вазопрессоров.
В клиническом анализе крови определяется снижение количества лейкоцитов менее 4,0 ×109 /л или лейкоцитоз 20,0 ×109/л с количеством незрелых нейтрофилов более 10%. На рентгенограммах видна многодолевая двусторонняя пневмоническая инфильтрация. Патологический процесс быстро прогрессирует – зона инфильтрации за 48 часов наблюдения увеличивается на 50%.
Развиваются следующие осложнения пневмонии: абсцессы, экссудативный плеврит, синдром диссеминированного внутрисосудистого свёртывания, сепсис, недостаточность других органов и систем. У пациентов нарушается сознание, происходит обострение сопутствующих заболеваний.
Причины тяжёлой пневмонии
Большинство тяжёлых пневмоний вызывает пневмококк и гемофильная палочка. Тяжёлое воспаление лёгких развивается при инфицировании дыхательных путей легионеллами, золотистым стафилококком, грамотрицательными бактериями, клебсиеллой. В зимнее время преобладают тяжёлые вирусные пневмонии. Довольно часто тяжело протекает воспаление лёгких, вызванное микоплазмами и хламидиями. Особое значение в происхождении тяжёлых пневмоний отводится устойчивым к антибиотикам штаммам бактерий.
Факторами риска для развития устойчивости пневмококков к антибиотикам являются:
- возраст пациентов менее 7 лет и более 60 лет;
- предшествующая антибиотикотерапия,
- наличие сопутствующих заболеваний;
- пребывание в домах ухода.
Более устойчивой к действию антибиотиков является синегнойная палочка.
Лечение тяжёлой пневмонии
Неадекватный выбор антибиотиков является независимым фактором риска неблагоприятного исхода тяжелых пневмоний. Врачи Юсуповской больницы для лечения тяжёлого воспаления лёгких применяют антибактериальные препараты, соответствующие следующим требованиям:
- широкий спектр противомикробной активности;
- способность вызывать гибель микроорганизмов;
- устойчивость к β-лактамазам;
- невысокий уровень невосприимчивости микроорганизмов;
- простота дозирования и применения;
- хорошее проникновение в легочную ткань;
- поддержание бактерицидных концентраций в течение всего интервала между введениями;
- хорошая переносимость;
- отсутствие токсичности.
Для лечения тяжёлой пневмонии применяют следующие антибиотики первого ряда: цефепим, клион или линкомицин, ванкомицин или рифампицин. В качестве альтернативных препаратов используют тикарциллин клавуланат или пиперациллин тазобактам. Препаратами резерва являются имипенем, фторхинолоны, меропенем.
Лечение острой дыхательной недостаточности, являющейся осложнением тяжёлой пневмонии, проводят в отделении реанимации и интенсивной терапии. При декомпенсированной форме дыхательной недостаточности кислород увлажняют и подают через носовые катетеры. В случае выраженной обструкции дыхательных путей, ателектазе лёгких пациентам выполняют лечебную бронхоскопию.
Клиническими показаниями к переводу пациентов с тяжёлой пневмонией на искусственную вентиляцию лёгких являются:
- возбуждение или потеря сознания;
- изменение величины зрачков;
- нарастающий цианоз;
- выраженная одышка (более 35 дыханий в минуту);
- активное участие в дыхании вспомогательной мускулатуры со сниженной вентиляцией.
Одна из сложных проблем является вентиляция пациента с асимметричным поражением лёгких. Для уменьшения риска развития баротравмы врачи Юсуповской больницы используют алмитрин. Периодически пациенту придают положения на здоровом боку.
При развитии у пациентов с тяжёлой пневмонией инфекционно-токсического шока врачи отделения реанимации и интенсивной терапии вводят назначают инфузии инотропных препаратов (допамина, добутамина, норадреналина или их комбинации), преднизолона или других кортикостероидов), проводят коррекцию метаболического ацидоза (сдвига кислотно-щелочного равновесия в кислую сторону).
Для предотвращения массивного распада микроорганизмов, высвобождения эндотоксинов и усугубления шока в начальном периоде лечения ограничивают антибиотики. При наличии сепсиса проводят антибактериальную терапию клавоцином, цефалоспоринами III—IV поколений в сочетании с аминогликозидами, имипенемом или меропенемом.
Наряду с синтетическими коллоидами вводят внутривенно капельно 25% раствор альбумина. Гепарином или низкомолекулярными гепаринами проводят коррекцию микроциркуляторных нарушений. Для подавления действия протеолитических ферментов внутривенно капельно вводят трасилол или контрикал. Повышает сократительную способность миокарда 0,05% раствор строфантина, допамин.
Позвоните по телефону Юсуповской больницы и вас запишут на прием к терапевту. Пациентов с тяжёлой пневмонией госпитализируют в отделение реанимации и интенсивной терапии круглосуточно 7 дней в неделю. Врачи-реаниматологи Юсуповской больницы применяют инновационные схемы лечения, используют новые наиболее эффективные препараты и методики лечения.
Источник
АНТИБАКТЕРИАЛЬНАЯ ТЕРАПИЯ
Рекомендуемые схемы эмпирической антибактериальной терапии
– комбинация защищенных пенициллинов или цефалоспоринов 3–4-го
поколения с макролидами (кларитромицин) либо респираторными
фторхинолонами.
При отсутствии клинического эффекта и нарастании дыхательной
недостаточности рекомендуется:
– при дыхательной недостаточности I–II степени комбинация
карбапенемов: имипенем-циластатин — по 1 г через 6 ч, эртапенем — по
1 г/сут, меропенем — по 0,5 г через 8 ч с фторхинолонами 3–4-го поколения:
левофлоксацин — по 0,5 г 2 раза в сут, моксифлоксацин — 0,4 г/сут;
– при прогрессировании пневмонии с развитием дыхательной
недостаточности II–III степени: цефаперазон/сульбактам по 2 г внутривенно
2 раза в сут и линезолид по 600 мг 2 раза в сут или ванкомицин по 1 г 2 раза в
сут;
– в случае тяжелого течения заболевания без положительной динамики:
антибиотики резерва: дорипенем по 0,5 г через 8 ч или меронем по 1 г через
8 ч в сочетании с линезолидом или ванкомицином.
До и в процессе антибактериальной терапии осуществляется контроль
микрофлоры пациента (регулярные посевы мокроты и взятие крови на
стерильность) с целью определения чувствительности к антибиотикам. В
случае получения положительного ответа обеспечивают своевременный
переход на соответствующие препараты.
При нахождении в реанимационном отделении, особенно пациентам,
находящимся на режиме искусственной вентиляции легких более 5 сут,
назначается антибактериальная терапия с учетом чувствительности
нозокомиальной флоры: антибиотики, обладающие антисинегнойным
действием (прежде всего карбапенемы), в сочетании с респираторными
фторхинолонами или макролидами, или аминогликозидами (усиление
антисинегнойного эффекта). В случаях возможного присоединения
метициллин-резистентного стафилококка рекомендовано включение в схему
терапии гликопептидов или оксазолидонов (предпочтительны из-за хорошего
проникновения в ткани).
При переводе пациентов из ОИТР в пульмонологическое отделение для
дальнейшего лечения целесообразно продолжить проводимую
антибактериальную терапию с учетом высеянной флоры и ее
чувствительности к антибиотикам.
ИММУНОКОРРИГИРУЮЩАЯ ТЕРАПИЯ
У абсолютного большинства пациентов с тяжелым течением
пневмонии, вызванной гриппом А H1N1, в общем анализе крови выявляется
лейкопения (<4,0×109
/л) и/или лимфопения (абсолютное количество
лимфоцитов <1,2×109
/л), что свидетельствует о наличии вторичного
иммунодефицита, снижающего эффективность проводимой противовирусной
и антибактериальной терапии, и требует соответствующей коррекции.
Необходимо помнить, что данные лейкоцитарной формулы должны
оцениваться только в связи с общим количеством лейкоцитов. Большинство
стационаров республики имеют автоматические анализаторы, которые сразу
дают перерасчет в абсолютных цифрах. Если в общем анализе крови
представлена только лейкоцитарная формула (процентное содержание
клеток), такой перерасчет необходимо провести самостоятельно.
При лейкопении (<4,0×109
/л) и лимфопении (<1,2×109
/л) назначается
иммуноглобулин для внутривенного введения из расчета 200 мг/кг, в среднем
15 г/сут, 1–2 введения, а также циклоферон по 2 мл внутримышечно или
внутривенно в 1, 2, 4, 6, 8, 10, 12, 14, 16, 18-е сут (всего 10 введений). При
изолированной лимфопении назначается циклоферон приведенной выше
схеме.
Препарат иммуноглобулина для внутривенного введения представляет
собой иммунологически активную белковую фракцию IgG. Содержит
антитела против различных возбудителей — вирусов и бактерий, в т. ч.
герпеса, гриппа, стафилококка, кишечной палочки, пневмококков и других
инфекций. Число трансфузий внутривенного иммуноглобулина зависит от
степени тяжести процесса. При тяжелых бактериальных и вирусных
инфекциях, трудно поддающихся терапии, на фоне сохраняющейся
лейкопении допустимо
увеличение дозы иммуноглобулина до 0,4 г/кг или
увеличение кратности введения до 3–4 раз.
Циклоферон является индуктором эндогенного интерферона, что
определяет широкий спектр его противовирусной, антибактериальной,
иммуномодулирующей и противовоспалительной активности. Он активирует
стволовые клетки костного мозга, стимулируя образование гранулоцитов,
также активирует Т-лимфоциты и естественные киллерные клетки,
нормализует баланс между субпопуляциями Т-хелперов и Т-супрессоров.
При переводе пациентов, имевших лейкопению и/или лимфопению и
перенесших дыхательную недостаточность II–III степени, из ОИТР в
отделения пульмонологии необходимо продолжить начатое введение
циклоферона по приведенной выше схеме.
ГЛЮКОКОРТИКОСТЕРОИДЫ
Результаты многих клинических исследований по длительному
использованию малых доз метилпреднизолона при лечении РДСВ, а также
систематические обзоры и мета-анализ по данной проблеме, проведенные в
последние годы, демонстрируют существенное снижение интерстициального
отека легочной ткани и последующего отложения коллагена, что увеличивает
шансы на выздоровление и снижает вероятность развития фиброзирующего
альвеолита.
Пациентам с момента установления диагноза тяжелого РДСВ на весь
период респираторной поддержки назначают метилпреднизолон.
Первоначальная доза «насыщения» — 1 мг/кг с дальнейшей круглосуточной
инфузией препарата из расчета 1 мг/кг в течение 14 дней. Далее идет
постепенное снижение титруемой суточной дозы метилпреднизолона: с 15-го
по 21-й день доза составляет 0,5 мг/кг/сут, с 22-го по 25-й день —
0,25 мг/кг/сут, с 26-го по 28-й день — 0,125 мг/кг/сут. Если пациент
экстубирован в течение 1–14-ти сут, то он переводится на дозу
метилпреднизолона, которая соответствует 15-му дню терапии, и дальнейшее
снижение дозы препарата осуществляется по выше приведенной схеме.
Если у пациента не наблюдается улучшения показателей в течение 3–
5 сут или наступает резкое ухудшение в более ранние сроки, то он
переводится на протокол лечения «неразрешающегося РДСВ»: доза
«насыщения» составляет 2 мг/кг с дальнейшей круглосуточной инфузией
препарата из расчета 2 мг/кг до 14-го дня терапии. С 15-го дня доза
метилпреднизолона корректируется в соответствии с вышеприведенной
схемой.
При переводе пациентов, перенесших дыхательную недостаточность
II–III степени, из ОИТР в отделения пульмонологии с целью профилактики
развития фиброзирующего альвеолита необходимо продолжить лечение
малыми дозами метилпреднизолона. В этом случае допустим перевод на
таблетированные формы метилпреднизолона в соответствующих дозировках.
ОСНОВНЫЕ ПРИНЦИПЫ ИВЛ
Обеспечение оксигенации и недопущение поражения легких,
связанного с токсичностью высоких концентраций кислорода и воздействием
механических факторов вентиляции (высокое давление и большие
дыхательные объемы), является основным принципом ИВЛ.
Показаниями к ИВЛ являются:
– частота дыхания более 35/мин, если это не связано с гипертермией
(температура выше 38°С) или выраженной неустраненной гиповолемией;
– прогрессирующая гипоксемия, рефрактерная к кислородотерапии с
РаО2 ниже 60 мм рт. ст. (<65 мм рт. ст. при потоке кислорода более 6 л/мин);
– SаO2 ниже 90%;
– РаСО2 выше 55 мм рт. ст. (у пациентов с сопутствующей ХОБЛ при
РаСО2 >65 мм рт. ст.);
– РaO2/FiO2 <200 несмотря на проведение оксигенотерапии.
Для сохранения функциональной способности газообмена необходимо
придерживаться принципиальных положений «безопасной» респираторной
поддержки:
– все без исключения пациенты с тяжелым течением пневмонии,
вызванной вирусом гриппа А H1N1, нуждаются в проведении
кислородотерапии через носовые канюли с потоком 4 л/мин; более
эффективным является использование лицевых масок Хадсона или Вентури,
увеличивающих реальное FiO2 до 0,6;
– режим ИВЛ с контролем давления для предупреждения баротравмы и
обеспечением равномерного распределения подаваемой дыхательной смеси в
отделы легких с различной растяжимостью;
– пиковое
давление в дыхательных путях <35 см вод. ст.;
– временное (не более 30–40 мин!) увеличение Рcontrol до 40–
50 см вод. ст. для «открытия» потенциально вентилируемых альвеол;
– реальный дыхательный объем в пределах 6–8 мл/кг;
– FiO2 <60%;
– положительное давление к концу выдоха (ПДКВ). Накопленный опыт
вентиляции легких у данной категории больных свидетельствует об
эффективности использования высоких значений ПДКВ (в среднем 16–20 см
вод. ст.);
– в случае резистентной гипоксемии к проводимой стратегии ИВЛ
соотношение вдох/выдох может изменяться до 2–3:1.
Седация пациентов, находящихся на ИВЛ
По возможности необходимо придерживаться концепции максимально
раннего перевода пациента на вспомогательные режимы вентиляции с
сохраненным сознанием.
При необходимости используют:
– фентанил 0,005% — 20,0 мг через шприцевой насос со скоростью 2–
4 мл/ч;
– мидазолам 0,5% — 45 мг в разведении до 20 мл со скоростью подачи
2–4 мл/ч;
– пропофол 1% — 20 мл, средняя скорость подачи 4 мл/ча;
– морфин внутривенно, болюсно 1% — 1–2 мл или титрование.
Источник
Оглавление темы “Тромболитическая терапия. Ателектаз легкого ( легких ). Спонтанный пневмоторакс. Неотложные состояния при сердечно-сосудистых заболеваниях.”:
1. Тромболитическая терапия. Терапия антикоагулянтами.
2. Спонтанный пневмоторакс. Причина ( этиология ) спонтанного пневмоторакса. Патогенез спонтанного пневмоторакса. Открытый, закрытый пневмоторакс. Клапанный ( напряженный ) пневмоторакс.
3. Клиника спонтанного пневмоторакса. Неотложная помощь при спонтанном пневмотораксе.
4. Ателектаз легкого ( легких ). Этиология ( причины ) ателектаза легких. Клиника ателектаза легких. Неотложная помощь при ателектазе легких.
5. Массивный эксудативный плеврит. Этиология ( причины ), патогенез эксудативного плеврита. Клиника эксудативного плеврита. Неотложная помощь при эксудативном плеврите.
6. Массивная пневмония. Этиология ( причины ), патогенез пневмонии. Клиника пневмонии. Неотложная помощь при массивной пневмонии.
7. Странгуляционная асфиксия ( повешение ). Этиология ( причины ), патогенез странгуляционной асфиксии. Клиника странгуляционной асфиксии. Неотложная помощь при странгуляционной асфиксие.
8. Аспирационный пневмонит (синдром Мендельсона). Этиология ( причины ), патогенез пневмонита ( синдрома Мендельсона ). Клиника аспирационного пневмонита. Неотложная помощь при пневмоните ( синдроме Мендельсона ).
9. Неотложные состояния при сердечно-сосудистых заболеваниях. Классификация ИБС ( ишемической болезни сердца ).
10. Клинические формы ИБС ( ишемической болезни сердца ). Внезапная коронарная смерть (первичная остановка сердца). Факторы риска внезапной коронарной смерти.
Массивная пневмония. Этиология ( причины ), патогенез пневмонии. Клиника пневмонии. Неотложная помощь при массивной пневмонии.
Массивная пневмония является вариантом течения острой пневмонии и характеризуется поражением одной или нескольких долей легкого инфекционным воспалительным процессом. Для заболевания характерна фазовость течения.
Этиология. Инфицирование патогенной микрофлорой.
Патогенез. При обширных размерах воспаления происходит значительное уменьшение дыхательной поверхности легких. Это усугубляется снижением растяжимости легочной ткани и нарушением диффузии газов через альвеолярно-капиллярые мембраны, нарушением дренажной функции легких. Формируется ОДЫ, требующая перевода больного на ИВЛ.
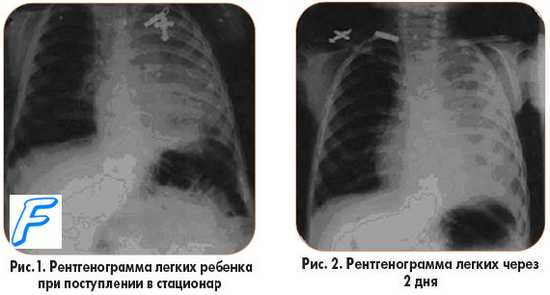
Клиника. Обычно заболевание начинается остро с озноба и быстрого подъема температуры тела до высоких величин (39—40°С) на фоне головной боли и боли в грудной клетке, связанной с дыханием. Боли в фудной клетке локализуются на стороне поражения. Типичные случаи сопровождаются кашлем с трудно отделяемой мокротой. На первоначальных этапах заболевания мокрота вязкая, слизисто-гнойного характера, светлой окраски, в последующем приобретает ржавый или даже красный цвет. Физикальные данные зависят от локализации и объема поражения, а также от фазы процесса. Диагноз устанавливается на основании клинической картины и рентгенологического исследования легких. Наиболее тяжело массивная пневмония протекает у ослабленных больных, алкоголиков и лиц пожилого возраста.
Принципы лечения
1. Антибиотикотерапия с учетом индивидуальной чувствительности.
2. Неспецифическая дезинтоксикационная терапия.
3. Симптоматическая терапия.
Неотложная помощь. При нарастании признаков ОДН и наличии показаний (см. начало данной главы) необходим перевод больного на ИВЛ. Оптимальным методом проведения ИВЛ является использование режима ПДКВ. После перехода на ИВЛ больному следует продолжать начатое ранее специфическое лечение.
– Также рекомендуем “Странгуляционная асфиксия ( повешение ). Этиология ( причины ), патогенез странгуляционной асфиксии. Клиника странгуляционной асфиксии. Неотложная помощь при странгуляционной асфиксие.”
Источник
