Инородные тела и ожоги глотки
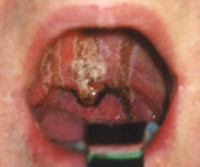
Ожог глотки – это повреждение слизистой оболочки глотки, вызванное высокой температурой, химическими веществами, реже электричеством или ионизирующим излучением. Сопровождается колющей или жгучей болью в области шеи, усиливающейся при глотании, дисфагией, гиперсаливацией, нарушением вкуса, кашлем, интоксикационным синдромом. Диагностика основывается на анамнестических данных, результатах физикального осмотра, фарингоскопии, ларингоскопии и лабораторных анализов. Лечение включает дезинтоксикационную, противошоковую и симптоматическую медикаментозную терапию.
Общие сведения
Ожоги глотки выявляются довольно часто. Наиболее распространенными являются химический и термический варианты – свыше 92% от общего количества поражений. Самый часто встречающийся в странах СНГ этиологический фактор – уксусная кислота, которая вызывает более 90% химических повреждений глотки. У детей ожоги чаще всего провоцируются перманганатом калия. Более 70% от всех случаев составляют поражения I-II степени. Изолированная форма наблюдается у порядка 35-50% больных. Заболевание статистически чаще диагностируется у мужчин молодого и среднего возраста. Суммарный показатель смертности колеблется в пределах 10-26% от общего числа пострадавших.

Ожоги глотки
Причины ожога глотки
Основная причина повреждений – ошибочное или сознательное проглатывание раскаленных либо токсичных предметов или жидкостей. Этиология имеет непосредственное влияние на клиническую симптоматику и проводимое лечение. С учетом этого выделяют следующие варианты ожогов:
- Термические. Развиваются при приеме горячей пищи или кипящих жидкостей. Реже наблюдаются при воздействии раскаленного воздуха, горючего газа или пара. Повреждение глотки часто сочетается с ожогами слизистых оболочек рта и пищевода.
- Химические. Возникают на фоне употребления кислот или щелочей. Чаще всего причиной поражения становится прием уксусной кислоты, нашатырного спирта, каустической соды, перманганата калия и бытовых чистящих средств. Характеризуются более тяжелым, чем при термическом воздействии, повреждением слизистого шара и подлежащих тканей.
В редких случаях встречаются электрические и лучевые ожоги, развивающиеся в результате воздействия на область шеи электрического тока или источника ионизирующего излучения. Обычно выступают в роли осложнений или сопутствующих нозологий при других поражениях – электротравме, лучевой болезни и т. д.
Патогенез
Вне зависимости от степени тяжести ожог глотки последовательно проходит 3 стадии: альтеративно-деструктивную, репаративную и регенерационную. Различные этиологические варианты нозологии имеют свои патогенетические особенности. Повреждения, вызванные высокой температурой и кислотами, оказывают местное прижигающее действие по типу коагуляционного некроза. Это обусловлено нарушением целостности клеточных мембран на фоне растворения липидов – их основной структурной единицы. Контакт с агрессивными щелочами приводит к колликвационному некрозу, который формируется в результате образования водорастворимого альбумината – вещества, транспортирующего щелочь к здоровым тканям и вызывающего более глубокие поражения.
При выраженных ожогах патологический процесс распространяется не только на слизистую оболочку, но и на подслизистый и мышечный слой. Происходит резорбция химического вещества, что может приводить к гемолизу эритроцитов, токсической коагулопатии и ДВС-синдрому. Стадии репарации и регенерации характеризуются отторжением омертвевшей ткани, восстановлением нормальной слизистой оболочки или образованием рубца. При тяжелых ожогах полноценного выздоровления зачастую не происходит – возникают предпосылки к развитию стеноза гортани или воспалительных заболеваний.
Классификация
Основываясь на глубине поражения тканей, выраженности клинической картины, ожидаемой длительности и возможных результатах лечения выделяют три степени ожогов глотки:
- I (легкая) степень. Характеризуется поражением только поверхностного слоя эпителия глотки. Поврежденные ткани отторгаются на 3-5 сутки, оставляя оголенной нормальную слизистую оболочку. Общее состояние больного не нарушается.
- II (средняя) степень. Включает в себя сочетание интоксикационного синдрома и поражения глотки до уровня слизистого шара. Отторжение отмерших тканей происходит к концу первой недели, после чего остаются быстро заживающие поверхностные эрозии. На месте ожога формируется рубец.
- III (тяжелая) степень. Проявляется повреждением всего слоя слизистой оболочки и нижерасположенных тканей на различную глубину, тяжелой интоксикацией. Струп отторгается через 13-15 дней, оставляя после себя глубокие эрозии, продолжительность заживления которых может колебаться от 7 дней до нескольких месяцев. Образовавшиеся рубцы часто вызывают клинически значимое сужение просвета глотки.
В зависимости от распространения процесса на другие органы и структуры различают следующие формы ожога глотки:
- Изолированные или локальные. При этом варианте патологические реакции ограничивается полостью глотки.
- Комбинированные. Сопровождаются вовлечением других отделов пищеварительного тракта, чаще всего – пищевода и желудка. Реже происходит поражение гортани.
Симптомы ожога глотки
Выраженность симптоматики зависит от тяжести патологического процесса и вовлечения других органов ЖКТ. Обычно пострадавший пытается выплюнуть проглоченную жидкость, это предотвращает поражение пищевода и желудка, но обеспечивает дополнительные повреждения слизистой оболочки рта, губ, языка. Из-за этого на них формируется плотный струп, цвет которого зависит от свойств этиологического фактора. При термических и химических ожогах, вызванных уксусной кислотой и щелочами, струп белый, азотной кислотой – желтый, серной либо хлористоводородной кислотой – черный или темно-бурый.
Основная жалоба пациента при любом этиопатогенетическом варианте ожога глотки – боль жгучего и/или колющего характера в верхней трети шеи, иногда иррадиирующая в нижнюю часть шеи. При комбинированной форме болевые ощущения также возникают за грудиной и в эпигастрии, часто сочетаются с рвотой, которая при II-III степени поражения имеет вид «кофейной гущи». Отмечается повышенное слюноотделение, кашель, нарушение вкуса. Еще один характерный симптом – затруднение глотания. При I степени нарушается проходимость только твердой пищи, при II степени твердая еда не проходит вовсе, а жидкая – с сильной болью. III степень проявляется невозможностью проглотить даже жидкость. Выраженные ожоги сопровождаются тяжелым интоксикационным синдромом – повышением температуры тела до 39,0-40,0 °C, ознобом, головокружением, общим недомоганием и слабостью.
Осложнения
Основное осложнение ожога глотки – деформация просвета органа и развитие стеноза, что характерно для тяжелых поражений. У детей даже при I и II степени могут возникать массивные реактивные процессы в виде отека гортани и глотки с выделением большого количества мокроты. Зачастую такие состояния приводят к значительному нарушению проходимости ЛОР-органов и выраженной дыхательной недостаточности. В зоне сформировавшихся рубцов создаются благоприятные условия для развития воспаления, повышается вероятность возникновения хронического фарингита, абсцессов или флегмон шеи. При вовлечении в патологический процесс пищевода отмечается риск перфорации, медиастинита, периэзофагита и образования пищеводно-трахеального свища. Тяжелые химические повреждения нередко сопровождаются резорбцией токсических веществ в системный кровоток и поражением внутренних органов, чаще всего – головного мозга, печени и почек.
Диагностика
Постановка диагноза обычно не вызывает особых трудностей. Основная цель отоларинголога или хирурга – правильное определение степени тяжести и формы патологии, что необходимо для выбора соответствующей тактики лечения. С этой целью проводится:
- Сбор анамнеза и жалоб. Играет ведущую роль в диагностике. Важно установить этиологический фактор, его концентрацию или температуру, размеры или объемы, длительность контакта со слизистой оболочкой. Также выясняются присутствующие субъективные симптомы и динамика их развития.
- Физикальный осмотр. В первую очередь производится оценка работы сердечно-сосудистой и дыхательной системы, поскольку при тяжелом интоксикационном синдроме наблюдается тахипноэ, тахикардия, падение артериального давления. При ожогах уксусной кислотой, бытовой химией или аммиаком в выдыхаемом воздухе ощущается специфический запах.
- Фарингоскопия и непрямая ларингоскопия. Ожог I ст. сопровождается гиперемией слизистой оболочки, слабовыраженным отеком. Аналогичные изменения могут возникать на внешней поверхности надгортанника, в межчерпаловидном пространстве и грушевидных синусах. При II ст. выявляются язвы, налет бело-серого цвета, реже – ожоговые пузыри с серозной жидкостью. III ст. проявляется участками глубокого некроза, распространяющегося в подлежащие ткани.
- Лабораторные исследования. При легких ожогах изменения в ОАК отсутствуют. При II-III ст. наблюдается лейкоцитоз 9-18х109 г/л и сдвиг лейкоцитарной формулы влево. В биохимическом анализе крови может повышаться уровень креатинина, мочевины, АлАТ, АсАТ, калия, билирубина.
- Цитология. Состав мазка-отпечатка при I ст. характеризуется наличием небольшого количества фагоцитов и бактериальной флоры. При II ст. присутствует большое количество микроорганизмов, клеток с признаками дегенерации, иногда – с элементами вакуолизации. III ст. дополняет признаки II ст. наличием распада ядерных клеток.
- Фиброэзофагогастроскопия (ФЭГС). Процедура проводится не ранее 10 дня после ожога. Используется для определения сопутствующего поражения пищевода и/или желудка, развития рубцового стеноза. При повреждении на стенках органов возникают такие же изменения, как в глотке.
Лечение ожога глотки
Лечебные мероприятия осуществляются в максимально короткие сроки. Ведущую роль играет медикаментозная терапия. Комбинация препаратов зависит от формы, степени тяжести и этиологии. При ожогах глотки применяется:
- Дезинтоксикационная терапия. Играет важнейшую роль при химических ожогах, заключается в нейтрализации ядовитого вещества антидотом на протяжении первых 6 часов. При необходимости проводится внутривенная инфузия плазмозаменителей, ощелачивание крови и форсированный диурез. При комбинированных формах выполняется зондовое промывание желудка холодной водой.
- Патогенетическое и симптоматическое лечение. Подразумевает нормализацию АД и реологических свойств крови, устранение болевого синдрома, профилактику бактериальных осложнений. Назначаются антибиотики широкого спектра действия, прямые антикоагулянты, ненаркотические и наркотические анальгетики, спазмолитики, кортикостероиды, холинолитики, растворы коллоидов и кристаллоидов, препараты крови.
- Медикаментозное дестенозирование. Показано при распространении патологического процесса на гортань, развитии выраженного отека и асфиксии. Выполняется с использованием антигистаминных препаратов, хлорида кальция и преднизолона. При неэффективности требуется трахеостомия.
- Пластика гортани. Необходима при выраженном стенозе. Предполагает иссечение рубцовой ткани, мобилизацию небных дужек, мягкого неба, временную имплантацию трубчатого протеза с целью рекалибровки просвета гортани.
Прогноз и профилактика
Прогноз при ожоге глотки зависит от этиологии, степени тяжести, адекватности и своевременности оказания медицинской помощи. Несвоевременно или неправильно оказанная медицинская помощи при тяжелых комбинированных ожогах приводит к летальному исходу. Длительность терапии может колебаться от 3-5 суток до 2 и более недель. При полноценном лечении повреждений I-II ст. обычно наблюдается полное выздоровление, при III ст. – формирование рубцового стеноза. Специфические превентивные меры не разработаны. Профилактика сводится к предотвращению проглатывания химических веществ, бытовых средств и кипящих жидкостей, вдыхания раскаленного дыма и пара.
Источник
Дата обновления: 2019-05-14

Инородные тела глотки — частички пищи, чужеродные предметы или живые организмы, которые случайно попадают и застревают в глотке. Такое явление довольно часто встречается в современной лор-практике, ему может способствовать разговор во время еды, привычка держать предметы во рту, спешный прием пищи.

Инородные тела часто повреждают слизистую оболочку глотки, что может осложниться развитием воспалительного очага и в тяжелых случаях приводит к асфиксии. Признаком инородного тела является першение в горле, нарушение глотания, повышенное слюноотделение, а в некоторых случаях — затрудненное дыхание.
Глотка служит своего рода барьером для защиты нижних дыхательных путей от проникновения инородных тел. Такая реакция осуществляется благодаря сокращению мышечных жомов глотки в качестве условного рефлекса на восприятие инородного тела рецепторами слизистой оболочки. Если инородное тело проникает через ее барьер, можно уже говорить об инородном теле гортани или инородном теле пищевода. Сильный кашель может поспособствовать попаданию инородного тела в нос. Наличие любого инородного тела в глотке — показание к экстренной медицинской помощи.
Классификация инородных тел глотки
Классификация зависит от их локализации:
- верхняя (инородное тело в носоглотке);
- средняя (в ротоглотке);
- нижняя (в гортаноглотке).
Самыми распространенными являются инородные тела ротоглотки и гортаноглотки. Носоглоточная локализация инородных тел — достаточно редкая патология, поскольку попаданию инородных тел в эту часть предшествует паралич мягкого неба, такие явления обусловлены влиянием заболеваний ствола головного мозга (опухоли, ишемический и геморрагический инсульт, нейросифилис, сирингомиелия и пр.).
Характер инородных тел глотки подразумевает наличие живых, бытовых, пищевых и ятрогенных инородных тел. В основном, диагностируются инородные тела глотки, которые представляют собой рыбные и мясные кости, куски плохо пережеванного мяса и подобное. Среди бытовых инородных тел глотки часто бывают гвозди, шурупы, пуговицы, булавки, швейные иглы, кусочки дерева и стекла, зубные протезы, фрагменты мелких игрушек и монеты. К числу ятрогенных инородных тел относятся обломки медицинских инструментов (используемых в оториноларингологии, стоматологии и хирургии), тампоны, зубные сверла и прочее.
Происхождение инородных тел может иметь экзогенный и эндогенный характер. Эндогенные тела попадают в глотку путем восхождения по пищеводу или образуются уже непосредственно в ней. Они могут представлять собой петрификаты, образование которых происходит в криптах небных миндалин или мигрирующие в глотку аскариды из кишечника через желудок и пищевод. Инородные тела экзогенного характера попадают в глотку снаружи, через нос и рот.
Классификация глубины проникновения инородных тел подразумевает наличие поверхностных и глубоко проникающих инородных тел.
Осложнения инородных тел глотки
Инородные тела могут вызвать ряд осложнений и порой очень тяжелых. Даже небольшие инородные тела травмируют слизистую оболочку глотки, чем провоцируют развитие воспалительных процессов, иногда такой процесс может осложниться абсцессом глотки, паратонзилярным абсцессом, кровотечением или флегмоной. Также существует риск развития подкожной эмфиземы. Инфицирование субмукозной ткани проявляется мучительными болями в процессе глотания и нарушением общего состояния. В некоторых случаях инфекция распространяется на средостение и развивается медиастенит.
Одним из самых опасных осложнений при инородных телах глотки будет ранение сонной артерии, такую ситуацию может спровоцировать острая кость или игла. Не менее страшным осложнением является асфиксия, в случае отсутствия экстренной медицинской помощи возможен летальный исход.
Симптомы инородных тел глотки
Клинические проявления инородных тел глотки имеют прямую взаимосвязь с размером, формой, характером внедрения, а также длительностью его пребывания в глотке. К основным симптомам относится боль в горле, которая усиливается во время глотания и субъективное ощущение инородного тела в глотке. Помимо этого, у пациента отмечается повышенное слюноотделение, затруднение при проглатывании пищи, першение и кашель. Боль также может иррадиировать в ухо, гортань. При локализации инородного тела в ротоглотке у пострадавшего часто отмечается рвота. В определенных случаях инородное тело, попавшее в глотку, может опуститься в пищевод, травмируя слизистую глотки и пищевода, при этом пациент ощущает боль, першение в горле, а также дискомфорт.
Симптоматика при попадании острых предметов
Основная масса острых предметов задерживаются в ротоглотке. Они внедряются в язычную миндалину, скобки небных миндалин и лакуны. При острых инородных телах присутствует ярко выраженный болевой синдром. Боль имеет колющий или режущий характер, а также усиливается при глотании, разговоре и дыхательных движениях. Очень часто инородные тела провоцируют мышечный спазм, в результате этого пациент теряет возможность осуществлять глотательные движения, принимать пищу или пить воду. В таких случаях слюна вытекает из полости рта, поскольку нет возможности ее проглотить, вызывая воспаление и мацерацию губ.
Симптоматика при попадании тупых предметов
Для тупых инородных тел ротоглотки характерна локализация над входом в пищевод или гортань. Когда такое инородное тело имеет большой размер, происходит перекрытие просвета гортани и у пациента возникает нарушение дыхания. При полной обтурации входа в гортань начинается асфиксия (удушье). Такой сценарий чаще всего происходит при попадании в глотку эластичных инородных тел, которые при перемещении в сторону гортани не оставляют щелей для прохода воздуха.
Особое внимание уделяется инородным телам глотки у ребенка, нередко дети на протяжении продолжительного времени никому не рассказывают о случившемся. По этому родителям стоит обращать внимание на нарушение слюноотделения, отсутствие аппетита, пассивность, регулярные позывы к рвоте, различные неприятные гримасы во время глотания.
Обнаружили симптомы данного заболевания?
Звоните
Наши специалисты проконсультируют Вас!
Диагностика инородных тел глотки
Когда инородные тела глотки локализуются в средней ее части (ротоглотке), их диагностика не вызывает затруднений, потому как такие инородные тела достаточно хорошо визуализируются в процессе осмотра. Диагностика усложняется, если инородное тело имеет небольшой размер или внедрилось глубоко в слизистую оболочку. Не сразу поддаются визуализации инородные тела в области гортаноглотки, особенно локализирующиеся вблизи черпаловидных складок, между корнем языка и надгортанником, в грушевидных синусах. Сильный рвотный рефлекс пациента может создать дополнительные сложности при диагностике инородного тела глотки.
Фарингоскопия дает возможность более детально осмотреть глотку и выявить инородное тело. Для подтверждения диагноза и уточнения места внедрения инородного тела, пациенту могут выполнить рентгенографическое исследование. В случае подозрений на перемещение инородного тела в гортань, пищевод или полость носа пациенту проводится ларингоскопия, рентгенограмма пищевода с применением контрастного вещества, эзофагоскопия и риноскопия.
Примерно в 50% случаев обращения по поводу инородных тел глотки являются ложными. При этом, во время осмотра обнаруживаются следы травм глотки, появившиеся вследствие самостоятельных попыток удалить инородное тело, которое могло уже спуститься вниз по пищеводу или вовсе отсутствовать. Субъективное ощущение инородного тела в глотке у пациента могут возникнуть по причине воспалительных процессов (фарингиты, тонзиллиты), новообразований глотки, чрезмерной мнительности пациента или психоневрологических нарушений. Иногда пациенты могут ощущать наличие инородного тела в глотке из-за патологии шейных позвонков (спондилез, остеохондроз), расстройств в работе нервно-мышечного аппарата или удлинения шиловидного отростка.
Удаление инородных тел глотки
Все инородные тела глотки подлежат обязательному удалению, по возможности незамедлительному. Удаление большинства инородных тел глотки осуществляется в условиях оториноларингологического стационара. Если инородное тело хорошо визуализируется и легко доступно для удаления, то лор-врач может удалить его и в поликлинике. С этой целью применяются щипцы Брюнингса или носовой корнцанг. После изъятия инородного тела из глотки пораженный участок слизистой обрабатывается раствором Люголя. Пациент получает рекомендации придерживаться щадящей диеты, исключить из рациона слишком острую соленую и кислую пищу, полоскать глотку растворами антисептиков и явиться на повторный осмотр через 24 часа.
Удаление инородных тел из гортани
Инородные тела, локализирующиеся в гортанной части, создают намного больше трудностей. Чтобы их удалить, необходимо предварительно ввести пациенту атропин, манипуляция выполняется под местной анестезией, как правило, для обезболивания применяется 10% раствор лидокаина в аэрозоле. Из инструментов используется гортанное зеркало и гортанные щипцы.
Проведение ларингоскопии
Труднодоступные и глубоко вклинившиеся в слизистую инородные тела удаляются в процессе ларингоскопии. Иногда удаление инородных тел, которые расположены в мягких тканях, становится очень затруднительным. Такая же ситуация возникает и при развитии отека слизистой вокруг инородного тела. В данных случаях осуществляется хирургическое удаление с помощью вскрытия глотки. После оперативного вмешательства пациенту показан курс антибиотикотерапии, в комплексе с антигистаминными средствами, пробиотиками и полосканием глотки антисептическими растворами. По окончанию операции пациенту лучше находиться в стационаре на протяжении 3-5 дней.
Экстренные меры
Экстренное удаление инородного тела необходимо при развитии асфиксии и нарушениях дыхания пациента. Это является серьезной угрозой для жизни пациента, поэтому ни в коем случае нельзя медлить. Не стоит пытаться протолкнуть инородное тело едой или питьем, это только усугубит ситуацию. Важно, чтобы пациент постарался сохранить спокойствие до прибытия скорой помощи, иначе инородное тело может продвинуться глубже и полностью перекрыть дыхание. В некоторых случаях неотложная помощь оказывается сразу на месте происшествия, посредством пальцевого метода.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом
или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Источник
