Инфузионная терапия при пневмонии у новорожденных

Пневмония у новорожденных — это острое инфекционно-воспалительное поражение респираторных отделов легких. Основные причины: возбудители TORCH-комплекса, стрептококки и стафилококки, хламидии, другие патогены, колонизирующие родовые пути матери. Заболевание проявляется синдромом дыхательных расстройств, инфекционным токсикозом, неврологическими нарушениями. Для диагностики неонатальных пневмоний проводят рентгенографию ОГК, бакпосев мокроты, серологические и общеклинические исследования крови. Лечение включает этиотропную антибиотикотерапию, кислородную поддержку, патогенетические медикаменты (иммуномодуляторы, инфузионные растворы).
Общие сведения
Пневмония — одна из основных проблем практической неонатологии. Заболеваемость составляет около 1% среди доношенных новорожденных и до 10% среди недоношенных. У младенцев, которые сразу после рождения находились на длительной ИВЛ, распространенность нозокомиальной пневмонии составляет до 40-45%. Воспаление легких рассматривается в качестве основной причины или сопутствующего фактора до 25% летальных исходов в период неонатальности. По данным Росстата, младенческая смертность от пневмонии достигает 7,5%.
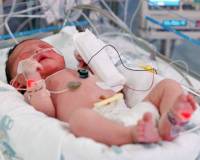
Пневмония у новорожденных
Причины
У новорожденного собственный иммунитет крайне низкий, а все системы органов находятся в состоянии транзиторных приспособительных реакций и еще не адаптировались к смене условий после рождения. Поэтому младенцы очень чувствительны к любым видам инфекций, от которых преимущественно страдают кожа и респираторный тракт. Этиологическая структура неонатальных пневмоний отличается от таковой у старших детей и взрослых. Конкретные причины зависят от пути заражения:
- Трансплацентарный. В утробе матери ребенок чаще сталкивается с инфекциями TORCH-комплекса, которые имеют тропность к эпителию дыхательных путей, — с краснухой, токсоплазмозом, простым герпесом и цитомегаловирусом. В редких случаях происходит заражение сифилисом и туберкулезом.
- Интранатальный. Во время родов основной путь инфицирования — контактный, который реализуется при прохождении через материнские родовые пути. Если они не санированы, новорожденный может заразиться хламидиями, кишечной палочкой микоплазмой и уреаплазмой. Чаще других встречается хламидийная пневмония (33% случаев).
- Постнатальный. После рождения заражение младенца может произойти в стационаре, особенно, если ему проводят инвазивные манипуляции или кислородную поддержку. Здесь на первый план выходят золотистые стафилококки, синегнойная палочка, вирусы гриппа и парагриппа. Причины постнатальных пневмоний также включают грибы рода Кандида, аденовирусы, микобактерии туберкулеза.
Основной предрасполагающий фактор пневмонии у новорожденных — недоношенность, которая в 10 раз повышает риск заболевания. На втором месте стоят дыхательные нарушения, требующие интубации и применения ИВЛ. Частота пневмоний возрастает у детей с врожденными аномалиями дыхательных путей. Легочному воспалению способствует желудочно-пищеводный рефлюкс, при котором зачастую развивается аспирационный синдром и патогенные бактерии попадают в дыхательные пути.
Патогенез
В большинстве случаев при неонатальных пневмониях наблюдается двустороннее поражение интерстициальной ткани и альвеол, которое вызывает тяжелые гипоксические расстройства и связанный с ними ацидоз. Сочетание гипоксемии и нарушений кислотно-основного равновесия провоцирует полиорганную недостаточность. В первую очередь страдает сердечно-сосудистая система, а при тяжелом течении и другие органы — почки, печень, головной мозг.
Независимо от причины, пневмонии у новорожденных протекают в 3 стадии. Сначала происходит инфильтрация (первая неделя болезни), когда поражаются преимущественно периферические отделы легких. На второй неделе начинается стадия рассасывания, характеризующаяся уменьшением процента затемненных участков и повышением пневматизации. На третьей неделе наступает этап интерстициальных изменений и деформации легочного рисунка.
Классификация
В зависимости от причины, у новорожденных выделяют бактериальную, вирусную, грибковую или протозойную формы заболевания. Если патология возникла при отсутствии других очагов инфекции в организме, ее называют первичной. Вторичное воспаление легких формируется при аспирационном синдроме, сепсисе. В современной неонатологии важна классификация пневмоний по времени развития на 2 группы:
- Врожденные. Инфицирование в этом случае происходит анте- или интранатально, а первые клинические признаки определяются в течение 3 суток после родов. Частые причины врожденного воспаления — внутриутробные инфекции.
- Приобретенные (постнатальные). Заражение патогенными микробами происходит в роддоме (нозокомиальная форма) или после выписки младенца (внебольничная форма). Симптомы выявляются спустя 72 часа после рождения ребенка, но не позже 28 дня жизни.
Симптомы пневмонии у новорожденных
У новорожденных пневмонии преимущественно проявляются неспецифическими дыхательными расстройствами. Наблюдается частое и шумное дыхание, сопровождающееся «хрюкающими звуками». При этом крылья носа раздуваются, межреберные и надключичные промежутки втягиваются. Кожа вокруг рта и на кончиках пальцев синеет, при нарастании дыхательной недостаточности отмечается тотальный цианоз.
Кашель у новорожденного обычно отсутствует. Изо рта периодически выделяется слизь или пена с неприятным запахом. Симптоматика дополняется общими признаками: отказом от сосания груди, повышением температуры тела, патологической возбудимостью или угнетением ЦНС. В неонатальном периоде пневмониям сопутствует инфекционный токсикоз, для которого характерен серый оттенок кожи, геморрагическая сыпь, желтуха и гепатоспленомегалия.
Осложнения
Болезнь может приводить к отеку легких, гнойно-деструктивным процессам (абсцессам, буллам, гангрене), пиопневмотораксу. Продолжительные дыхательные расстройства у новорожденных провоцируют гипоксическую энцефалопатию, кардиопатию, нефропатию. Наиболее тяжело протекают пневмонии у недоношенных детей: они часто заканчиваются генерализацией инфекции и сепсисом, а в 40% вызывают летальный исход.
Диагностика
Неонатолог начинает обследование со сбора анамнеза матери (течение беременности и родов, экстрагенитальные патологии), чтобы предположить причины дыхательных нарушений у новорожденного. Физикальные данные малоинформативны, поскольку у младенцев намного труднее выявить хрипы и крепитацию при аускультации. Расстройства дыхания оценивают по шкале Сильвермана или Даунса. Основными диагностическими методами для верификации возможной пневмонии у новорожденных являются:
- Рентгенография ОГК. Основной метод, который показывает очаговые или тотальные затемнения в легких, состояние плевральных синусов, наличие признаков РДС по типу «матового стекла». На снимках врач может обнаружить врожденные пороки дыхательной системы, ставшие предрасполагающим фактором заболевания.
- Микробиологическое исследование. Для установления инфекционной причины пневмонии проводят бакпосев отделяемого из зева, мокроты или трахеобронхиального аспирата. Полученные микроорганизмы исследуют на чувствительность к антибиотикам. При подозрении на сепсис выполняется посев крови на стерильность.
- Серологические реакции. Определение антител к врожденным инфекциям (цитомегаловирус, краснуха) необходимо для выяснения характера пневмонии, если типичные возбудители исключены. При визуализации на рентгенографии признаков так называемой «белой» пневмонии назначают серологические тесты на сифилис (РСК, РИБТ).
- Анализы крови. Клиническое и биохимическое исследования рекомендованы для выявления маркеров воспалительной реакции, которые соотносятся с тяжестью и прогнозом болезни. Неблагоприятным считается высокий лейкоцитарный индекс интоксикации и возрастание уровня СРБ более 10 мг/л.
Лечение пневмонии у новорожденных
Консервативная терапия
Лечение младенцев с воспалением легких проводится только стационарно: в отделении патологии новорожденных или в блоке реанимации и интенсивной терапии. Основу лечения составляют антибиотики, которые сначала подбираются эмпирически, а затем корректируются после получения результатов бактериологической диагностики. В неонатологии в основном используют бета-лактамные препараты и макролиды. Как патогенетические методы применяются:
- Кислородная поддержка. Обеспечение нормальной сатурации — первостепенная задача врачей, поскольку это снижает риск метаболических и полиорганных нарушений. Рекомендована неинвазивная вентиляция (бифазик, CIPAP), в тяжелых случаях ребенка переводят на ИВЛ.
- Иммунотерапия. Для стимуляции собственных защитных сил организма новорожденного назначают иммуноглобулины II поколения, которые включают комплекс IgG, IgM, IgA (пентаглобин).
- Инфузионная терапия. Для восполнения ОЦК и коррекции электролитных показателей показано внутривенное вливание растворов. Базовым считается 10% раствор глюкозы, который обеспечивает организм энергией. При гипоксических нарушениях эффективно ведение неотона.
Прогноз и профилактика
Вероятность полного выздоровления высокая у доношенных новорожденных без врожденных пороков и иммунодефицитов. Менее благоприятнен прогноз у недоношенных младенцев, особенно когда они требуют кислородной поддержки на ИВЛ. Профилактика неонатальных пневмоний включает антенатальную охрану плода, своевременную диагностику и лечение инфекций у беременной, предотвращение РДС путем введения дексаметазона при высоком риске преждевременных родов.
Источник
Лечение и реабилитация детей с инфекционно-воспалительными заболеваниями в неонатальном периоде
Врожденная пневмония
Врожденная пневмония – это воспалительный процесс, который возникает в легком внутриутробно и/или во время родов и клинически проявляется течение первых 72 ч жизни ребенка. Вследствие воспалительного процесса возникают нарушения как свободной проходимости дыхательных путей, так и газообмена и перфузии. Эти нарушения могут значительно изменить газовый обмен и клеточный метаболизм во многих жизненно важных тканях и органах. Ситуация осложняется тем, что воспалительный процесс развивается на фоне перестройки работы сердечно-легочной системы, связанной с переходом от внутриматочной к внематочной жизни, что является серьёзным испытанием для незрелого организма, особенно в случае преждевременного рождения ребенка.

Причины возникновения
Лёгкие являются «критичным» органом, так как сразу после рождения, при отделении плода от плаценты осуществляют газообмен. Для того, чтобы предотвратить попадание микроорганизмов в бронхо-легочную систему существуют различные защитные механизмы, которые у плода и новорожденного отсутствуют или функционируют неэффективно, приводя к более частым повреждениям и последующему нарушению нормальной структуры лёгкого и его функций, так как созревание бронхо-легочной системы продолжается после рождения.
У новорожденных детей слизистая дыхательных путей обычно стерильна при рождении, в последующем происходит заселение микроорганизмами матери и окружающей среды. Инфицирование плода обычно происходит одним из трёх путей – через плаценту, с инфицированной амниотической жидкостью или с содержимым родовых путей.
Особенностью иммунной системы новорожденного является то, что действие многих компонентов иммунитета запаздывают, иммунный ответ наступает медленнее, чем в последующие возрастные периоды.
Возбудители пневмоний у новорожденных существенно отличается от других возрастных периодов. При внутриутробном пути инфицирования особое значение имеет цитомегаловирусная, герпетическая инфекции, краснуха, туберкулез, сифилис, стрептококкам группы В, кишечная палочка, анаэробные бактерии, хламидии, микоплазма, уреаплазма, цитомегаловирус, гемофильная палочка, листерии.
Повышенный риск развития врождённой пневмонии при наличии следующих факторов:
- преждевременные роды,
- преждевременный разрыв плодных оболочек,
- лихорадка (температура тела у матери более 38oC),
- болезненность матки,
- мутные амниотические воды с неприятным запахом,
- инфекционно-воспалительные заболевания уро-генитального тракта
- рождение детей с признаками инфекционного процесса в анамнезе,
- признаки внутриутробного страдания плода,
- тахикардия плода,
- наличие мекония в амниотической жидкости.
Клинические проявления
У новорожденных труднее, чем у более старших детей, выявить те типичные клинические проявления, которые хорошо известны педиатрам (изменения перкуторного тона, хрипы, крепитация).
Ранние клинические симптомы, как правило, неспецифичны, и проявляются дыхательными расстройствами (одышка, апноэ, раздувание крыльев носа, втяжение грудной клетки, «хрюкающее» дыхание, нарастание проявлений дыхательной недостаточности). Отмечается слабое сосание во время кормления, цианоз, угнетение центральной нервной системы или, наоборот, возбудимость, нарушение регуляции температуры тела, признаки общего инфекционного токсикоза, такие как серый цвет кожи, желтуха, появление сыпи, кровоточивость.
Часто дети рождаются в критическом состоянии, требующем проведения реанимационных мероприятий. Кашель может отсутствовать или быть не выраженным, отмечается пенистое отделяемое изо рта. На фоне ослабленного дыхания выслушиваются влажные хрипы и/или крепитация. Клинический диагноз основывается на совокупности признаков, а также результатов рентгенографических, микробиологических и лабораторных исследований (гематологические изменения и наличие признаков системной воспалительной реакции).
Диагностика
Для определения возбудителя проводится микробиологическое исследование крови, отделяемого из зева, трахео-бронхиального аспирата и в настоящее время является самым информативным; идентификация грибов, вирусов, U urealyticum и других небактериальных возбудителей требует использования специальных методов –
молекулярно-биологических (полимеразная реакция в режиме реального времени и проведение сиквенирования), масспектрометрии – принципиально нового метода диагностики инфекций. При помощи этого метода можно определить не установленные виды микроорганизмов с определением резистентности к антибиотикам.
Серологические методы могут прояснить состояние врождённой пневмонии при некоторых инфекциях, например цитомегалии, герпесвирусов, токсоплазмозе, сифилисе и др. Для определения маркеров системной воспалительной реакции проводится клинический анализ крови, мочи, а также количественные измерения С-реактивного белка, прокальцитонина, цитокинов (интерлейкин-6).
Лечение
Все новорожденные дети с наличием пневмонии должны проходить лечение в условиях отделения патологии новорожденных и недоношенных детей, если требуется проведение респираторной поддержки – в условиях отделения реанимации и интенсивной терапии новорожденных. При необходимости дыхательной поддержки по показаниям – проведение традиционной ИВЛ, неинвазивной (бифазик, назальная СРАР).
Противомикробная терапия при неизвестном возбудителе проводится антибиотиками, которые обеспечивают значительную противомикробную эффективность против патогенов, которые обычно вызывают серьёзную инфекцию в первые дни жизни или при предполагаемом возбудителе у конкретного пациента. При определении возбудителя и его чувствительности проводится целенаправленная антибактериальная терапия. Иммунотерпия проводиться строго по показаниям и предпочтение отдается обогащенным иммуноглобулинам поколения.
Для успешного лечения пневмонии очень важно правильное вскармливание ребенка, обеспечивающее его потребности в калориях и пищевых ингредиентах. При тяжелом течении пневмонии требуется проведение внутривенного полного или частичного парэнтерального питания с включением аминокислот, жировых эмульсий, микроэлементов. При возможности энтерального питания, предпочтительно грудное вскармливание, или вскармливание сцеженным грудным молоком. В случае отсутствия молока назначается адаптированная молочная смесь.
После выписки из неонатологического стационара родители должных обратить внимание на следующую информацию:
- ни в коем случае нельзя курить не только в присутствии ребенка;
- необходимо проведение прививок, не только предусмотренных календарем, но и против пневмококков и против гриппа,
- для детей, родившихся с очень низкой массой тела (менее 1500 г), с экстремально низкой массой тела (менее 1000 г) необходимо профилактическое введение «Синагиса» для предотвращения тяжелых форм острых респираторных заболеваний, вызванных респираторно-синцитиальным вирусом;
- необходимо последующее наблюдение в клинико-диагностическом центре.
Источник
РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Клинические протоколы МЗ РК – 2014
Категории МКБ:
Врожденная пневмония (P23), Неонатальные аспирационные синдромы (P24)
Разделы медицины:
Неонатология, Педиатрия
Общая информация
Краткое описание
Утверждено на Экспертной комиссии
по вопросам развития здравоохранения
Министерства здравоохранения Республики Казахстан
протокол № 10 от «4» июля 2014 года
Врожденная пневмония — это острое инфекционно-воспалительное заболевание респираторных отделов легких в результате анте- и/или интранатального инфицирования, имеющее клинико-рентгенологические проявления в первые 72 ч жизни ребенка [3].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Врожденная пневмония
Код протокола:
Р 23 Врожденная пневмония.
Р 23.0. Вирусная врождённая пневмония.
Р 23.1. Врождённая пневмония, вызванная хламидиями.
Р 23.2. Врождённая пневмония, вызванная стафилококком.
Р 23.3. Врождённая пневмония, вызванная стрептококком группы В
Р 23.4. Врождённая пневмония, вызванная кишечной палочкой (Escherihia coli)
Р 23.5. Врождённая пневмония, вызванная Pseudomonas
Р 23.6. Врождённая пневмония, вызванная другими бактериальными агентами Haemophilus influenzae, Klebsiella pneumoniae, Mycoplasma, Стрептококком, за исключением группы B
Р 23.8 Врождённая пневмония, вызванная другими возбудителями
Р 23.9. Врождённая пневмония неуточнённая
Р 24 Неонатальные аспирационные синдромы.
Сокращения, используемые в протоколе:
АБТ – антибиотикотерапия
БЛД – бронхолегочная дисплазия
ВАП – Вентилятор ассоциированные пневмонии
ДИВ – дородовое излитие околоплодных вод
ИМП – инфекция мочевыводящих путей
ИМН – изделия медицинского назначения
ИВЛ – искусственная вентиляция легких
КОС – кислотно-основное состояние
КТГ – кардиотокограмма плода
ЛИ – лейкоцитарный индекс
НСГ – нейросонография
ОАК – общий анализ крови
ОАМ – общий анализ мочи
ПЦР – полимеразная цепная реакция
СРБ – реактивный белок
СОЭ – скорость оседания эритроцитов
СГБ – стрептококк группы Б
СРАР – continious рositive аirway рressure – постоянное положительное давление в дыхательных путях
ЭКГ – электрокардиограмма
Дата разработки протокола: 2014 года.
Категория пациентов: новорожденные.
Пользователи протокола: неонатологи, педиатры, врачи общей практики.
Примечание: в данном протоколе используются следующие классы рекомендаций и уровни доказательств
Класс I – польза и эффективность диагностического метода или лечебного воздействия доказана и/или общепризнаны
Класс II – противоречивые данные и/или расхождение мнений по поводу пользы/эффективности лечения
Класс II а – имеющиеся данные свидетельствуют о пользе/эффективности лечебного воздействия
Класс II б – польза-эффективность менее убедительны
Класс III – имеющиеся данные или общее мнение свидетельствуют о том, что лечение неполезно/неэффективно и, в некоторых случаях может быть вредным
Уровни доказательства эффективности:
А – результаты многочисленных рандомизированных клинических исследований или мета-анализа
В – результаты одного рандомизированного клинического исследования или крупных нерандомизированных исследований
С – общее мнение экспертов и/или результаты небольших исследований, ретроспективных исследований, регистров
Облачная МИС “МедЭлемент”
Облачная МИС “МедЭлемент”
Классификация
Клиническая классификация
Классификация пневмонии новорожденных [3,4]
• Пневмония у новорождённых может быть бактериальной, вирусной, грибковой или вызвана другими возбудителями (токсоплазма, сифилис);
• Бактериальная пневмония у новорождённых может быть ранней (до 72 часов после рождения) и поздней (после 72 часов после рождения);
• Бактериальная пневмония может быть микробиологически подтверждена (когда в наличии есть положительный посев из трахеи) или микробиологически не подтверждена (когда нет положительного посева из трахеи);
• Постнатальные пневмонии, при которых инфицирование произошло после рождения либо в стационаре (роддоме, отделении патологии новорожденных) – нозокомиальные пневмонии или дома – «уличные», «домашние» приобретенные пневмонии;
• Вентилятор ассоциированные пневмонии;
• Вторичные пневмонии, являющиеся проявлением или осложнением аспирационного синдрома, сепсиса.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические обследования, проводимые на амбулаторном уровне:
• ОАК;
• Рентгенография органов грудной клетки.
Дополнительные диагностические обследования, проводимые на амбулаторном уровне: не проводится.
Минимальный перечень обследования, который необходимо провести при направлении на плановую госпитализацию: не проводится.
Основные (обязательные) диагностические обследования, проводимые на стационарном уровне:
• ОАК;
• определение группы крови и резус фактора;
• рентгенография органов грудной клетки;
• биохимический анализ крови;
• газы крови;
• бактериологический посев крови;
• бактериологический посев с определением чувствительности к антибиотикам;
• посев аспирата из трахеи (если новорождённый на ИВЛ).
Дополнительные диагностические обследования, проводимые на стационарном уровне:
• ОАМ;
• НСГ;
• ЭКГ.
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводятся.
Жалобы и анамнез
Наличие факторов риска со стороны матери и ребенка:
• наличие острой инфекции у матери;
• колонизация матери СГБ (35-37 неделя беременности);
• преждевременные роды (<37 недель гестации);
• преждевременное отхождение околоплодных вод (≥ 18 часов);
• повышение температуры матери во время родов ≥ 38° C;
• бактериурия матери во время этой беременности;
• хорионамнионит;
• нарушение КТГ плода;
• недоношенный ребенок, маловесный при рождении;
• инвазивные процедуры;
• перекрестная инфекция родителей и медперсонала;
• неадекватная АБТ;
• хирургическое лечение новорожденного;
• плохое мытье рук медперсонала.
Физикальное обследование:
• нестабильная температура (>37,9c или <360c);
• десатурация;
• учащенное дыхания >60/мин или эпизоды апноэ;
• экспираторный стон;
• сильное втяжение податливых участков грудной клетки;
• аускультация легких: ослабленное дыхание, выслушиваются крепитирующие хрипы;
• асимметрия дыхательных шумов и экскурсий грудной клетки;
• вялость, бледность, сероватый оттенок окраски кожи, отказ от сосания;
• сонливость или изменения неврологического состояния;
• вздутие живота;
• не усвоение пищи;
• тахикардия> 180 уд/мин;
• увеличение параметров ИВЛ;
• гнойное содержимое из трахеи.
Лабораторные исследования:
• общий анализ крови: анемия, лейкоцитоз или лейкопения, тромбоцитопения, ЛИ -> 0,2- 0,3, нейтропения. ускоренное СОЭ;
• биохимический анализ крови: увеличение СРБ, гипогликемия;
• газы крови –респираторный ацидоз, повышение уровня лактата;
• бактериологическое исследование крови: рост бактерий;
• бактериологический посев с определением чувствительности к антибиотикам;
• ПЦР крови на врожденные инфекции;
Инструментальные исследования:
• рентгенография грудной клетки: неонатальной пневмонии характерно двустороннее снижение прозрачности легочной ткани с рентген прозрачными зонами, образованными воздухом в главных дыхательных путях («воздушные бронхограммы»);
• объем легких новорожденного в норме; возможен плевральный выпот;
• поражения асимметричны и локализованы;
• пневматоцеле (заполненные воздухом полости) встречаются при стафилококковой пневмонии.
Показания для консультации узких специалистов:
• консультация хирурга с целью исключения плеврита, врожденной патологии легких;
• консультация кардиолога с целью исключения кардита.
Дифференциальный диагноз
Дифференциальная диагностика: нет.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Цели лечения:
• купирование симптомов интоксикации и дыхательной недостаточности.
Немедикаментозное лечение (режим, диета и пр.):
• Поддерживающий уход за новорожденным: оптимальный температурный режим, профилактика гипотермии, профилактика внутрибольничных инфекций, привлечение матери к уходу за ребенком, мониторинг новорожденного;
• Кормление грудным молоком;
• Соблюдение принципов инфекционного контроля: мытье рук до и после осмотра новорожденного, обучение матери уходу за ребенком.
Медикаментозное лечение, оказываемое на амбулаторном уровне: не проводится.
Медикаментозное лечение, оказываемое на стационарном уровне
Перечень основных лекарственных средств (имеющих 100% вероятность применения):
Антибактериальная терапия.
Антибиотики назначаются незамедлительно, при подозрении на то, что новорождённый инфицирован.
Эмпирическое лечение ранней бактериальной пневмонии:
полусинтетические пенициллины + гентамицин.
Эмпирическое лечение поздней бактериальной пневмонии:
Ванкомицин + Цефатоксим. При получении антибиотикограммы, лечение корригируется с учетом чувствительности микроорганизма к антибиотикам. Продолжительность лечения 7 – 10 дней.
• пенициллин флакон по 0,5 -1,0
• бактериемия – 25000-50000ЕД/кг/доза в/в (в течение 15мин);
• менингит – 75000-100000 ЕД/ кг/доза в/в (в течение 30мин);
• СГБ- 200000ЕД /кг/в сутки в/в;
• СГБ менингит – 450000 ЕД/кг/в сутки в/в;
• цефатоксим – 50 мг/кг/доза в/в течение 30 мин. флакон по 0,5;
• ампициллин 50мг/кг;100 мг/кг (сепсис, менингит) медленно в/;
• ванкомицин 15 мг/кг однократно, затем по 10 мг/кг (разовая доза) каждые 12 часов, вводится в растворе глюкозы в течение 1 часа;
• гентамицин 4-5 мг/кг в/в течение 30 мин, через 48 час, ампулы по 2,0 мл – 80,0 мг.
Этиотропная терапия внутриутробной пневмонии
, развившейся на фоне аспирационного синдрома должна включать антибактериальные препараты, ингибирующие анаэробную флору (предпочтение отдается комбинации, включающей «защищенные» аминопенициллины или карбопенемы в виде моно терапии).
При пневмонии, вызванной хламидиями и микоплазмами
, показана внутривенная медленная (в течение 60 мин) инфузия эритромицина из расчёта: разовая доза 5-10 мг, каждые 6 часов.
Перечень дополнительных лекарственных средств (менее 100% вероятности применения):
• раствор натрия хлорида 0,9% -100,0 мл;
• декстроза 10%- 100,0 мл;
• флуканозол – 5-10 мг/кг, в/в.
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
Другие виды лечения, оказываемые на амбулаторном уровне: не проводится.
Другие виды, оказываемые на стационарном уровне:
• оксигенотерапия через маску или носовые канюли;
• респираторная терапия – СРАР, ИВЛ;
• перкуссионный (дренажный) массаж.
Другие виды лечения, оказываемые на этапе скорой неотложной помощи: не проводится.
Хирургическое вмешательство
Хирургическое вмешательство, оказываемое в амбулаторных условиях: не проводится.
Хирургическое вмешательство, оказываемое в стационарных условиях:
• при осложнении с развитием плеврита проводят пункцию и дренаж плевральной полости;
• пневмоторакс – активный аспиратор (дренаж по Бюлау).
Профилактические мероприятия:
Первичная профилактика:
• профилактика больничных инфекций, обработка рук до и после контакта с больным, использование одноразового ИМН;
• раннее прикладывание к груди матери;
• профилактическое ведение антибиотиков матерям в родах;
• профилактическое назначение противогрибковых препаратов;
• минимальное проведение инвазивных манипуляций;
• тщательное соблюдение асептики при подготовке растворов для введения;
• совместное пребывание матери и ребенка;
• обучение персонала знаниям инфекционного контроля;
• обучение матерей обработке рук;
• привлечение матери к уходу за ребенком;
• постоянный мониторинг больничных инфекций в отделении.
• поддерживающий уход за ребенком (см протокол «Уход за новорожденным»);
• грудное вскармливание;
• выписка новорожденного при стабильной температуре ребенка (36,5 – 37,5̊ с), хорошем сосательном рефлексе и прибавка в массе тела и отсутствие симптомов интоксикации и дыхательной недостаточности;
• после выписки реабилитация 1 месяц под наблюдением участкового педиатра, врача общей практики, фельдшера, медицинской сестры с соблюдением протокола «Уход за здоровым новорожденным».
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
• исчезновение симптомов интоксикации и дыхательной недостаточности;
• отсутствие осложнений (ВАП, БЛД, ретинопатия недоношенных).
Препараты (действующие вещества), применяющиеся при лечении
| Ампициллин (Ampicillin) |
| Бензилпенициллин (Benzylpenicillin) |
| Ванкомицин (Vancomycin) |
| Гентамицин (Gentamicin) |
| Декстроза (Dextrose) |
| Натрия хлорид (Sodium chloride) |
| Флуконазол (Fluconazole) |
| Цефотаксим (Cefotaxime) |
Группы препаратов согласно АТХ, применяющиеся при лечении
(J01) Противомикробные препараты для системного применения
Госпитализация
Показания для госпитализации с указанием типа госпитализации*** (плановая, экстренная):
Показания для экстренной госпитализации:
• интоксикация (вялость, приступы апноэ, бледность, сероватый оттенок окраски кожи, отказ от сосания);
• дыхательные нарушения (учащение дыхания, втяжение уступчивых мест грудной клетки, раздувание крыльев носа, стонущее, кряхтящее дыхание, акроцианоз и разлитой цианоз);
• гемодинамические нарушения (тахикардия, глухость тонов, артериальная гипотония, отечность);
• неврологические нарушения (гипотония, срыгивание, может отмечаться беспокойство, возбуждение).
Показания для плановой госпитализации: не проводится.
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2014
- 1. Неонатология. Национальное руководство/ под ред. Акад. РАМН Н.Н. Володина. – М.: ГЭОТАР – Медиа. 2013. – 896 с.
2. Сухих Г.Т., Байбарина Е.Н., Шувалова М.П., Письменская Т.В. Российские тенденции снижения перинатальных потерь с учетом перехода на международные критерии регистрации рождения детей // Акушерство и гинекология, 2013.- № 12.- С.85-89.
3. Рооз Р., Генцель-Боровичени О., Прокитте Г. Неонатология. Практические рекомендации. М.; 2011: 249–307.
4. Jobe A.H. What is RDS in 2012? Early Hum. Dev. 2012; 88(suppl. 2): S 42–4.
5. Горячев А.С., Савин И.А. Основы ИВЛ издание 3-е издание: – М., ООО «МД», 2013. – 258 с.
6. Баранова А.А., Володина Н.Н и др. Рациональная фармакотерапия детских заболеваний в 2 томах. – М., 2007.
7. Овсянников Д.Ю. Система оказания медицинской помощи детям, страдающим бронхолегочной дисплазией. Руководство для практикующих врачей / под ред. Л.Г. Кузьменко. М.: МДВ, 2010. – С. 152.
8. Геппе Н.А., Розинова Н.Н., Волков И.К. и др. Новая рабочая классификация бронхолегочных заболеваний у детей // Доктор. Ру. —2009. —№ 2. —С.7-13.
9. Duke T. Neonatal pneumonia in developing countries // Arch Dis Child Fetal Neonatal Ed. —2005. —V. 5. —Р.90-94.
10. Lorenz J.M. Fluid and electrolyte management of extremely premature newborn / In Columbia Seminar in Salzburg on Neonatology. — May 2002.
11. Черняховский О.Б, Абрамова И.В., Полянчикова О.Л. Внутриутробные инфекци?
- 1. Неонатология. Национальное руководство/ под ред. Акад. РАМН Н.Н. Володина. – М.: ГЭОТАР – Медиа. 2013. – 896 с.
