Инфекционно токсический синдром при пневмонии
Редактор
Мария Богатырева
Врач высшей категории, преподаватель
Токсическая пневмония (ТП) – разновидность воспаления легких, которая формируется вследствие поражения тканей токсическими веществами бактериального или вирусного происхождения. Токсическое воздействие на интерстиций и альвеолы возникает при инфекционных процессах различной локализации в организме, как осложнение основного заболевания.
ТП подвержены дети, пожилые люди и ослабленные больные, когда иммунная система не способна подавить размножение микроорганизмов. В данной статье мы начнем с разновидностей, этиологии и патогенеза и продолжим симптомами и лечением.
Призываем вас не заниматься самолечением и обращаться к врачу своевременно! Пожалуйста, не используйте описанные схемы лечения без консультации с врачом – это опасно для здоровья!
Разновидности
Согласно Нассау выделяют следующие разновидности токсической пневмонии:
- кардиоваскулярная;
- менингеальная;
- атоническая;
- гастроинтестинальная.
Этиология
Причиной возникновения токсической пневмонии является повреждение легких продуктами метаболизма бактерий и вирусов и самими микроорганизмами при высоком уровне их вирулентности, снижении иммунных сил. К возбудителям, наиболее часто приводящим к токсическому воспалению легочной ткани, относятся:
- вирусы гриппа (тип А, В, С) и парагриппа;
- менингококки;
- MRSA-стафилококки;
- аденовирусы;
- РС-вирусы;
- сальмонеллы;
- синегнойная палочка;
- кишечная палочка;
- грибы (у ВИЧ-инфицированных пациентов).
Токсическая пневмония развивается на фоне осложнения воспаления легких или бактериемии – проникновения микроорганизма в кровеносное русло и достижения ими легочной ткани. Вирусы часто приводят к ТП и без вирусемии, а при непосредственном поражении легких на фоне интерстициальной пневмонии. Наиболее часто к токсической разновидности ведут вирусы гриппа.
Грамотрицательные бактерии, например, менингококки, сальмонеллы при антибактериальной терапии начинают разрушаться, а высвобождаемый эндотоксин приводит к токсическому воспалению, инфекционно-токсическому шоку.
Экзотоксины высокотоксигенных штаммов бактерий, например, MRSA, а также синегнойная палочка, устойчивая к антибиотикам флора также приводят к токсической форме воспаления легких. Смешанные бактериально-вирусные пневмонии часто становятся причиной токсикоза и осложненного течения основного заболевания.
Патогенез
Инфекционный агент, являющийся причиной ТП, проникает в организм бронхогенным путем. Но в некоторых случаях занос в легкие наблюдается из других органов, тогда на фоне инфекционно-токсического шока формируется пневмония.
Внедрение микроорганизмов в нижние дыхательные пути из бронхов происходит при несовершенстве местных защитных иммунных факторов (иммуноглобулин А), недостаточной работе мукоцилиарного аппарата.

Бронхолегочная дисплазия, обструктивная болезнь, хронические бронхолегочные заболевания способствуют тяжелому течению пневмонии и развитию токсической формы. Период новорожденности, иммунодефицит также повышают риск формирования ТП.
Патоморфологическая картина может быть разной, часто определяется видом возбудителя.
Существует три стадии развития токсической пневмонии:
- Бактериальный шок. На фоне массивного выброса токсинов, резкой продукции биологически активных веществ происходит сужение, а затем резкое расширение капиллярной сети. На фоне этого возникает:
- перераспределение жидкой части крови;
- ишемия тканей;
- ацидоз;
- формируется ДВС-синдром;
- микротромбоз;
- снижение свертываемости крови.
- Выход из токсикоза. На фоне:
- угнетения размножения микроорганизмов;
- снижения выработки токсинов;
- нормализуется работа свертывающей системы крови;
- сосудов;
- сердца;
- почек.
- Репарация. Происходит:
- заживление поврежденных тканей;
- восстановление утраченных функций.
Первая стадия токсической пневмонии часто сопровождается развитием осложнений: “шокового легкого”, почечной и сердечно-сосудистой недостаточности.
Основу патогенеза ТП составляет дыхательная недостаточность, поражение сосудов, сердца, почек, нервной системы. Дыхательная недостаточность развивается по трем механизмам (смешанная):
- паренхиматозный (вследствие поражения паренхимы легких токсинами и продуктами жизнедеятельности микробов);
- механический (закупорка дыхательных путей слизью, сужение просвета бронхов, недостаточность мукоцилиарного клиренса);
- вентиляционный (угнетающее действие токсинов на дыхательный центр).
Дыхательная недостаточность приводит к гипоксии тканей и органов, нарушению их функций. Длительность пребывания органов в состоянии гипоперфузии (особенно мозга и сердца) определяет дальнейший прогноз. При гипоксии организм пытается компенсировать недостаток кислорода различными способами.
Симптомы
Чаще всего, проявления болезни начинают развиваться постепенно, но в некоторых случаях имеет место острое начало. Яркими симптомами являются:
- одышка;
- кашель;
- лихорадка 38-40оС;
- озноб;
- тахикардия;
- акроцианоз (синюшность пальцев рук и ног);
- побледнение кожных покровов;
- головокружение, головные боли;
- боли в грудной клетке;
- диспептический синдром (тошнота, рвота).
Обращает на себя внимания состояние больного, он:
- астеничен;
- бледный;
- пытается занять вынужденное положение ортопноэ (для облегчения одышки).

Для поражения нервной системы характерна:
- заторможенность;
- возбуждение;
- беспокойство;
- спутанность сознания;
- кома.
Пульмонолог, врач высшей категории
Задать вопрос
Токсическая пневмония нередко может протекать в виде менингеального и менингоэнцефалитического синдрома, тем самым имитируя клиническую картину менингита и энцефалита, что может привести к диагностической ошибке.
Диагностика
Диагностические мероприятия начинаются с общего осмотра пациента, после этого переходят к лабораторным и инструментальным методам:
- рентгенологическое исследование органов грудной клетки, компьютерная томография;
- микроскопическое исследование мокроты, посев на микрофлору и чувствительность;
- общий и биохимический анализы крови;
- общий анализ мочи;
- бронхография и бронхоскопия (при необходимости).
 Так как клиническая картина не специфична и аналогична такой же как и при десятках других заболеваний легких, а в некоторых случаях и других систем, необходимо проводить дифференциальную диагностику с:
Так как клиническая картина не специфична и аналогична такой же как и при десятках других заболеваний легких, а в некоторых случаях и других систем, необходимо проводить дифференциальную диагностику с:
- другими видами пневмонии;
- острым и хроническим бронхитом;
- гриппом;
- раком легких;
- туберкулезом;
- менингитом и энцефалитом.
Полиорганная недостаточность на фоне токсической пневмонии затрудняет диагностику и выбор тактики обследования.
Лечение
В терапии данного заболевания важно соблюдать несколько принципов:
- Этиотропное лечение (подбор схемы антибиотиков).
- Восстановление микроциркуляции.
- Снятие интоксикации.
- Нормализация свертывающей системы крови.
- Восстановление рН крови (коррекция метаболического ацидоза).
- Купирование дыхательной, почечной, сердечной недостаточности.
В тяжелых случаях применяют глюкокортикоиды, снимающие острую воспалительную реакцию.
Применяют следующие методики:
- оксигенотерапия, гипербарическая оксигенация;
- внутривенные инфузии солевых растворов, глюкозы, кристаллоидных и коллоидных растворов;
- гемодиализ;
- обеспечение приподнятого положения ногам;
- катетеризация мочевого пузыря для отслеживания работы почек и своевременной диагностики почечной недостаточности.

Справочные материалы (скачать)
Кликните по выбранному документу для скачивания:
Заключение
Токсическая пневмония является прерогативой иммунодефицитного состояния, что часто наблюдают у детей, пожилых людей и ослабленных хроническими заболеваниями лиц. Многие инфекции сопровождаются инфекционно-токсическим шоком, поражением легких, поэтому своевременное обращение за медицинской помощью позволит избежать органных осложнений.
Источник
Одним из осложнений, возникающих при пневмонии, является инфекционно-токсический шок. Это опасное и угрожающее жизни состояние, требующее быстрой диагностики и оказания неотложной помощи. Почему он возникает, как развивается и чем купируется – указанные вопросы имеют немалую актуальность, а потому должны быть рассмотрены подробнее.
Причины и механизмы

Инфекционно-токсический шок (ИТШ) представляет собой системное гемодинамическое расстройство, возникающее в результате микробной агрессии. Причиной являются токсины различных возбудителей, имеющих значение в развитии пневмонии:
- Бактерий (грамположительных и грамотрицательных).
- Вирусов.
- Грибков.
Это наиболее тяжелый шок из всех его разновидностей, встречающихся в медицинской практике. Токсины (прежде всего белковой природы) и продукты жизнедеятельности микробов оказывают негативное воздействие на мембранные структуры, систему свертывания крови и комплемента. Это ведет к повреждению клеток, повышению проницаемости сосудистой стенки и микротромбозам. Шоковое состояние провоцирует нарушения водно-солевого обмена и метаболизма, полиорганную недостаточность. Страдает кислородное и энергетическое обеспечение клеток, возникает тканевая гипоксия.
Наиболее опасны экзо- и эндотоксины стафило- и стрептококков (пневмококков), которые относятся к так называемым суперантигенам. Под их влиянием в рамках иммунного ответа происходит массивная активация лимфоцитов, вырабатывающих ряд биологических веществ (цитокинов). Последние способны инициируют так называемый синдром системного воспалительного ответа, являющийся основой ИТШ.
Шок при пневмонии сопровождается гемодинамическими расстройствами, возникающими на фоне системного токсикоза и приводящими к сердечно-сосудистой недостаточности.
Классификация

Согласно общепринятой классификации, ИТШ при пневмонии развивается в несколько этапов. Обратимый шок имеет следующие стадии:
- Ранний (компенсированный).
- Поздний (субкомпенсированный).
- Устойчивый (декомпенсированный).
Далее идет необратимая фаза, которая, по сути, является терминальным состоянием. Эту классификацию часто используют в клинической практике для определения тяжести шока.
Симптомы
Клиническая картина ИТШ складывается из локального синдрома, обусловленного воспалением в легких, и системных расстройств. Первый проявляется одышкой, кашлем, болями в груди или животе (при нижнедолевой пневмонии). На этом фоне характерны:
- Лихорадка.
- Гипотония (падение артериального давления).
- Тахикардия (учащенное сердцебиение).
Из-за недостатка кровообращения страдают внутренние органы, что проявляется олигоурией (уменьшением объема мочи), желтухой, тошнотой и рвотой. К ранним признакам шока относят нервно-психические нарушения, которые соответствуют стадии шока:
- Возбуждение и беспокойство.
- Апатия и заторможенность.
- Сопор и кома.
На фоне бледности и цианоза кожа и слизистые оболочки при выраженном ИТШ покрываются геморрагической сыпью, что говорит о развитии ДВС-синдрома. В терминальной стадии наблюдаются признаки отека легких и головного мозга, происходит остановка сердца и дыхания.
Клиническая картина шока, осложняющего течение пневмонии, характеризуется нарастающими системными расстройствами.
Дополнительная диагностика

Клиническое обследование при шоке играет второстепенную роль. Важное значение в диагностике патологии и определении источника токсинемии имеют лабораторно-инструментальные исследования:
- Общий анализ крови (лейкоцитарная формула, тромбоциты, эритроциты, СОЭ).
- Общий анализ мочи (форменные элементы, цилиндры, белок).
- Биохимические показатели (электролиты, почечные и печеночные пробы, коагулограмма, фибриноген, оксигенация, глюкоза, белковый спектр).
- Рентгенография органов грудной клетки.
На основании полученных результатов делается заключение об основной патологии и ее осложнениях. Все исследования должны проводиться в ургентном порядке и на фоне проводимых мероприятий неотложной коррекции.
Лечение
Терапия инфекционно-токсического шока при пневмонии преследует ряд задач: нормализация гемодинамики, устранение полиорганной недостаточности и ДВС-синдрома, коррекция водно-электролитного баланса и кислотно-щелочного состояния. Большое значение имеют сроки оказания медицинской помощи, а объем мероприятий определяется стадией шока. В комплексе интенсивной терапии используются:
- Глюкокортикоиды (преднизолон, дексаметазон).
- Симпатомиметики (добутамин, адреналин).
- Инфузионные растворы (Рингера, Лактосоль).
Противомикробные препараты подбираются с учетом типа возбудителя. При подозрении на грамотрицательную флору необходимо использовать медикаменты с бактериостатическими свойствами, чтобы не усилить токсинемию, возникающую из-за разрушения патогенов. После купирования шока осуществляют терапию, направленную на лечение пневмонии.
При бактериальной пневмонии есть опасность развития инфекционно-токсического шока. Это неотложное состояние, при котором развиваются гемодинамические расстройства, ведущие к полиорганной недостаточности. И медицинская помощь при шоке должна быть оказана в кратчайшие сроки.
Источник
Какой процент смертности от пневмонии? Обычно он достигает уровня 8–9%. Высокий риск летального исхода связан с тяжелым течением заболевания и несвоевременно оказанной медицинской помощи.
Причины воспаления легких
Воспаление легких возникает, когда их поражают определенные патогенные микроорганизмы. Чаще всего они проникают через дыхательные пути вместе с воздухом. Иногда возбудитель заболевания может переместиться из других очагов воспаления в организме.
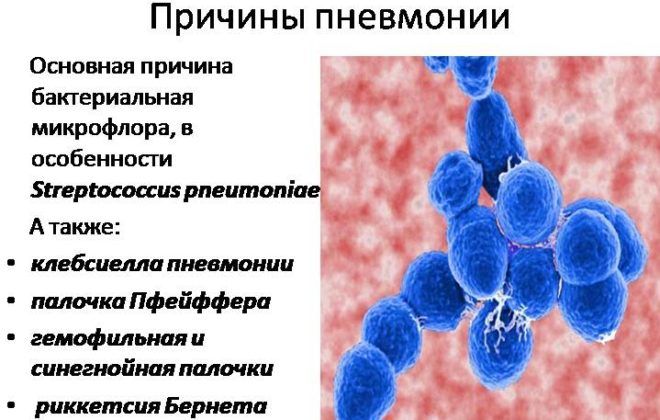
Самыми распространенными возбудителями пневмонии называют следующие бактерии:
- стрептококк;
- золотистый стафилококк;
- легионелла;
- гемофильная палочка.
Часто пневмония развивается как осложнение после перенесенного гриппа или оспы. В данном случае легкие поражают грибы.
Классификация пневмоний
Существует несколько классификаций пневмоний по разным признакам.
Классификация в зависимости от характера попадания инфекции в дыхательную систему
Воспаление легких может быть:
- внебольничным. Заболевание развивается в домашних условиях, чаще всего протекает благоприятно;
- внутрибольничным. Пневмония развивается в условиях стационара, существует большая вероятность летального исхода;
- аспирационным. Заболевание развивается после попадания в дыхательные пути посторонних предметов.

Формы пневмонии
Существуют следующие формы пневмоний:
- односторонняя. Происходит поражение только одного легкого;
- двусторонняя. Воспаление происходит в обоих легких;
- очаговая. Поражается лишь небольшая часть легочной ткани;
- сегментарная. Воспаляется один или несколько сегментов легкого;
- долевая. Воспаляется целая доля легкого;
- тотальная. Самая тяжелая форма пневмонии, когда происходит поражение практически всей легочной ткани.

Особенности развития геморрагической пневмонии
Геморрагическая пневмония сопровождается появлением большого количества эритроцитов в бронхиальном секрете. Особенностью заболевания считается его молниеносное течение. Воспаление легких сопровождается выраженной дыхательной недостаточностью, кровохарканием, отеком легких.
Заболевание имеет как бактериальную, так и вирусную природу происхождения. Часто оно развивается как осложнение после перенесенной чумы, оспы, гриппа (вызванного вирусом А/Н1N1).
Почему люди умирают от пневмонии
Гибель от пневмонии распространенное явление. Смерть наступает очень быстро, иногда всего за 2 дня после развития заболевания. Это происходит из-за наступления тяжелых осложнений. Риск смерти при воспалении легких существенно снижается, если своевременно провести соответствующее лечение.
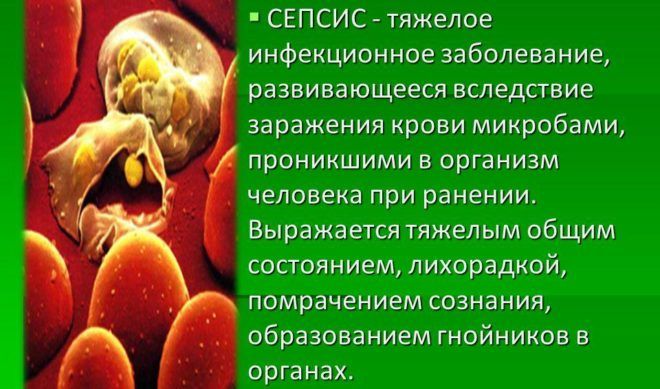
Сепсис
Смертельный исход пневмонии объясняется заражением крови. Болезнетворные микроорганизмы, поразившие легкие, проникают в кровоток и распространяются по всему организму. В результате у больного развивается септический шок, что и станет причиной неблагоприятного исхода. Несмотря на наличие большого количества антибиотиков последнего поколения, вероятность наступления сепсиса при воспалении легких довольно высока.
Инфекционно-токсический шок
Возникает, когда болезнетворные организмы в легких, выбрасывают в организм человека продукты своей жизнедеятельности. Они негативно сказываются на всех функционировании всех органов и систем, что приводит к следующим последствиям:
- критически снижаются показатели давления;
- нарушается деятельность сердца;
- останавливается фильтрация почек.

При развитии токсического шока из-за критического снижения давления нарушается кровообращение, останавливается дыхание и наступает клиническая смерть.
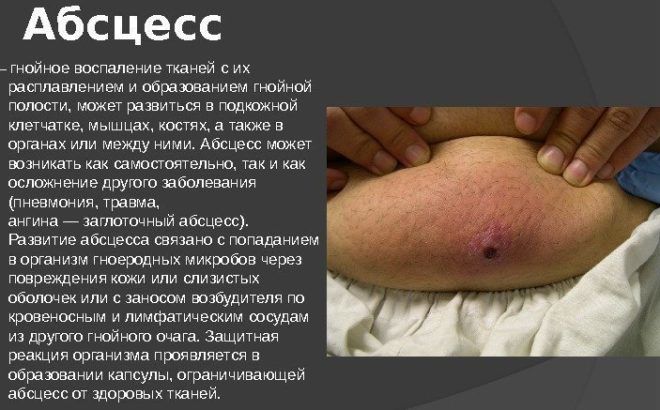
Абсцесс
Высокий уровень смертности от пневмонии объясняется развитием абсцесса. Он сопровождается образованием в легких ограниченных полостей, которые заполняются гноем. Характерный признак такого осложнения – выделение мокроты с неприятным запахом.
Лечение абсцесса может происходить хирургическим путем. Если своевременно не провести операцию, полости с гноем лопаются, и он распространяется по всей плевральной полости.
Дистресс-синдром
Смерть от пневмонии может наступить из-за резкого снижения уровня кислорода в крови и нарушением функционирования легких. На фоне таких негативных явлений развивается отек легочной ткани. Спасти больного можно только в том случае, если была своевременно выполнена искусственная вентиляция дыхания.

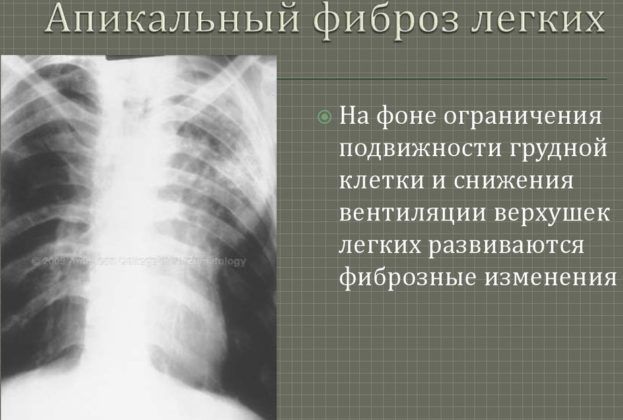
Фиброз
Смертельный исход пневмонии довольно распространен из-за развития фиброза. Он сопровождается замещением здоровой легочной ткани на соединительную. В таких условиях полноценное выполнение дыхательной функции невозможно. При развитии фиброза человек ощущает боль в груди, резкое ухудшение самочувствия.
Группы риска
 Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Молодые люди в возрасте 16–50 лет встречаются с пневмонией не так часто (5–10%). При этом риск летального исхода при таком заболевании не превышает 1–3%. Несмотря на данные показатели, молодые люди не должны пренебрегать обращением к врачу и своевременным лечением воспаления легких.
Какие люди чаще сталкиваются с осложнениями воспаления легких
В группе риска находятся люди, страдающие от следующих недугов:
- алкоголизм. Спиртные напитки нарушают работу всего организма, что делает его безоружным перед инфекциями;
- сердечные недуги – недостаточность, пороки, перенесенные инфаркты;
- сбои в работе дыхательной системы;
- сахарный диабет;
- иммунодефициты разной этиологии;
- выраженная почечная недостаточность;
- травматическое поражение грудной клетки.
Смерть от пневмонии чаще наступает у людей, которые по состоянию здоровья соблюдают постельный режим. Риск неблагоприятного исхода на фоне воспалительного заболевания выше у пациентов, проживающих в неблагоприятных условиях, имеющих вредные пристрастия.
Как предупредить развитие осложнений при пневмонии
Риск смерти при воспалении легких довольно высокий, несмотря на хорошо развитую медицину. Предупредить развитие опасных для жизни осложнений можно, если соблюдать следующие рекомендации:

Отказ от вредных привычек для предотвращения осложнений при пневмонии
- при появлении первых симптомов заболевания не стоит тянуть с обращением к врачу и сдачей необходимых анализов;
- не стоит пренебрегать рекомендациями специалистов относительно лечения;
- необходимо отказаться от всех вредных привычек – курения, злоупотреблением алкоголем и прочего;
- при наличии хронических заболеваний не нужно забывать об их лечении;
- на протяжении всего года необходимо закаливаться, заниматься физкультурой и постоянно двигаться;
- не следует пренебрегать рациональным питанием, что положительно сказывается на работе всех органов и систем;
- в холодное время года рекомендуется дополнительно принимать витаминно-минеральные комплексы;
- в период эпидемии гриппа рекомендуется не посещать мест большого скопления людей;
- следует постоянно гулять на свежем воздухе и регулярно делать проветривания.
Внимательное отношение к своему здоровью снизит вероятность гибели от пневмонии. Особенно это правило касается людей, находящихся в группе риска. При первых признаках респираторных заболеваний они должны обращаться к врачу, чтобы предупредить развитие тяжелых осложнений.
Видео по теме: Как не умереть от воспаления легких
Источник
