Хронический средний отит мезотимпанит история болезни
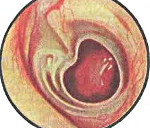

Мезотимпанит – это вариант хронического гнойного воспаления полости среднего уха, который сопровождается перфорацией барабанной перепонки в центральном отделе. Основные симптомы заболевания – снижение остроты слуха, оторея, интоксикационный синдром, чувство «заложенности» уха, шум различного характера. Клиническая картина изредка дополняется вестибулярными нарушениями и болевыми ощущениями. Диагностика заключается в сборе анамнеза и жалоб, проведении отоскопии, отоэндоскопии, камертональных проб, аудиометрии, лабораторных тестов, компьютерной или магнитно-резонансной томографии. Лечение основывается на антибиотикотерапии, тимпанопластике и симптоматических мероприятиях.
Общие сведения
Мезотимпанит составляет более 50% от всех форм хронического гнойного среднего отита (ХГСО). Общая распространенность заболевания – от 2 до 35% населения Земли. На территории России эта патология встречается с частотой от 8,2 до 40,1 на 1 000 человек. От 6 до 8% больных, которым требуется госпитализация и лечение в условиях стационара, страдают от ХГСО. Мезотимпанит считается относительно благоприятной формой заболевания, так как не сопровождается выраженной деструкцией костных структур. Однако при длительном течении болезни более чем у 55% пациентов развивается кариес слуховых косточек, а у 20-23% – лизис стенок барабанной полости. Летальность при возникновении осложнений колеблется в пределах 15-25%.
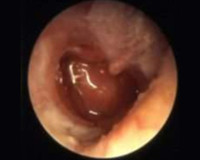
Мезотимпанит
Причины мезотимпанита
Основная причина развития мезотимпанита – переход острого экссудативного среднего отита в хроническую форму. При этом состав бактериальной микрофлоры по сравнению с острым процессом несколько изменяется, часто определяется наличие несколько возбудителей одновременно. В основном это аэробы Pseudomonas aeruginosa и Staphylococcus aureus, которые обнаруживаются у 50-85% больных. Реже выявляется анаэробная флора, представленная грамположительными кокками (Peptococcus и Peptostreptococcus), Bacteroides или грамотрицательными Klebsiella и Proteus. Грибы рода Aspergillus и Candida определяются у 2-15% больных.
Выделяют факторы, которые способствуют хронизации воспаления барабанной полости и развитию мезотимпанита. К ним относятся:
- Заболевания носовой полости и носоглотки. В эту группу патологий включают опухоли, разрастания аденоидных вегетаций, деформации носовой перегородки и другие состояния, которые ухудшают дренажную функцию слуховой трубы, препятствуя оттоку гнойных масс из барабанной полости.
- Аномалии строения челюстно-лицевой области. В список входит атрезия хоан, синдром Дауна, заячья губа, и другие пороки, которые деформируют или перекрывают просвет евстахиевой трубы.
- Сопутствующие патологии. В первую очередь это касается сахарного диабета, который снижает местную резистентность тканей, способствует высокой активности патогенной микрофлоры.
- Иммунодефицитные состояния. Отсутствие системного иммунного ответа обеспечивает бесконтрольное размножение флоры, быстрое формирование осложнений, генерализацию инфекции. К таким состояниям относятся последние стадии развития раковых заболеваний, онкогематологические патологии, СПИД.
- Неадекватное лечение острого отита. Неправильно подобранные антибактериальные препараты, несоблюдение дозы или неполный курс антибиотикотерапии способствует не только переходу острого заболевания в ХГСО, но и резистентности микрофлоры к препаратам.
Патогенез
Развитие мезотимпанита основывается на первичном остром воспалении слизистых оболочек структур среднего уха. В дальнейшем из-за нарушения функции слухового канала, неоправданного использования антибиотиков, местного и системного иммунодефицита или присоединения анаэробной микрофлоры возникает мукозит. Последний представляет собой вариант поражения среднего уха, сопровождающийся сочетанием гиперплазии собственной пластинки слизистой оболочки и гиперсекреции покровного эпителия барабанной перепонки. Такие патологические изменения в сочетании с высокой активностью патогенной микрофлоры и токсичным воздействием продуктов ее жизнедеятельности приводят к гнойному расплавлению натянутой части барабанной перепонки. Параллельно происходит выделение литических ферментов, лимфокинов, цитокинов и факторов роста. Это становится причиной пролиферации, дифференцировки и миграции кератиноцитов в холестеатомном матриксе, провоцирует формирование холестеатомы, деструкции других костных структур.
Симптомы мезотимпанита
Обострение заболевания обычно происходит на фоне перенесенной острой вирусной инфекции, переохлаждения или попадания воды в ушной канал. Первичным симптомом у большинства пациентов является постепенное одностороннее ухудшение слуха со стороны поражения. У некоторых больных с каждым повторным эпизодом мезотимпанита острота слуха прогрессивно снижается. На обострение хронического отита также указывает возникновение синдрома интоксикации – повышение температуры тела до 39,0° C, озноб, сонливость, слабость, недомогание, общая ноющая головная боль.
При дальнейшем развитии заболевания появляются выделения из уха, которые могут иметь разный характер – от небольшого количества слизистых до обильных гнойных с ихорозным запахом. Оторея часто дополняется чувством «заложенности» в ухе, слабовыраженной болью или дискомфортом на фоне усиленного восприятия собственного голоса. Большинство больных слышит шум, характер которого зависит от имеющихся патологических изменений. При наличии большого дефекта барабанной перепонки шум низкочастотный, напоминает гул. В случае поражения внутреннего уха возникает высокочастотный звон, писк или свист.
Примерно у 10% пациентов, страдающих мезотимпанитом, формируется фистула лабиринта, вызывающая кохлеовестибулярные нарушения. К таковым относится головокружение вращательного характера и нарушение устойчивости различной степени выраженности. Симптомы обычно возникают при умеренной физической активности, поворотах или наклонах головы, реже – в состоянии покоя. Редко встречается тупая головная боль отогенного генеза, которая может локализироваться в височной, теменной или параорбитальной области.
Осложнения
Все осложнения, возникающие на фоне мезотимпанита, принято делить на две основные группы: внутричерепные и внечерепные. К первым относятся менингиты, энцефалиты, абсцессы головного мозга и пр. Их развитие обусловлено деструкцией верхней стенки барабанной полости с последующим распространением бактериальной флоры и гнойных масс непосредственно к мозговым оболочкам. В группу экстракраниальных осложнений входит субпериостальный абсцесс, мастоидит, лабиринтит, парез лицевого нерва. Механизм их развития также основывается на гнойном расплавлении стенок среднего уха, но с вовлечением в патологический процесс орбиты, сосцевидного отростка, структур, формирующих канал лицевого нерва или лабиринта. В последнем случае зачастую параллельно возникает глубокая нейросенсорная тугоухость. На фоне иммунодефицитных состояний существует высокий риск генерализации инфекции и развития отогенного сепсиса.
Диагностика
Постановка диагноза мезотимпанит, как правило, не представляет трудностей. Этому способствует характерная клиническая картина заболевания и наличие специфических изменений, которые определяются рутинными методами диагностики в отоларингологии. Полное обследование больного включает в себя:
- Анализ жалоб и анамнеза. Помимо признаков кондуктивной тугоухости и отореи в анамнезе у больного почти всегда присутствует ранее перенесенный острый гнойный средний отит или обострения мезотимпанита. Также отоларинголог уточняет наличие предрасполагающих факторов или заболеваний.
- Отоскопия. Отоскопическая картина при этом варианте ХГСО характеризуется наличием сквозного отверстия в натянутой области барабанной перепонки, из которого происходит выделение патологических масс. Определяется общая гиперемия, отечность краев перфоративного отверстия, реже – грануляционные разрастания.
- Отомикроскопия или отоэндоскопия. Исследование позволяет визуализировать наличие тимпаносклеротических очагов или петрификатов, тимпанофиброза, ретракционных карманов, мукозита, полипозных изменений слизистых оболочек, определить кариес или гнойное расплавление слуховых косточек, деструкцию аттика и адитуса, развитие холестеатомы.
- Камертональное исследование. Во время теста Ринне пациент с мезотимпанитом громче воспринимает звучание камертона при размещении его ножки на сосцевидном отростке. По результатам пробы Вебера звук, издаваемый камертоном, лучше слышно со стороны пораженного уха. Изменение результатов тестов указывает на сопутствующее поражение звуковоспринимающего аппарата.
- Тональная пороговая аудиометрия. При изолированном поражении барабанной перепонки и/или цепи слуховых косточек на аудиограмме наблюдается прогрессивная депрессия кривой воздушной проводимости. При распространении патологического процесса в лабиринт возникает поражение звуковоспринимающей системы, что отображается параллельным ухудшением костного восприятия звука.
- Лабораторные анализы. В общем анализе крови при мезотимпаните определяется повышение уровня лейкоцитов свыше 10×109/л со сдвигом лейкоцитарной формулы влево, увеличение СОЭ. Проводится бактериальный посев выделяемых из уха патологических масс, определение чувствительности высеянной флоры к антибиотикам.
- Лучевые методы исследования. Обычно используется КТ височных костей, позволяющее визуализировать поражение слизистых оболочек среднего уха, формирование рубцов возле слуховых косточек, расплавление длинной ножки или тела наковальни, суперструктур стремени. При развитии осложнений происходит деформация и деструкция стенок крыши барабанной полости или пещеры, канала лицевого нерва и формирование фистул лабиринта. Реже применяется МРТ височных костей для детальной диагностики холестеатомного процесса и его дифференциации с другими патологическими изменениями.
Лечение мезотимпанита
Целью терапии является достижение стойкой ремиссии путем санации среднего уха, предотвращение внутричерепных и внечерепных осложнений. Основной метод лечения при мезотимпаните – хирургический. Операции обязательно дополняются назначением медикаментозных средств. Терапевтическая программа включает следующие мероприятия:
- Оперативное вмешательство. Хирургическая тактика зависит от конкретной клинической ситуации. В большинстве случаев выполняется тимпанопластика по Вульштейну, при необходимости – с протезированием слуховых косточек. При высоком риске развития осложнений проводится санирующая операция открытого типа или аттикоантромастоидотомия с дренированием пещеры.
- Антибиотикотерапия. Применяются как системные, так и топические антибактериальные препараты. Фармакологические средства подбираются с учетом чувствительности патогенной микрофлоры. Основные медикаменты – цефалоспорины II-III поколения, фторхинолоны II поколения, полусинтетические пенициллины. С учетом одновременного наличия нескольких возбудителей используются комбинации из 2-3 антибактериальных средств.
- Симптоматическое лечение. Включает использование топических кортикостероидов, промывание уха антисептическими препаратами, назначение иммуномодуляторов и витаминных средств. При дисфункции слуховой трубы осуществляется ее продувание по Политцеру. При необходимости выполняется септопластика, аденоидэктомия и другие операции, направленные на восстановление дренажа среднего уха.
Прогноз и профилактика
Прогноз при мезотимпаните относительно благоприятный. При своевременно начатой терапии удается восстановить слух до изначального уровня, избежать развития септических осложнений и нейросенсорной тугоухости. При внутричерепном распространении гнойных масс исход зависит от результатов лечения осложнений. Профилактика мезотимпанита подразумевает полноценное рациональное лечение острой формы гнойного среднего отита, укрепление общих защитных сил организма, своевременную нормализацию работы евстахиевой трубы, удаление аденоидных вегетаций, коррекцию других предрасполагающих факторов.
Источник
Áîëü â ïðàâîì óõå, øóì è ãíîåòå÷åíèå, ñíèæåíèå ñëóõà, îáùåå íåäîìîãàíèå, ïåðèîäè÷åñêîå ïîâûøåíèå òåìïåðàòóðû äî ñóáôèáðèëüíûõ öèôð. Õðîíè÷åñêèé ãíîéíûé ñðåäíèé ïðàâîñòîðîííèé îòèò, ñòàäèÿ îáîñòðåíèÿ. Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò. Íàçíà÷åíèå ëå÷åíèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
10
Îñîáûå îòìåòêè:
Íåïåðåíîñèìîñòü ëåêàðñòâåííûõ âåùåñòâ íå âûÿâëåíà.
Æàëîáû íà äåíü êóïàöèè.
Æàëóåòñÿ íà áîëü â ïðàâîì óõå, øóì è ãíîåòå÷åíèå èç ïðàâîãî óõà, ñíèæåíèå ñëóõà íà ïðàâîå óõî, îáùåå íåäîìîãàíèå, ïåðèîäè÷åñêîå ïîâûøåíèå òåìïåðàòóðû äî ñóáôèáðèëüíûõ öèôð.
ÀÍÀÌÍÅÇ ÇÀÁÎËÅÂÀÍÈß
Anamnesis morbi.
Áîëüíîé ñ÷èòàåò ñåáÿ áîëüíûì ñ äåòñòâà (ñ 3-õ ëåò), êîãäà ïåðåîõëàäèëñÿ. Âïîñëåäñòâèè ê áîëåâîìó ôàêòîðó ïðèñîåäèíèëîñü ãíîåòå÷åíèå èç íàðóæíîãî ñëóõîâîãî îòâåðñòèÿ ïðàâîãî óõà.
 ïîñëåäîâàâøèå ãîäû áîëü ïåðèîäè÷åñêè âîçîáíîâëÿëàñü, ÷àùå â õîëîäíîå âðåìÿ ãîäà êàê ñëåäñòâèå ïðîñòóäíûõ çàáîëåâàíèé, íî óñëóãàìè ðàáîòíèêîâ ìåäèöèíû ïàöèåíò âñ¸ – ðàâíî ñèñòåìàòè÷åñêè ïðåíåáðåãàë.
 Íîÿáûðüñêå 6 ôåâðàëÿ, â ñâÿçè ñ ïîÿâëåíèåì ñèëüíûõ áîëåé, ãíîåòå÷åíèåì è ñíèæåíèåì ñëóõà â ïðàâîì óõå, îáðàòèëñÿ áîëüíèöó ê îòîðèíîëàðèíãîëîãó ïî ìåñòó æèòåëüñòâà. Ãäå áûë ïîñòàâëåí Ds: Îáîñòðåíèå õðîíè÷åñêîãî ãíîéíîãî ýïèòèìïàíèòà ñ ãðàíóëÿöèÿìè. Ëå÷èëñÿ â áîëüíèöå îäèí ìåñÿö (÷åì íå ïîìíèò), óëó÷øåíèå íå íàñòóïèëî. Ïîñëå ýòîãî íàïðàâèëè åãî â Òþìåíñêèé ÎÊÁ ¹1. Ãäå ïîñëå îáñëåäîâàíèÿ è ñäà÷è àíàëèçîâ, áûë ïîñòàâëåí Ds: îáîñòðåíèå õðîíè÷åñêîãî ýïèòèìïàíèòà ñ ïîëèïàìè.06.03. 2006 ãîäà áûëà ïðîâåäåíà îïåðàöèÿ – óäàëåíèå ïîëèïà.  äàííûé ìîìåíò ïðîäîëæàåòñÿ ëå÷åíèå.
ÀÍÀÌÍÅÇ ÆÈÇÍÈ
Anamnesis vitae
Ðîäèëñÿ â 1954ã. â ã. Áîðäîâñê. Óñëîâèÿ äåòñòâà è áûòà îöåíèâàåò êàê óäîâëåòâîðèòåëüíûå. Îáðàçîâàíèå: ñðåäíåå – çàêîí÷èë òåõíèêóì, ñëåñàðü ìåõàíî – ñáîðî÷íûõ ìàøèí. Äâà ãîäà ñëóæèë â àðìèè, â ðàêåòíûõ âîéñêàõ ñòðàòåãè÷åñêîãî çíà÷åíèÿ.  ñåìüå ðîäèëñÿ âòîðûì ðåáåíêîì. Ñåìåéíîå ïîëîæåíèå – æåíàò, äâîå äåòåé- äåòè íè÷åì íå áîëåþò ñî ñëîâ áîëüíîãî. Ðàáîòàåò âîäèòåëåì, â êîìïàíèè ÑÒÑ, óñëîâèÿ ðàáîòû íîðìàëüíûå (ñî ñëîâ áîëüíîãî). Òóáåðêóëåç, âèðóñíûé ãåïàòèò, âåíåðè÷åñêèå çàáîëåâàíèÿ îòðèöàåò. Íàñëåäñòâåííûõ çàáîëåâàíèé íåò. Âðåäíûå ïðèâû÷êè: êóðèò 35 ëåò,1 ïà÷êó â äåíü, â äàííûé ìîìåíò 10 ëåò êàê áðîñèë. Íå çëîóïîòðåáëÿåò êðåïêèì ÷àåì è êîôå. Íàðêîòè÷åñêèõ âåùåñòâ íå óïîòðåáëÿåò.
Íàñëåäñòâåííîñòü: íå îòÿãîùåíà, àëëåðãîëîãè÷åñêèé àíàìíåç íå îòÿãîù¸í.
Ìàòåðèàëüíî – áûòîâûå óñëîâèÿ
Çàðàáîòîê ñðåäíèé. Æèâ¸ò â áëàãîóñòðîåííîé êâàðòèðå. Êîìíàòû ïðîâåòðèâàåìûå, ñóõèå, ñâåòëûå. Ïèòàåòñÿ ðåãóëÿðíî, ïîëíîöåííî; çàâòðàêàåò è óæèíàåò äîìà, îáåäàåò íà ðàáîòå.
ÍÀÑÒÎßÙÅÅ ÑÎÑÒÎßÍÈÅ ÁÎËÜÍÎÃÎ
Status praesens.
Ñîñòîÿíèå áîëüíîãî óäîâëåòâîðèòåëüíîå, ñîçíàíèå ÿñíîå. Ñàìî÷óâñòâèå õîðîøåå, ýìîöèîíàëüíûé òîíóñ â íîðìå. .
Íåðâíàÿ ñèñòåìà. Íàñòðîåíèå ñïîêîéíîå, àïïåòèò íå íàðóøåí; àäåêâàòíî ðåàãèðóåò íà ðàññïðîñû è îñìîòð.
Ñîñòîÿíèå êîæè è âèäèìûõ ñëèçèñòûõ îáîëî÷åê. Êîæíûå ïîêðîâû ÷èñòûå, ôèçèîëîãè÷åñêîé îêðàñêè. Âîëîñÿíîé ïîêðîâ ñîîòâåòñòâóåò âîçðàñòó è ïîëîâîìó ðàçâèòèþ. Íîãòè áåç èçìåíåíèé. ßçûê âëàæíûé, ðîçîâûé. Ñîñóäèñòûõ çâ¸çäî÷åê íå íàáëþäàåòñÿ. Öâåò è âëàæíîñòü ñëèçèñòûõ îáîëî÷åê ãëàç, ãóá è ïîëîñòè ðòà áåç èçìåíåíèé. Âûñûïàíèé íà ñëèçèñòûõ îáîëî÷êàõ íå âûÿâëåíî.
Ïîäêîæíî-æèðîâîé ñëîé ðàâíîìåðíî ðàñïðåäåëåí. Òóãîð òêàíåé íå ñíèæåí. Îòåêîâ íåò.
Ñîñòîÿíèå ìûøå÷íîé ñèñòåìû.
Ìûøå÷íûé òîíóñ â íîðìå, ïàññèâíûå è àêòèâíûå äâèæåíèÿ âûïîëíÿþòñÿ â ïîëíîì îáúåìå, ñèëà ìûøö õîðîøàÿ. Àòðîôèè è ãèïåðòðîôèè ìóñêóëàòóðû âèçóàëüíî íå âûÿâëåíî. Óïëîòíåíèé è ó÷àñòêîâ áîëåçíåííîñòè íåò.
Ñîñòîÿíèå êîñòíîé ñèñòåìû. Ãîëîâà ïðàâèëüíîé ôîðìû. Ãðóäíàÿ êëåòêà öèëèíäðè÷åñêîé ôîðìû. Ïëîñêîñòîïèÿ íåò. Êîñòè: ôîðìà ïðàâèëüíàÿ, äåôîðìàöèè, áîëåçíåííîñòü ïðè îùóïûâàíèè è ïîêîëà÷èâàíèè – îòñóòñòâóåò Ñóñòàâû òåìïåðàòóðà êîæè íàä ñóñòàâàìè îäèíàêîâà, ïðèïóõëîñòü, áîëåçíåííîñòü ïðè îùóïûâàíèè, ãèïåðåìèÿ îòñóòñòâóåò. Ïðàâèëüíîé ôîðìû, ïîäâèæíîñòü àäåêâàòíà ôèçèîëîãè÷åñêîé ôóíêöèè. Âíåøíå êîíôèãóðàöèÿ ñóñòàâîâ íå èçìåíåíà. Øóìîâ ïðè äâèæåíèè íåò.
Ëèìôàòè÷åñêèå óçëû. Ïàëüïèðóåòñÿ ïðàâûé ïîäíèæíå÷åëþñòíîé óçåë – îâàëüíîé ôîðìû, ìÿãêèé, ýëàñòè÷íûé, áåçáîëåçíåííûé, íå ñïàÿíû ñ îêðóæàþùèìè òêàíÿìè è êîæåé, äèàìåòðîì 1ñì. Îñòàëüíûå ëèìôàòè÷åñêèå óçëû íå óâåëè÷åíû, áåçáîëåçíåííû.
ÑÅÐÄÅ×ÍÎ-ÑÎÑÓÄÈÑÒÀß ÑÈÑÒÅÌÀ
Ïðè îñìîòðå âåðõóøå÷íûé òîë÷îê íå âûÿâëÿåòñÿ. Ñåðäå÷íûé òîë÷îê, âûïÿ÷èâàíèå â ïðåêàðäèàëüíîé îáëàñòè, ðåòðîñòåðíàëüíàÿ è ýïèãàñòðàëüíàÿ ïóëüñàöèè âèçóàëüíî íå îáíàðóæèâàþòñÿ. Íàáóõàíèå ÿð¸ìíûõ âåí, ðàñøèðåíèå ïîäêîæíûõ âåí òóëîâèùà è êîíå÷íîñòåé, à òàêæå âèäèìàÿ ïóëüñàöèÿ ñîííûõ è ïåðèôåðè÷åñêèõ àðòåðèé îòñóòñòâóþò. Ïðè ïàëüïàöèè âåðõóøå÷íîãî òîë÷êà: íåâûñîêèé, óìåðåííîé ñèëû, øèðèíîé 2 ñì. (ëîêàëèçîâàííûé), ðàñïîëîæåí â 5-îì ìåæðåáåðüå íà 1,5 ñì. ê íóòðè îò ëåâîé ñðåäèííî-êëþ÷è÷íîé ëèíèè. Ñîâïàäàåò âî âðåìåíè ñ ïóëüñîì íà ëó÷åâûõ àðòåðèÿõ. Ïðè ïàëüïàöèè ëó÷åâûõ àðòåðèé ïóëüñ óäîâëåòâîðèòåëüíîãî íàïîëíåíèÿ, îäèíàêîâûé (ñèíõðîííûé) íà îáåèõ ðóêàõ, ðàâíîìåðíûé, ðèòìè÷íûé, ñ ÷àñòîòîé 78 â ìèíóòó, íîðìàëüíîãî íàïðÿæåíèÿ, ñîñóäèñòàÿ ñòåíêà âíå ïóëüñîâîé âîëíû íå ïðîùóïûâàåòñÿ. Ïðè ïåðêóññèè ïðàâàÿ ãðàíèöà îòíîñèòåëüíîé ñåðäå÷íîé òóïîñòè íà óðîâíå 4-ãî ìåæðåáåðüÿ ïðîõîäèò ïî ïðàâîìó êðàþ ãðóäèíû, âåðõíÿÿ ãðàíèöà îòíîñèòåëüíîé ñåðäå÷íîé òóïîñòè îïðåäåëÿåòñÿ ïî ëåâîé îêîëîãðóäèííîé ëèíèè, íàõîäèòñÿ íà III ðåáðå, àáñîëþòíîé ñåðäå÷íîé òóïîñòè – íà IV. Ëåâàÿ ãðàíèöà ñåðäöà íà óðîâíå V ìåæðåáåðüÿ ðàñïîëîæåíà íà 2 ñì. êíóòðè îò ëåâîé ãðóäèíî-êëþ÷è÷íîé ëèíèè. Øèðèíà ñîñóäèñòîãî ïó÷êà íà óðîâíå II ìåæðåáåðüÿ íàõîäèòñÿ â ïðåäåëàõ íîðìû (4 ñì). Ïðè àóñêóëüòàöèè òîíû ñåðäöà ÿñíûå, øóìû îòñóòñòâóþò âî âñåõ òî÷êàõ àóñêóëüòàöèè. Ñîîòíîøåíèå ãðîìêîñòè òîíîâ íå èçìåíåíî. Íà ïåðèôåðè÷åñêèõ àðòåðèÿõ øóìû íå âûñëóøèâàþòñÿ. Àðòåðèàëüíîå äàâëåíèå 120/80 ìì. ðò. ñò. Ðàçíèöà åãî íà ïðàâîé è ëåâîé ïëå÷åâûõ àðòåðèÿõ íå ïðåâûøàåò 10 ìì. ðò. ñò.
ÑÈÑÒÅÌÀ ÏÈÙÅÂÀÐÅÍÈß
Ïðè îñìîòðå ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà ôèçèîëîãè÷åñêîé îêðàñêè, ïèãìåíòàöèé è ÿçâ íåò, âëàæíàÿ. Öâåò ä¸ñåí ðîçîâûé. Íàë¸òû, êðîâîòî÷èâîñòü è èçúÿçâëåíèÿ íå íàáëþäàþòñÿ. ßçûê íà öâåò áëåäíî-ðîçîâûé. Ãóáû íå èçìåíåíû. Àêò ãëîòàíèÿ íå íàðóøåí. Ïðè îñìîòðå æèâîò ïðàâèëüíîé ôîðìû, ñèììåòðè÷íûé, ðàâíîìåðíî ó÷àñòâóåò â àêòå äûõàíèÿ. Âèäèìàÿ ïåðåñòàëüòèêà, ãðûæåâûå âûïÿ÷èâàíèÿ è ðàñøèðåíèå ïîäêîæíûõ âåí æèâîòà íå îïðåäåëÿåòñÿ. Ïðè ïîâåðõíîñòíîé ïàëüïàöèè æèâîò ìÿãêèé, áåçáîëåçíåííûé, áðþøíîé ïðåññ õîðîøî ðàçâèò. Îòñóòñòâóåò ðàñõîæäåíèå ïðÿìûõ ìûøö, ïóïî÷íîå êîëüöî íå ðàñøèðåíî, ñèìïòîì Ìåíäåëÿ îòðèöàòåëüíûé. Ïðè ãëóáîêîé ñêîëüçÿùåé ïàëüïàöèè ïî ìåòîäó Îáðàçöîâà-Ñòðàæåñêî â ëåâîé ïîäâçäîøíîé îáëàñòè ïàëüïèðóåòñÿ ñèãìîâèäíàÿ êèøêà (ãëàäêèé, óìåðåííûé, ïëîòíûé òÿæ äèàìåòðîì 2 ñì), âÿëî è ðåäêî ïåðèñòàëüòèðóåò, áåçáîëåçíåííà, ëåãêî ñìåùàåòñÿ.  ïðàâîé ïîäâçäîøíîé îáëàñòè ïàëüïèðóåòñÿ ñëåïàÿ êèøêà (ãëàäêèé, ìÿãêîýëàñòè÷íûé, ðàñøèðåííûé êíèçó öèëèíäð.), áåçáîëåçíåííà, óìåðåííî ïîäâèæíà. Âîñõîäÿùèé è íèñõîäÿùèé îòäåëû òîëñòîé êèøêè, ïàëüïèðóþòñÿ ñîîòâåòñòâåííî â ïðàâîì è ëåâîì ôëàíêàõ æèâîòà, â âèäå ïîäâèæíûõ, óìåðåííî ïëîòíûõ, áåçáîëåçíåííûõ öèëèíäðîâ, äèàìåòðîì 2 ñì. Ïîïåðå÷íàÿ îáîäî÷íàÿ êèøêà, îïðåäåëÿåòñÿ â ïóïî÷íîé îáëàñòè â âèäå ïîïåðå÷íî ëåæàùåãî, äóãîîáðàçíî èçîãíóòîãî êíèçó, óìåðåííî ïëîòíîãî öèëèíäðà äèàìåòðîì îêîëî 2,5 ñì., áåçáîëåçíåííà, ëåãêî ñìåùàåòñÿ ââåðõ è âíèç. Íà 2-4 ñì. âûøå ïóïêà ïàëüïèðóåòñÿ áîëüøàÿ êðèâèçíà æåëóäêà â âèäå ãëàäêîãî, ìÿãêîãî, ìàëîïîäâèæíîãî, áåçáîëåçíåííîãî âàëèêà. Òîíêàÿ êèøêà è ïîäæåëóäî÷íàÿ æåëåçà íå ïàëüïèðóþòñÿ. Ïàëüïàöèÿ â çîíå Øîôôàðà áåçáîëåçíåííà. Ïåðêóòîðîíûå ãðàíèöû ïå÷åíè ïî ïðàâîé ñðåäèííî-êëþ÷è÷íîé ëèíèè: âåðõíÿÿ – íà VI ðåáðå, íèæíÿÿ – ïî êðàþ ïðàâîé ð¸áåðíîé äóãè. Ðàçìåðû ïå÷åíè ïî Êóðëîâó: ïî ïðàâîé ñðåäèííî-êëþ÷è÷íîé ëèíèè – 10 ñì., ïî ïåðåäíåé ñðåäèííî-êëþ÷è÷íîé ëèíèè – 8 ñì., ïî êðàþ ëåâîé ð¸áåðíîé äóãè – 7 ñì. Ñåëåç¸íêà â ïîëîæåíèè ë¸æà è ñèäÿ íå ïàëüïèðóåòñÿ. Ïåðêóòîðíûå ãðàíèöû ñåëåç¸íêè ïî ëåâîé ñðåäíåé ïîäìûøå÷íîé ëèíèè: âåðõíÿÿ – íà IX ðåáðå, íèæíÿÿ – íà XI ðåáðå (øèðèíà ïðèòóïëåíèÿ 5 ñì). Êðàÿ ñåëåç¸íêè íà óðîâíå X ðåáðà: çàäíèé – ïî ëîïàòî÷íîé ëèíèè, ïåðåäíèé – ïî ïåðåäíåé ïîäìûøå÷íîé ëèíèè (äëèíà ïðèòóïëåíèÿ 7 ñì).
ÑÈÑÒÅÌÀ ÌÎ×ÅÂÛÄÅËÅÍÈß
Ïðè îñìîòðå ïîÿñíè÷íàÿ îáëàñòü íå èçìåíåíà. Ïðè ïàëüïàöèè ïî÷êè â ïîëîæåíèÿõ ñèäÿ è ë¸æà íå ïàëüïèðóþòñÿ. Ïîêîëà÷èâàíèå ïî ïîÿñíèöå â îáëàñòè XII ðåáðà áåçáîëåçíåííî ñ îáåèõ ñòîðîí, ñèìïòîì Ïàñòåðíàöêîãî – îòðèöàòåëüíûé. Ïðè àóñêóëüòàöèè øóìû íàä ïî÷å÷íûìè àðòåðèÿìè îòñóòñòâóþò. Ìî÷åâîé ïóçûðü ïàëüïàòîðíî è ïåðêóòîðíî íå îïðåäåëÿåòñÿ. Àêò ìî÷åèñïóñêàíèÿ áåçáîëåçíåííûé,3 – 4 ðàç â ñóòêè. Ìî÷à æ¸ëòàÿ, áåç ïðèìåñåé. Ïðåîáëàäàåò äíåâíîé äèóðåç.
ÝÍÄÎÊÐÈÍÍÀß ÑÈÑÒÅÌÀ
Íàðóøåíèÿ ðîñòà, òåëîñëîæåíèÿ, ïîõóäàíèå, æàæäó, ÷óâñòâî ãîëîäà, ïîñòîÿííîå îùóùåíèå æàðà, ïîòëèâîñòü, îçíîáû, ñóäîðîãè, ìûøå÷íóþ ñëàáîñòü, ïîâûøåííóþ òåìïåðàòóðû òåëà, óâåëè÷åííóþ ìàññû òåëà – îòðèöàåò.
Ïàëüïàöèÿ ùèòîâèäíîé æåëåçû: íå óâåëè÷åíà, áåçáîëåçíåííà, ïëîòíîé êîíñèñòåíöèè è íå ïîäâèæíà. Ñîñóäèñòûå øóìû íàä æåëåçîé íå îòìå÷åíû.
ÍÅÐÂÍÀß ÑÈÑÒÅÌÀ È ÎÐÃÀÍÎÂ ×ÓÂÑÒÂ
Îáùèòåëüíûé, óðàâíîâåøåííûé, ñ ÿñíûì ñîçíàíèåì, îðèåíòèðóåòñÿ â ìåñòíîñòè è âðåìåíè, áûñòðî îòâå÷àåò íà çàäàííûå âîïðîñû. Ðå÷ü ÿñíàÿ, ãðîìêàÿ.
Ãîëîâíûõ áîëåé, ãîëîâîêðóæåíèÿ îòñóòñòâóþò ñî ñëîâ áîëüíîãî. Ñîñòîÿíèå ïñèõèêè: ðàáîòîñïîñîáíîñòü, ïàìÿòü, âíèìàíèå, ñîí, åãî ãëóáèíà íîðìàëüíûå ñî ñëîâ áîëüíîãî.
Status localis:
À). Ðèíîñêîïèÿ: ïðè íàðóæíîì îñìîòðå íîñà èçìåíåíèé íå îòìå÷àåòñÿ. Ïðè ïåðåäíåé ðèíîñêîïèè – ñëèçèñòàÿ îáîëî÷êà ðîçîâîãî öâåòà, íîñîâûå õîäû ñâîáîäíû, áåç îòäåëÿåìîãî, íîñîâàÿ ïåðåãîðîäêà íå èñêðèâëåíà, áåç âèäèìûõ èçìåíåíèé. Äûõàíèå ñ îáåèõ ñòîðîí íå çàòðóäíåíî.
Á). Îðîôàðèíãîñêîïèÿ. ĸñíû ðîçîâîãî öâåòà, íå êðîâîòî÷àò. Ñëèçèñòàÿ îáîëî÷êà ïîëîñòè ðòà ðîçîâîãî öâåòà, áåç âûñûïàíèé. Ñëèçèñòàÿ ãëîòêè ðîçîâîãî öâåòà.  çåâå àñèììåòðèÿ îòñóòñòâóåò ñ îáåèõ ñòîðîí. Ïðè çàäíåé ðèíîñêîïèè èçìåíåíèé íå íàáëþäàåòñÿ.
Â). Ëàðèíãîñêîïèÿ – ãîëîñ íîðìàëüíîãî òåìáðà, íàäãîðòàííèê íå èçìåí¸í, ïîäâèæíîñòü ãîëîñîâûõ ñâÿçîê íå íàðóøåíà, öâåò áåëûé, ñìûêàþòñÿ ïðè ôèêñàöèè; ãîëîñîâàÿ ùåëü øèðîêàÿ.
Ã). Îòîñêîïèÿ. Êîæà ëåâîãî ñëóõîâîãî ïðîõîäà ôèçèîëîãè÷åñêîé îêðàñêè, áåç ïàòîëîãè÷åñêèõ âûäåëåíèé. Ôîðìà è öâåò áàðàáàííîé ïåðåïîíêè áåç èçìåíåíèé, îïîçíàâàòåëüíûå çíàêè ðàçëè÷èìû, ïåðôîðàöèè îòñóòñòâóþò.
Ïðè îñìîòðå ïðàâîãî óõà – êîæíûå ïîêðîâû íàðóæíîãî ñëóõîâîãî ïðîõîäà ãèïåðåìèðîâàíà. Äàëüíåéøåå èññëåäîâàíèå íåâîçìîæíî, òàê êàê ó áîëüíîãî â ïðàâîì óõå ñòîèò òóðóíäà, ñóõàÿ. Ñîñöåâèäíûé îòðîñòîê ïðè ïàëüïàöèè ñ îáåèõ ñòîðîí áåçáîëåçíåííûé.
ÑËÓÕÎÂÎÉ ÏÀÑÏÎÐÒ
Ïðàâîå óõî | Ëåâîå óõî | |
– | ÑØ | – |
3 ì | ØÐ | 6 ì |
1 ì | ÃÐ | 6 ì |
 | ||
+ | Ð | + |
N | Ø | N |
ÏÐÅÄÂÀÐÈÒÅËÜÍÛÉ ÄÈÀÃÍÎÇ
Õðîíè÷åñêèé ãíîéíûé ñðåäíèé ïðàâîñòîðîííèé îòèò, ñòàäèÿ îáîñòðåíèÿ.
Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò.
Êëèíè÷åñêèå àíàëèçû.
1) Êàë íà ÿéöà ãëèñòîâ: ÿèö íå îáíàðóæåíî
2) RW: îòðèöàòåëüíàÿ
3) ÎÀÊ
ÑÎÝ =19 ìì/÷, Ö.Ï. =1; L= 5.6õ10 12 /ë.
4) ÎÀÌ
Öâåò: æåëòûé
Ïðîçðà÷íîñòü: ïðîçðà÷íà
Áèëèðóáèí: íåò
Ñàõàð: íåò
Êåò. òåëà: íåò
Áåëîê: íåò
Êëåòêè êðîâè è ýïèòåëèÿ: íåò
ðÍ – êèñëàÿ
L – 1-2-1 â ïîëå çðåíèÿ.
Ýð. – 1-0-1 â ïîëå çðåíèÿ
Ýïèò. -åäèíè÷íûå â ïîëå çðåíèÿ.
Äèôôåðåíöèàëüíûé äèàãíîç.
1) Îñòðûé ãíîéíûé ñðåäíèé îòèò îòëè÷åí ñòîéêîé ïåðôîðàöèåé áàðàáàííîé ïåðåïîíêè. Ïðè õðîíè÷åñêîì ãíîéíîì ñðåäíåì îòèòå ãíîåòå÷åíèå áîëåå îáèëüíîå è äëèòåëüíîå; òå÷åíèå çàáîëåâàíèÿ áîëåå âÿëîå, ÷àùå ïîÿâëÿþòñÿ îòîãåííûå îñëîæíåíèÿ.
2) Ýïèòèìïàíèò äèôôåðåíöèðóþò îò ìåçîòèìïàíèòà ïðè êîòîðîì èñõîä áîëåå îáðàçîâàíèé áëàãîïðèÿòåí: îòäåëÿåìîå ñëèçèñòîå èëè ñëèçèñòî-ãíîéíîå, ñâåòëîå, áåç çàïàõà; ñëóõ ñíèæåí ïî òèïó ïîðàæåíèÿ çâóêîïðîâîäÿùåãî àïïàðàòà (áàñîâàÿ òóãîóõîñòü).
Ïðè ýïèòèìïàíèòå òå÷åíèå áîëåå òÿæ¸ëîå: ïðîöåññ ëîêàëèçóåòñÿ â âåðõíåì ýòàæå áàðàáàííîé ïîëîñòè; ïîðàæàåòñÿ íå òîëüêî ñëèçèñòàÿ áàðàáàííîé ïîëîñòè, íî è êîñòíûå ñòåíêè, ñëóõîâûå êîñòî÷êè (÷àùå – íàêîâàëüíÿ è ìîëîòî÷åê); ïîÿâëÿåòñÿ ñòîéêîå ïîíèæåíèå ñëóõà, øóì â óõå, ãíîåòå÷åíèå, ãîëîâíàÿ áîëü, ãîëîâîêðóæåíèå; òóãîóõîñòü íîñèò ñìåøàííûé õàðàêòåð (íàðÿäó ñ ïîðàæåíèåì çâóêîïðîâîäÿùåãî àïïàðàòà èìååò ìåñòî íàðóøåíèå ôóíêöèè ðåöåïòîðíîé óëèòêè); ïðè îòîñêîïèè â áàðàáàííîé ïîëîñòè ïîìèìî ãíîÿ, ãðàíóëÿöèè è ïîëèïû îáíàðóæèâàþòñÿ õîëåñòåàòîìíûå ìàññû.
Îêîí÷àòåëüíûé äèàãíîç.
Õðîíè÷åñêèé ãíîéíûé ñðåäíèé ïðàâîñòîðîííèé îòèò, ñòàäèÿ îáîñòðåíèÿ.
Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò.
Ðåêîìåíäàöèè.
1). Äèåòà – ñòîë ¹ 15;
2). Ìàññàæ, ôèçèîòåðàïèÿ, ôèòîòåðàïèÿ, âèòàìèíîòåðàïèÿ.
3).  ïåðèîä ðåìèññèè ïðîâîäèòü ïðîòèâîðåöèäèâíîå ëå÷åíèå îñåíüþ è â çèìíå-âåñåííåå âðåìÿ: ÓÔÎ, ÓÂ×.
Îáñëåäîâàíèå
1). ÎÀÊ, ÎÀÌ.
2). Êàë íà ÿéöà ãëèñòîâ.
Ëå÷åíèå
1). Ïàðàöèòàìîë 0.5 x 3ð. ä.
2). Ñàíîðèí 0.1 x 2ð. ä.
3). Íèòðàò ñåðåáðà – 30%
5). ÓÔÎ, ÓÂ× ¹5 íà ïðàâîå óõî, ÷åðåäîâàòü.
6). Êàëüöèè õëîðèä 10% -10.0 â/â ¹5
7). Àìîêñèöèëëèí 0.25 – 0.5 ã.3 ð. ä.
8). Âèòàìèíû – À, Ñ, ÐÐ, Â3, Â5, Â6.
Ïðîãíîç.
Ñòîéêîå ñíèæåíèå ñëóõà íà ïðàâîå óõî. Ðåêîìåíäóåòñÿ èñêëþ÷èòü âîçäåéñòâèå íåáëàãîïðèÿòíûõ ôàêòîðîâ, òàêèõ êàê âîçäåéñòâèå íèçêèõ òåìïåðàòóð, øóìà, âèáðàöèè; èçáåãàòü ïîïàäàíèÿ â óõî âîäû.
Ýïèêðèç
Áîëååò ñ 3-õ ëåò. Çà âñ¸ ýòî âðåìÿ ê âðà÷ó îáðàòèëñÿ âî – âòîðîé ðàç. Ïîñòóïèë ñ æàëîáàìè íà áîëè â ïðàâîì óõå, ãíîåòå÷åíèå èç ïðàâîãî óõà è ñíèæåíèåì ñëóõà. Íà ôîíå ïðîâîäèìîãî ëå÷åíèÿ
Ëå÷åíèå
1). Ïàðàöèòàìîë 0.5 x 3ð. ä.
2). Ñàíîðèí 0.1 x 2ð. ä.
3). Íèòðàò ñåðåáðà – 30%
5). ÓÔÎ, ÓÂ× ¹5 íà ïðàâîå óõî, ÷åðåäîâàòü.
6). Êàëüöèè õëîðèä 10% -10.0 â/â ¹5
7). Àìîêñèöèëëèí 0.25 – 0.5 ã.3 ð. ä.
8). Âèòàìèíû – À, Ñ, ÐÐ, Â3, Â5, Â6.
íàáëþäàåòñÿ ïîëîæèòåëüíàÿ äèíàìèêà òå÷åíèÿ çàáîëåâàíèÿ: ñòîéêîå óìåíüøåíèå âîñïàëèòåëüíûõ ÿâëåíèé â ïðàâîì óõå, ïðåêðàùåíèå ãíîåòå÷åíèÿ.
Ïàñïîðòíàÿ ÷àñòü.
1. Äàòà ïîñòóïëåíèÿ: 05.03. 2006 ãîäà
2. Îòäåëåíèå: ËÎÐ ïàòîëîãèè.
3. Ô. È.Î.: Ãëàäûøåâ Ñåðãåé Èâàíîâè÷.
4. Äàòà ðîæäåíèÿ 27.06.54ã.58 ëåò
5. Äîìàøíèé àäðåñ: óë. Ëåíèíà 88/â, êâ.48.
Ìåñòî ðàáîòû ÎÀÎ ÑÒÑ, äîëæíîñòü: âîäèòåëü.
7. Êåì íàïðàâëåí: ÃÊÁ ¹ 1.
Ds íàïðàâèâøåãî ó÷ðåæäåíèÿ: îñòðûé ãíîéíûé ñðåäíèé îòèò ñïðàâà, ñ ãðàíóëÿöèÿìè, ñòàäèÿ îáîñòðåíèÿ.
Ds ïðè ïîñòóïëåíèè: õðîíè÷åñêèé ãíîéíûé ñðåäíèé îòèò, ñ ïîëèïàìè, ñòàäèÿ îáîñòðåíèÿ. Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò.
Ds êëèíè÷åñêèé: õðîíè÷åñêèé ãíîéíûé ñðåäíèé îòèò ñïðàâà, ñòàäèÿ îáîñòðåíèÿ. Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò.
Òþìåíñêàÿ Ãîñóäàðñòâåííàÿ Ìåäèöèíñêàÿ Àêàäåìèÿ
Ëå÷åáíûé ôàêóëüòåò
Êàôåäðà ËÎÐ áîëåçíåé.
Çàâ. Êàôåäðîé
Ïðîô.Ä. ì. í. Èçâèí À.È.
Èñòîðèÿ áîëåçíè
Áîëüíîé: Ãëàäûøåâ Ñåðãåé Èâàíîâè÷.
Ds.: Õðîíè÷åñêèé ãíîéíûé ñðåäíèé ïðàâîñòîðîííèé îòèò, ñòàäèÿ îáîñòðåíèÿ.
Êëèíè÷åñêàÿ ôîðìà: ýïèòèìïàíèò.
Âûïîëíèë:
Ñòóäåíò 422 ãðóïïû
Êîëåñíèêîâ À.Â.
Äàòà êóðàöèè: 09.03. 2006 ãîä
Источник
