Хроническая пневмония код по мкб
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Дополнительные факты
- Симптомы
- Причины
- Классификация
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Название: Хроническая пневмония.
Хроническая пневмония
Описание
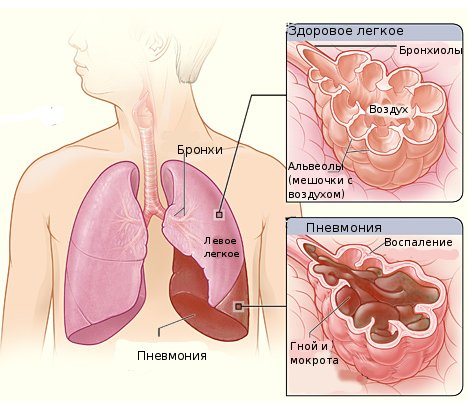
Хроническая пневмония. Локальное неспецифическое воспаление легочной ткани, морфологическими признаками которого служат карнификация, пневмосклероз и деформирующий бронхит. Является исходом не полностью разрешившейся острой пневмонии. Клинически проявляется периодическими рецидивами воспалительного процесса (подъемом температуры, потливостью, слабостью, кашлем со слизисто-гнойной мокротой). Хроническая пневмония диагностируется с учетом рентгенологических и лабораторных признаков, результатов бронхоскопии и спирографии. В периоды обострения назначается противомикробная терапия, бронходилататоры, мукорегуляторы; проводится бронхоскопическая санация, массаж, ФТЛ. При частых обострениях показана резекция легкого.
Дополнительные факты
Хроническая пневмония – стойкие структурные изменения в легком, характеризующиеся локальным пневмосклерозом и деформацией бронхов, сопровождающиеся периодическими рецидивами воспаления. По данным ВНИИ пульмонологии, переход острой пневмонии в хроническую форму наблюдается у 3-4% взрослых и у 0,6-1% пациентов детского возраста. В структуре ХНЗЛ на долю хронической пневмонии приходится 10-12% случаев. За последние десятилетия благодаря усовершенствованию протоколов терапии о. Пневмонии, введению в клиническую практику новых эффективных антибиотиков число случаев хронической пневмонии существенно сократилось.
Понятие «хроническая пневмония» возникло в 1810 г. Для обозначения различных нетуберкулезных хронических процессов в легких. С тех пор концепция хронической пневмонии неоднократно обсуждалась и пересматривалась терапевтами и пульмонологами всего мира. На сегодняшний день хроническая пневмония, как нозологическая единица, не нашла отражения в МКБ-10 и не признается большинством зарубежных клиницистов. Тем не менее, в отечественной пульмонологии сложилось четкое представление о хронической пневмонии, как об особой форме ХНЗЛ, и этот термин широко используется в медицинской литературе и практике.
 Хроническая пневмония
Хроническая пневмония
Симптомы
Ассоциированные симптомы: Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Влажный кашель. Высокая температура тела. Вязкая мокрота. Желтая мокрота. Кашель. Кровохарканье. Лейкоцитоз. Ломота в теле. Мокрота. Ночная потливость у мужчин. Одышка. Потливость. Увеличение СОЭ.
Причины
Хроническая пневмония развивается в исходе острой или затяжной пневмонии при их неполном разрешении, особенно при сохранении в легком участков гиповентиляции или ателектаза. Хронизации легочного воспаления может способствовать неадекватное и несвоевременное лечение острого процесса, ранняя выписка, а также факторы снижения реактивности организма (пожилой возраст, гиповитаминозы, алкоголизм, курение и пр. ). Доказано, что хроническая пневмония чаще развивается у больных с сопутствующим хроническим бронхитом. У детей важное значение играют дефекты ухода, гипотрофия, экссудативный диатез, перенесенный первичный туберкулез, своевременно неизвлеченные инородные тела бронхов, хронические инфекции носоглотки (аденоидит, тонзиллит, синусит и тд ).
Бактериальный пейзаж, высеваемый при микробиологическом исследовании мокроты или смывов с бронхов, представлен разнообразной флорой (патогенным стафилококком, пневмококком, гемолитическим стрептококком, гемофильной палочкой Пфейффера, синегнойной палочкой, грибами Candida и тд ). В большинстве случаев этиоагентами выступает смешанная кокковая флора (стафилококк в ассоциации с другими микробами). У 15% пациентов с хронической пневмонией доказана этиологическая роль микоплазм. Обострения хронической пневмонии чаще всего провоцируются ОРВИ (парагриппом, РС-инфекцией, аденовирусной инфекцией), у детей также детскими инфекциями (корью, коклюшем, ветряной оспой).
Морфологическую основу хронической пневмонии составляют необратимые изменения легочной ткани (пневмосклероз и/или карнификация) и бронхов (деформирующий бронхит). Эти изменения приводят к нарушению дыхательной функции преимущественно по рестриктивному типу. Гиперсекреция слизи в сочетании с неэффективной дренажной способностью бронхов, а также нарушение аэрации альвеол в зоне пневмосклероза приводят к тому, что пораженный участок легкого становится наиболее уязвимым к различного рода неблагоприятным воздействиям. Это находит выражение в возникновении повторных локальных обострений бронхо-легочного процесса.
Классификация
Отсутствие единых взглядов на сущность хронической пневмонии привели к существованию множества классификаций, однако не одна из них не является общепринятой. «Минская» (1964 г. ) и «Тбилисская» (1972 г. ) классификации в настоящее время представляют исторический интерес и не используются в повседневной практике.
В зависимости от превалирующих патоморфологических изменений хроническую пневмонию принято делить на карнифицирующую (преобладает карнификация – зарастание альвеол соединительной тканью) и интерстициальную (преобладает интерстициальный пневмосклероз). Этим формам соответствует своя клинико-рентгенологическая картина.
По распространенности изменений различают очаговую, сегментарную (полисегментарную) и долевую хроническую пневмонию. С учетом активности воспалительного процесса выделяют фазы ремиссия (компенсации), вялотекущего воспаления (субкомпенсации) и обострения (декомпенсации).
Диагностика
Обязательные методы подтверждающей диагностики включают проведение рентгенологического (рентгенография легких, бронхография), эндоскопического (бронхоскопия), функционального (спирометрия), лабораторного обследования (ОАК, биохимии крови, микроскопический и бактериологический анализа мокроты).
Рентгенография легких в 2-х проекциях имеет решающее значение в верификации хронической пневмонии. На рентгенограммах могут выявляться следующие признаки: уменьшение объема доли легкого, деформация и тяжистость легочного рисунка, очаговые тени (при карнификации), перибронхиальная инфильтрация, плевральные изменения и тд В фазу обострения на фоне пневмосклероза обнаруживаются свежие инфильтративные тени. Данные бронхографии указывают на деформирующий бронхит (определяется неровность контуров и неравномерность распределения контраста).
При бронхологическом обследовании может выявляться катаральный (вне обострения) или гнойный (при обострении) бронхит, более выраженный в соответствующем сегменте или доле. При неосложненных формах хронической пневмонии показатели ФВД могут изменяться несущественно. При сопутствующих заболеваниях (обструктивном бронхите, эмфиземе) снижается ФЖЁЛ и ЖЁЛ, индекс Тиффно и другие значения.
Изменения в общем и биохимических анализах крови больше характерны для фазы обострения хронической пневмонии. В этот период появляется увеличение СОЭ, лейкоцитоз со сдвигом влево, увеличение фибриногена, альфа- и гамма-глобулинов, серомукоида, гаптоглобина. При микроскопии мокроты обнаруживается большое количество нейтрофилов; баканализ позволяет определить характер патогенной микрофлоры.
Тщательную дифференциальную диагностику следует проводить с раком легкого, хроническим бронхитом, БЭБ, хроническим абсцессом легкого, туберкулезом легких. Для этого может потребоваться дополнительное обследование (рентгенотомография, КТ легких, трансбронхиальная или трансторакальная биопсия легкого, туберкулиновые пробы, торакоскопия).
Лечение
Принципы терапии в период обострения хронической пневмонии полностью соответствуют правилам лечения острой пневмонии. Антибактериальные препараты подбираются с учетом чувствительности возбудителей, при этом нередко одновременно используется два антибиотика разных групп (пенициллины, цефалоспорины II-III поколения, макролиды). Антибиотическая терапия сочетается с инфузионной, витаминной, иммунокорригирующей терапией, внутривенным введением хлористого кальция, приемом бронхо- и муколитических препаратов.
Большое внимание уделяется проведению эндотрахеальной и эндобронхиальной санации (промывание бронхиального дерева р-ром гидрокарбоната натрия и введение антибиотиков). В период стихания обострения добавляются ингаляции, дыхательная гимнастика, массаж грудной клетки, физиопроцедуры (СМВ, индуктотермия, лекарственный электрофорез, УВЧ, УФОК, ВЛОК, водолечение). При частых и тяжелых обострениях, обусловленных осложнениями хронической пневмонии, решается вопрос о резекции участка легкого.
В фазу ремиссии пациент должен наблюдаться у пульмонолога и участкового терапевта по месту жительства. Для предупреждения обострений хронической пневмонии рекомендуется прекращение курения, рациональное трудоустройство, лечение назофарингеальной инфекции, оздоровление в санаториях-профилакториях. При правильно организованном лечении и наблюдении прогноз хронической пневмонии относительно благоприятный. При невозможности достижения полной компенсации воспалительного процесса больным присваивается III-II группа инвалидности. Прогноз ухудшается в связи с развитием сопутствующих осложнений и сердечно-легочной недостаточности.
Основные медуслуги по стандартам лечения | ||
Клиники для лечения с лучшими ценами
|
Источник
Связанные заболевания и их лечение
Описания заболеваний
Стандарты мед. помощи
Содержание
- Описание
- Классификация
- Причины
- Патогенез
- Симптомы
- Диагностика
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Пневмония.
 Специфические изменения в легких при пнемонии
Специфические изменения в легких при пнемонии
Описание
Пневмония – это распространенное острое заболевание, чаще бактериального генеза, поражающее легочную ткань с явлениями альвеолярной воспалительной экссудации. Пневмония широко распространена среди населения, ее частота достигает 10 на 1000 населения. Наиболее актуально проблема пневмонии стоит среди детского населения (до 2х лет), пожилых людей, а так же пациентов с первичным или вторичным снижением иммунного статуса. Не смотря на большое разнообразие современных антибактериальных средств, пневмония и в настоящее время принадлежит к заболеваниям с высокой летальностью, занимая при этом 4-е место по причинам смертности. Около 9% случаев заболевания заканчиваются летальным исходом.
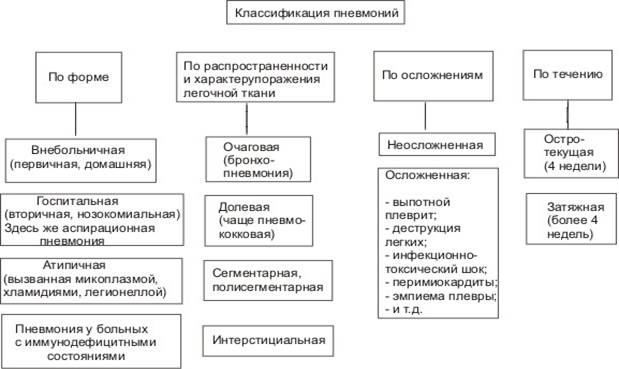
Классификация
Классификаций пневмоний несколько. Существует разделение по этиологическому агенту, по характеру течения, локализации и размерах очага воспаления Важным является деление пневмонии на госпитальную (внутрибольничную) и внегоспитальную (внебольничную). Такое деление не освещает аспекты этиологии пневмонии, но четко определяет, когда заразился пациент. Внегоспитальная пневмония проявляется при заражении вне условий больницы, а так же через 1 месяц после выписки. Если заболевание развивается в первые 2-е суток после госпитализация, пневмония также считается внебольничной.
В зависимости от поражения одного или двух легких пневмония может быть одно- или двусторонней. Если пневмония развивается на фоне другого заболевания, она называется вторичной, в противном случае – первичной.
По распространенности патологического процесса пневмония может быть:
1. Очаговая.
2. Сливная (обусловленная слиянием очагов).
3. Сегментарная (распространение воспаления на 1 или несколько сегментов легких).
4. Долевая (распространение очага на всю долю легкого). К долевой пневмонии относится так же крупозная, при которой поражаются альвеолы с прилегающим участком плевры.
5. Тотальная, охватывающая все легкое.
 Классификация пневмонии
Классификация пневмонии
Причины
Заболеваемость пневмонией зависит от многих факторов, имеет значение состояние иммунитета человека, его эпидокружение, социальный статус, уровень жизни, образ жизни, контакт с животными и вредными производственными веществами.
Наиболее распространенные пневмонии – бактериальные. Этиологическим агентом могут выступать стрептококки, стафилококки, пневмококки, гемофильная палочка, микоплазмы, легионеллы, хламидии, кишечная палочка, кандиды, псевдомонады, аспергиллы, цитомегаловирусы и другие. Описаны так же риккетсиозные пневмонии, встречающиеся нечасто. До 90% случаев долевой и очаговой пневмонии вызваны пневмококком. Около 25% населения являются носителя пневмококка. Пневмококк выявляется при бакпосевах из носоглотки преимущественно в зимний период. При заболеваемости пневмонией в детском возрасте до 5 лет большее значение имеет гемофильная палочка. Эта грамотрицательная бактерия поражает преимущественно курильщиков и больных обструктивными заболеваниями дыхательной системы.
У лиц младше 35 лет так же часто выявляется внутриклеточный паразит – микобактерия.
Этиология госпитальных пневмоний разнообразна. Это может быть грамотрицательные (клебсиелы, синегнойнаяи гемофильная палочки, энтеробактерии и другие), грамположительные (золотистый стафилококк) и анаэробные (пептострептококки, бактероиды) микроорганизмы.
При определении этиологии больничной пневмонии замечена связь с профилем отделения, где находится больной. Так, в урологических отделениях пневмонию чаще вызывает кишечная палочка, энтерококки. В гематологических отделениях – это клебсиелы, золотистый стафилококк. В послеоперационном периоде – та же золотистый стафилококк, кишечная палочка. В кожно-венерологическомотделении – протеи, псевдомонады, стафилококки. Анаэробная инфекция характерна для аспирационной пневмонии, которая проникает в легочную ткань вместе с микрофлорой ротоглотки или желудка.
Вентиляторно-ассоциированная пневмония развивается у пациентов, подключенных к аппарату ИВЛ. Если заболевание развилось в течение недели нахождения на искусственной вентиляции легких, она называется ранней, и скорее всего вызвана гемофильной палочкой, золотистым стафилококком, энтеробактерией. В противном случае пневмония считается поздней.
Пневмоцистная, кандидозная, цитомегаловирусная пневмония развивается у иммуноскомпроментированном фоне – ВИЧ-инфекция, врожденный или ятрогенный иммунодефицит.
Вирусные пневмонии встречаются реже. Они могут развиваться на фоне гриппа, парагриппа, респираторно-синцитиальной и аденовирусной инфекции.
Предрасполагающие факторы для развития пневмонии в различных возрастных группах могут быть неодинаковыми. Для детей дошкольного возраста это асфиксия, родовая травма, перенесенная пневмония внутриутробно или в период новорожденности, врожденные пороки развития легкого, гиповитаминоз, врожденный иммунодефицит, муковисцидоз легких. В школьном периоде важную роль играют приобретенные пороки сердца, хронические бронхиты, иммуносупрессия. У взрослых пневмония развивается на фоне хронических заболеваний легких, курения, заболеваний эндокринной и сердечно-сосудистых систем, в послеоперационный период.
Патогенез
Инфицирование при пневмонии может произойти различными путями. Наибольшее значении в развитии заболевания имеет бронхогенный путь, при котором болезнетворные микроорганизмы проникают при помощи микроаспирации содержимого ротоглотки.
В норме этого не происходит, т. Организм защищен специальными механизмами:
1. При прохождении потока воздуха через верхние носовые ходы он очищается, а патогенные частички оседают на слизистой оболочке.
2. Микроорганизмы, которые являются сапрофитами и живут в полости ротоглотки, подавляют рост патогенных бактерий.
3. Повышение активности фагоцитоза вследствие наличия иммуноглобулина А.
4. Наличие надгортанного рефлекса обуславливает механическое препятствие для прохождения бактерий.
5. Сокращение клеток реснитчатого эпителия вызывает движение слоя слизи в бронхах. Данный механизм называется мукоцилиарный клиренс.
6. Кашель – защитный механизм, при помощи которого устраняются частички и слизь.
7. Лимфоциты, фагоциты и факторы макрофагов обеспечивают так называемую альвеолярную защиту.
8. При неэффективности всех вышеперечисленных механизмов в работу включается гуморальный и клеточный иммунитет, система комплемента, сурфактант, реакции хемотаксиса.
Формирование пневмонии может происходить одним из 4-х патогенетических механизмов:
А. Бронхогенный механизм. Этот путь развития пневмонии реализуется через сбой механизмов защиты, и в легкие проникает достаточное количество патогенных бактерий. Бронхогенный механизм также действует при проведении бронхоскопии и других лечебно-диагностических процедур. В этом случае переохлаждение играет второстепенную роль.
Б. Застойный (гиповентиляционный) механизм бывает при сердечно-сосудистых нарушениях с нарушением гемодинамики. В таких случаях нередко диагностируют митральные пороки, аритмические нарушения, острых коронарных событиях. Пневмонии, обусловленные гиповентиляционным механизмом развития, характеризуются вялостью течения.
В. Аспирационный механизм. Аспирационные пневмонии развиваются на фоне сопутствующей патологии органов пищеварения с нарушением их моторной функции, неврологические расстройства с нарушением сознания, акта глотания в силу различных причин, В результате в дыхательные пути попадают пища и слизь, что приводит к аспирации.
Г. Гематогенный путь оправдан при наличии эмболизации легкого, тромбофлебитов, аритмии. Все это приводит к развитию паренхиматозной инфекции.
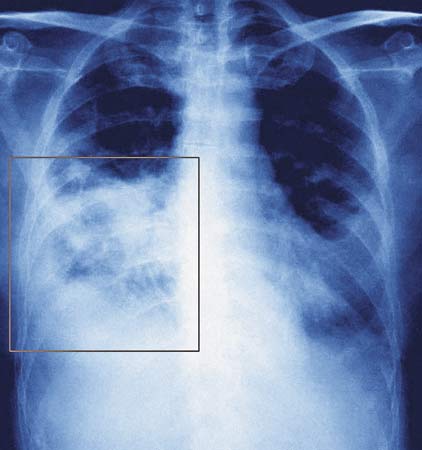 Нижнедолевая левосторонняя пневмония
Нижнедолевая левосторонняя пневмония
Симптомы
Клиническая картина пневмонии представлена разнообразными симптомами.
В продромальном периоде преобладают явления интоксикации, нарастает слабость, пассивность, астенические проявления, возникает подъем температуры тела, головная боль. У детей в этот период может наблюдаться рвота, синдром срыгивания. Наиболее характерными из них являются повышение температуры тела до фибрильных цифр (39-40 С), с периодическими ознобами, диспноэ по типу инспираторной одышки, влажный кашель с характерной «ржавой» мокротой, прожилками крови. Диспноэ по типу инспираторной одышки проявляется в затруднении сделать глубокий вдох из-за плевральной боли. Локализация боли обычно указывает на участок воспаления и заинтересованности плевры.
При наличии атипичного возбудителя температура тела может едва достигать субфибрильных цифр. Атипичные микроорганизмы, например хламидии, вызывают пневмонию с бронхообструктивным синдромом, который обычно не характерен для воспаления легких.
Характерных ознобов и влажного кашля при атипичной пневмонии не наблюдается. Беспокоит сухой кашель, общие симптомы интоксикации. Симптоматика нарастает мелено, постепенно, с развитие м большого количества осложнений.
Определить тяжесть течения пневмонии можно по наличию малых и больших критерий.
К малым критериям относят такие признаки: частота дыхательных движений 30 и более в минуту, сатурация кислорода менее 90%, нарушенное сознание, уровень парциального давления кислорода в артериальной крови, систолическое артериальное давление менее 90 мм рт , двухстороннее или многодолевое поражение легких, наличие полостей распада или плеврального выпота.
Большие критерии: быстрое прогрессирование очагово-инфильтрационных изменений, увеличение размеров инфильтрации более чем на 50% за 2 суток, потребность к проведении ИВЛ, септический шок, необходимость введения вазопрессорных препаратов.
При наличии 2-х малых или одного большого критерия пневмония считается тяжелой.
Существует деление больных с негоспитальной терапией на группы.
5. Нетяжелое течение, не требующее госпитализации, без сопутствующей патологии. Этиологическим агентом в таком случае выступает S. Pneumonie, H. Influenzae.
6. Те же признаки, которые присутствуют в 1-ой группе. Может быть вызвана грамотрицательной флорой.
7. Нетяжелое течение, требующее госпитализации в отделение. Возбудителем, кроме вышеперечисленных, могут выступать атипичная или смешанная микрофлора.
8. Тяжелое течение. Состояние, требующее госпитализации.
Ассоциированные симптомы: Бактериурия. Билирубинурия. Боль в боку. Боль в груди слева. Боль в груди справа. Боль в грудной клетке. Боль в животе. Боль в сердце. Боль в спине между лопатками. Боль под левой лопаткой. Боль под правой лопаткой. Влажный кашель. Высокая температура тела. Вязкая мокрота. Гематурия. Гиперпротеинемия. Глубокий сухой кашель. Горький привкус во рту. Жжение. Зеленая мокрота. Изменение аппетита. Кашель. Кровохарканье. Лейкоцитоз. Лейкоцитурия. Ломота в суставах. Ломота в теле. Мокрота. Недомогание. Нейтрофилез. Ночная потливость у мужчин. Одышка. Озноб. Потливость. Приливы жара. Рвота. Сильная жажда. Общая слабость. Слизистая мокрота. Слизисто-гнойная мокрота. Тонические судороги. Тромбоцитоз. Тяжесть. Тяжесть в груди. Тяжесть в подреберье. Фебрильная температура тела. Холодный пот.
Диагностика
Диагностика пневмонии состоит из комплекса клинических, лабораторных и инструментальных методах.
При осмотре больного обращает на себя синюшность (цианотичность) кожных покровов, которая прежде всего будет выявлена в дистальных отделах конечностей. Развитие синюшности связано с развитием гипоксемии на фоне дыхательной недостаточности.
На кожных покровах лица нередко выявляется румянец или герпетическое поражение красной каймы губ, крыльев носа на стороне поражения. Частота дыхательных движений увеличивается до 30 и более. Данной картине сопутствуют перкуторные и аускультативные феномены в легких – притупление перкуторного звука над очагом воспаления, усиление бронхофонии, ослабление дыхания, симптом «немого» легкого, разнокалиберные хрипы над очагом, специфический феномен крепитации.
В анализе крови наблюдается воспалительная реакция – увеличение лейкоцитов (белых кровяных телец), сдвиг лейкоцитарной формулы влево, повышение уровня СОЭ. С целью выявления бактериальной инфекции и ее идентификации берут анализ мокроты при ее откашливании. Исследование мокроты необходимо производить вскоре после ее забора. Информативным диагностическим методом является рентгенографический, при котором визуализируется очаг воспаления в виде затемнения части легочного поля.
Тактика лечения затяжной пневмонии
Лечение
Комплексное лечение пневмонии позволяет устранить симптомы заболевания. В острый период назначается строгий постельный режим. Питание больных должно быть полноценным, калорийным, богатым витаминами. Целесообразно обогатить свой рацион свежими фруктами и овощами. Немаловажным моментом является обильное питье, включающее отвар шиповника, фруктовые соки и морсы. Симптоматическая терапия включает в себя назначение жаропонижающих, нестероидных противоспалительных препаратов, муколитических средств и Из группы муколитиков применяют амброксол, АЦЦ, мукобене.
Лечение проводится с учетом классификации тяжести.
Больным 1-ой группы показана монотерапия, назначение амоксициллина, макролидов.
При лечении пациентов из второй группы применяют пероральные антибактериальные средства – защищённые аминопенициллины или цефалоспорины 2-го поколения (цефуроксим). 3-я группа: парентеральное введение аминопенициллина, защищённого пенициллина, цефалоспоринов 2-3 поколения (цефуроксим, цефотаксим, цефтриаксон) в комбинации с макролидами. Больным с тяжелым течением (4 группа) вводят внутривенно защищенные пенициллины или цефалоспорины 3-го поколения с макролидами.
Эффективность проводимой терапии оценивают в течение 48 часов.
Длительность терапии при пневмонии зависит от лихорадочного периода. При отсутствии осложнений антибактериальные препараты продолжают принимать еще 3 дня после нормализации температурной кривой.
Основные медуслуги по стандартам лечения | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
|
Источник
