Химический ожог ротоглотки код мкб
Содержание
- Описание
- Дополнительные факты
- Причины
- Патогенез
- Классификация
- Симптомы
- Возможные осложнения
- Диагностика
- Лечение
- Прогноз
- Профилактика
Названия
Название: Ожоги глотки.
Ожоги глотки
Описание
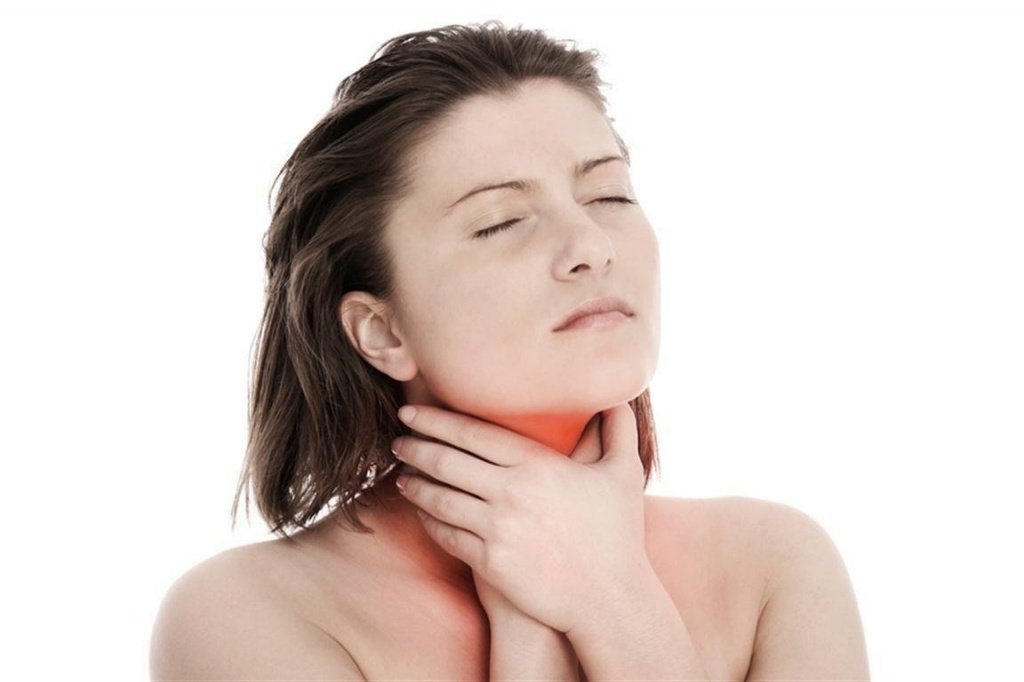
Ожог глотки. Это повреждение слизистой оболочки глотки, вызванное высокой температурой, химическими веществами, реже электричеством или ионизирующим излучением. Сопровождается колющей или жгучей болью в области шеи, усиливающейся при глотании, дисфагией, гиперсаливацией, нарушением вкуса, кашлем, интоксикационным синдромом. Диагностика основывается на анамнестических данных, результатах физикального осмотра, фарингоскопии, ларингоскопии и лабораторных анализов. Лечение включает дезинтоксикационную, противошоковую и симптоматическую медикаментозную терапию.
Дополнительные факты
Ожоги глотки выявляются довольно часто. Наиболее распространенными являются химический и термический варианты – свыше 92% от общего количества поражений. Самый часто встречающийся в странах СНГ этиологический фактор – уксусная кислота, которая вызывает более 90% химических повреждений глотки. У детей ожоги чаще всего провоцируются перманганатом калия. Более 70% от всех случаев составляют поражения I-II степени. Изолированная форма наблюдается у порядка 35-50% больных. Заболевание статистически чаще диагностируется у мужчин молодого и среднего возраста. Суммарный показатель смертности колеблется в пределах 10-26% от общего числа пострадавших.
Ожоги глотки
Причины
Основная причина повреждений – ошибочное или сознательное проглатывание раскаленных либо токсичных предметов или жидкостей. Этиология имеет непосредственное влияние на клиническую симптоматику и проводимое лечение. С учетом этого выделяют следующие варианты ожогов:
• Термические. Развиваются при приеме горячей пищи или кипящих жидкостей. Реже наблюдаются при воздействии раскаленного воздуха, горючего газа или пара. Повреждение глотки часто сочетается с ожогами слизистых оболочек рта и пищевода.
• Химические. Возникают на фоне употребления кислот или щелочей. Чаще всего причиной поражения становится прием уксусной кислоты, нашатырного спирта, каустической соды, перманганата калия и бытовых чистящих средств. Характеризуются более тяжелым, чем при термическом воздействии, повреждением слизистого шара и подлежащих тканей.
В редких случаях встречаются электрические и лучевые ожоги, развивающиеся в результате воздействия на область шеи электрического тока или источника ионизирующего излучения. Обычно выступают в роли осложнений или сопутствующих нозологий при других поражениях – электротравме, лучевой болезни.
Патогенез
Вне зависимости от степени тяжести ожог глотки последовательно проходит 3 стадии: альтеративно-деструктивную, репаративную и регенерационную. Различные этиологические варианты нозологии имеют свои патогенетические особенности. Повреждения, вызванные высокой температурой и кислотами, оказывают местное прижигающее действие по типу коагуляционного некроза. Это обусловлено нарушением целостности клеточных мембран на фоне растворения липидов – их основной структурной единицы. Контакт с агрессивными щелочами приводит к колликвационному некрозу, который формируется в результате образования водорастворимого альбумината – вещества, транспортирующего щелочь к здоровым тканям и вызывающего более глубокие поражения.
При выраженных ожогах патологический процесс распространяется не только на слизистую оболочку, но и на подслизистый и мышечный слой. Происходит резорбция химического вещества, что может приводить к гемолизу эритроцитов, токсической коагулопатии и ДВС-синдрому. Стадии репарации и регенерации характеризуются отторжением омертвевшей ткани, восстановлением нормальной слизистой оболочки или образованием рубца. При тяжелых ожогах полноценного выздоровления зачастую не происходит – возникают предпосылки к развитию стеноза гортани или воспалительных заболеваний.
Классификация
Основываясь на глубине поражения тканей, выраженности клинической картины, ожидаемой длительности и возможных результатах лечения выделяют три степени ожогов глотки:
• I (легкая) степень. Характеризуется поражением только поверхностного слоя эпителия глотки. Поврежденные ткани отторгаются на 3-5 сутки, оставляя оголенной нормальную слизистую оболочку. Общее состояние больного не нарушается.
• II (средняя) степень. Включает в себя сочетание интоксикационного синдрома и поражения глотки до уровня слизистого шара. Отторжение отмерших тканей происходит к концу первой недели, после чего остаются быстро заживающие поверхностные эрозии. На месте ожога формируется рубец.
• III (тяжелая) степень. Проявляется повреждением всего слоя слизистой оболочки и нижерасположенных тканей на различную глубину, тяжелой интоксикацией. Струп отторгается через 13-15 дней, оставляя после себя глубокие эрозии, продолжительность заживления которых может колебаться от 7 дней до нескольких месяцев. Образовавшиеся рубцы часто вызывают клинически значимое сужение просвета глотки.
В зависимости от распространения процесса на другие органы и структуры различают следующие формы ожога глотки:
• Изолированные или локальные. При этом варианте патологические реакции ограничивается полостью глотки.
• Комбинированные. Сопровождаются вовлечением других отделов пищеварительного тракта, чаще всего – пищевода и желудка. Реже происходит поражение гортани.
Симптомы
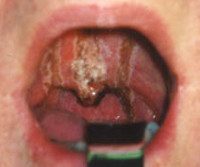
Выраженность симптоматики зависит от тяжести патологического процесса и вовлечения других органов ЖКТ. Обычно пострадавший пытается выплюнуть проглоченную жидкость, это предотвращает поражение пищевода и желудка, но обеспечивает дополнительные повреждения слизистой оболочки рта, губ, языка. Из-за этого на них формируется плотный струп, цвет которого зависит от свойств этиологического фактора. При термических и химических ожогах, вызванных уксусной кислотой и щелочами, струп белый, азотной кислотой – желтый, серной либо хлористоводородной кислотой – черный или темно-бурый.
Ассоциированные симптомы: Боль в горле. Боль в шее спереди. Кашель. Лейкоцитоз. Недомогание. Озноб. Осиплость голоса. Отек слизистой горла. Рвота. Рвота с кровью.
Возможные осложнения
Основное осложнение ожога глотки – деформация просвета органа и развитие стеноза, что характерно для тяжелых поражений. У детей даже при I и II степени могут возникать массивные реактивные процессы в виде отека гортани и глотки с выделением большого количества мокроты. Зачастую такие состояния приводят к значительному нарушению проходимости ЛОР-органов и выраженной дыхательной недостаточности. В зоне сформировавшихся рубцов создаются благоприятные условия для развития воспаления, повышается вероятность возникновения хронического фарингита, абсцессов или флегмон шеи. При вовлечении в патологический процесс пищевода отмечается риск перфорации, медиастинита, периэзофагита и образования пищеводно-трахеального свища. Тяжелые химические повреждения нередко сопровождаются резорбцией токсических веществ в системный кровоток и поражением внутренних органов, чаще всего – головного мозга, печени и почек.
Диагностика
Постановка диагноза обычно не вызывает особых трудностей. Основная цель отоларинголога или хирурга – правильное определение степени тяжести и формы патологии, что необходимо для выбора соответствующей тактики лечения. С этой целью проводится:
• Сбор анамнеза и жалоб. Играет ведущую роль в диагностике. Важно установить этиологический фактор, его концентрацию или температуру, размеры или объемы, длительность контакта со слизистой оболочкой. Также выясняются присутствующие субъективные симптомы и динамика их развития.
• Физикальный осмотр. В первую очередь производится оценка работы сердечно-сосудистой и дыхательной системы, поскольку при тяжелом интоксикационном синдроме наблюдается тахипноэ, тахикардия, падение артериального давления. При ожогах уксусной кислотой, бытовой химией или аммиаком в выдыхаемом воздухе ощущается специфический запах.
• Фарингоскопия и непрямая ларингоскопия. Ожог I сопровождается гиперемией слизистой оболочки, слабовыраженным отеком. Аналогичные изменения могут возникать на внешней поверхности надгортанника, в межчерпаловидном пространстве и грушевидных синусах. При II выявляются язвы, налет бело-серого цвета, реже – ожоговые пузыри с серозной жидкостью. III проявляется участками глубокого некроза, распространяющегося в подлежащие ткани.
• Лабораторные исследования. При легких ожогах изменения в ОАК отсутствуют. При II-III наблюдается лейкоцитоз 9-18х109 г/л и сдвиг лейкоцитарной формулы влево. В биохимическом анализе крови может повышаться уровень креатинина, мочевины, АлАТ, АсАТ, калия, билирубина.
• Цитология. Состав мазка-отпечатка при I характеризуется наличием небольшого количества фагоцитов и бактериальной флоры. При II присутствует большое количество микроорганизмов, клеток с признаками дегенерации, иногда – с элементами вакуолизации. III дополняет признаки II наличием распада ядерных клеток.
• Фиброэзофагогастроскопия (ФЭГС). Процедура проводится не ранее 10 дня после ожога. Используется для определения сопутствующего поражения пищевода и/или желудка, развития рубцового стеноза. При повреждении на стенках органов возникают такие же изменения, как в глотке.
Лечение
Лечебные мероприятия осуществляются в максимально короткие сроки. Ведущую роль играет медикаментозная терапия. Комбинация препаратов зависит от формы, степени тяжести и этиологии. При ожогах глотки применяется:
• Дезинтоксикационная терапия. Играет важнейшую роль при химических ожогах, заключается в нейтрализации ядовитого вещества антидотом на протяжении первых 6 часов. При необходимости проводится внутривенная инфузия плазмозаменителей, ощелачивание крови и форсированный диурез. При комбинированных формах выполняется зондовое промывание желудка холодной водой.
• Патогенетическое и симптоматическое лечение. Подразумевает нормализацию АД и реологических свойств крови, устранение болевого синдрома, профилактику бактериальных осложнений. Назначаются антибиотики широкого спектра действия, прямые антикоагулянты, ненаркотические и наркотические анальгетики, спазмолитики, кортикостероиды, холинолитики, растворы коллоидов и кристаллоидов, препараты крови.
• Медикаментозное дестенозирование. Показано при распространении патологического процесса на гортань, развитии выраженного отека и асфиксии. Выполняется с использованием антигистаминных препаратов, хлорида кальция и преднизолона. При неэффективности требуется трахеостомия.
• Пластика гортани. Необходима при выраженном стенозе. Предполагает иссечение рубцовой ткани, мобилизацию небных дужек, мягкого неба, временную имплантацию трубчатого протеза с целью рекалибровки просвета гортани.
Прогноз
Прогноз при ожоге глотки зависит от этиологии, степени тяжести, адекватности и своевременности оказания медицинской помощи. Несвоевременно или неправильно оказанная медицинская помощи при тяжелых комбинированных ожогах приводит к летальному исходу. Длительность терапии может колебаться от 3-5 суток до 2 и более недель. При полноценном лечении повреждений I-II обычно наблюдается полное выздоровление, при III – формирование рубцового стеноза. Специфические превентивные меры не разработаны.
Профилактика
Профилактика сводится к предотвращению проглатывания химических веществ, бытовых средств и кипящих жидкостей, вдыхания раскаленного дыма и пара.
Источник
Этиология и патогенез
Ожог — повреждение тканей, в основном кожи, вызванное высокой температурой, химическими веществами или электричеством. Факторы риска — работа на производстве, связанном с высокими температурами, или в химической промышленности. Возраст, генетика значения не имеют.
Большинство ожогов — небольшие травмы, вызванные домашними случайностями, такими как пролитый кипяток. Легкие травмы быстро заживают, но при серьезных ожоговых травмах необходимо стационарное лечение: обширные повреждения тканей могут привести к смерти.
Тяжесть ожога зависит от глубины повреждения тканей, площади обожженной поверхности и ее места. Особенно тяжело протекают поражения чувствительных частей тела: лица, рук, ступней и половых органов.
Причиной ожогов часто бывает сильный нагрев тела человека огнем, горячими жидкостями или солнечным светом. Но едкие химические вещества (например некоторые лакокрасочные растворители) или электрический ток также могут вызвать ожоги. От такого вида поражений чаще страдают мужчины: они чаще работают в химической промышленности или с электрооборудованием.
Обычно в результате ожогов страдает кожа, но химические вещества могут попасть в пищевод и желудок при проглатывании, а горячий дым может обжечь дыхательные пути. Кожа состоит из двух слоев: поверхностного слоя, или эпидермиса, и расположенной под ним более чувствительной дермы. В соответствии с глубиной поражения тканей выделяют три степени ожогов: первой, второй и третьей степени.
Ожоги первой степени. Если в результате ожога пострадал только эпидермис — это ожог первой степени. Он считается самым легким. Обожженная область краснеет, припухает и становится чувствительной к прикосновениям, но на коже не образуется пузырьков. В течение нескольких дней происходит полное заживление: верхний слой кожи может сойти. Солнечный свет — самая распространенная причина ожогов первой степени.
Ожоги второй степени. После разрушения эпидермиса нижний слой кожи, или дерма, становится особенно чувствительным к внешнему воздействию. Повреждение обоих слоев кожи считается ожогом второй степени и обычно очень болезненно. Кожа становится красной и покрывается большими пузырями, наполненными прозрачной жидкостью. Через три дня боль обычно проходит, но для заживления большинства ожогов второй степени требуется, по крайней мере, 14 дней.
Ожог третьей степени. Самым тяжелым и глубоким видом считается ожог третьей степени, при котором происходит поражение всех трех слоев защитного покрова тела: эпидермиса, дермы и подкожной жировой клетчатки. В некоторых случаях повреждение распространяется и глубже, затрагивая мышцы. Обожженная область становится нечувствительной, опухшей и обесцвечивается. Выздоровление проходит очень медленно, потому что дерма не может самостоятельно регенерироваться, а новая кожа растет только по краям обожженного участка.
При обширных ожогах второй и третьей степени обожженная область теряет всю жидкость. Результатом поражения тканей могут быть шок и заболевания почек. Если легкие обожжены горячим дымом, то нарушается дыхательная деятельность. Обожженные места уязвимы для инфекций, потому что не защищены кожным барьером, предотвращающим проникновение патогенных микробов. Ожоги третьей степени часто инфицируются, это задерживает заживление. Если бактерии попадают в кровь, то возможно их ускоренное размножение, результатом которого является сепсис.
Лечение
Сразу после ожога нужно охладить обожженную кожу холодной проточной водой, а затем оказать первую помощь. Не следует накладывать никакие мази на обожженную область: они только ухудшат состояние кожи. При легких ожогах медицинская помощь обычно не требуется. При обширных поражениях второй степени и при всех ожогах третьей степени необходима срочная госпитализация, в идеале — в ожоговое отделение. При любых сомнениях относительно тяжести полученного повреждения следует проконсультироваться с врачом. При любых ожогах губ или лица также необходимо доставить пострадавшего в больницу, потому что ткани быстро отекают и могут вызвать обструкцию дыхательных путей и нарушить дыхательную деятельность. При продолжительном вдыхании горячего дыма также необходимо лечение в стационаре.
Легкие ожоги очищают и перевязывают. Повязку следует менять несколько раз в день. Для профилактики инфекции применяют антибактериальные мази. При появлении признаков инфицирования обожженных участков обычно назначают антибиотики внутривенно.
При обширных повреждениях проводят лечение инфузионными растворами и анальгетиками. Если пациент надышался дымом и у него проблемы с дыханием, его подключают к аппарату искусственного дыхания. В любых случаях обширных ожогов необходимы постоянное наблюдение за состоянием пациента для поддержания нормального водно-солевого обмена в его организме и контроль работы почек. При обширных поражениях второй степени и всех — третьей степени рассматривают возможность пересадки кожи для наращивания отсутствующего покрова тела. После тяжелых ожогов второй и третьей степени развивается нежная и чувствительная рубцовая ткань. Области рубцевания нужно защищать от солнечных лучей одеждой или солнцезащитными кремами. Заживающие ожоги вызывают сильный зуд, который снимают противозудными средствами. Зарубцевавшиеся ожоги могут также сильно стянуть кожу и мешать движениям, если, например, повреждена кожа над суставом. В этом случае необходима пересадка кожи. Для улучшения подвижности применяют также физиотерапию.
При лечении легкие ожоги обычно заживают в течение нескольких дней, а для восстановления после тяжелых поражений требуются недели. Заживление ожогов третьей степени, особенно после пересадки кожи, происходит в течение нескольких месяцев, часто остаются шрамы.
Источник
Рак носоглотки развивается из эпителиальных клеток ротоглотки, перерожденных в злокачественные. Развитие онкологии в данной области происходит редко, однако в современной медицине разработаны эффективные методы борьбы с данным заболеванием. Рак ротоглотки в МКБ 10 имеет соответствующий код, который используется специалистами при постановке диагноза.
Специалисты клиники онкологии Юсуповской больницы ежедневно оказывают качественную медицинскую помощь пациентам, у которых диагностирован рак ротоглотки. Врачи-онкологи разрабатывают для каждого больного индивидуальную программу терапии, направленную на устранение основного заболевания, его симптомов, сопутствующих проблем и улучшение качества жизни.

Рак ротоглотки: код по МКБ 10
Международная классификация болезней содержит коды для 21 болезни, к числу которых относится онкология ротоглотки. МКБ 10 применяется специалистами для решения диагностических и исследовательских задач.
Рак ротоглотки по МКБ 10 имеет следующие кодирование:
- С10.0 злокачественная опухоль ямки надгортанника;
- С10.1 злокачественное новообразование, локализованное на передней поверхности надгортанника;
- С10.2 злокачественная опухоль, расположенная на боковой стенке ротоглотки;
- С10.3 злокачественное новообразование, локализованное на задней стенке ротоглотки;
- С10.4 злокачественная опухоль жаберных щелей;
- С10.8 злокачественная опухоль, выходящая за пределы указанных областей;
- С10.9 неуточненное злокачественное новообразование, локализованное в ротоглотке.
Специалисты Юсуповской больницы проводят точную диагностику рака ротоглотки в современном диагностическом центре, оснащенном европейским оборудованием. Высокая точность полученных результатов позволяет врачам-онкологам выбрать наиболее эффективную тактику лечения.
Рак ротоглотки: симптомы
На начальном этапе развития онкологии больной не испытывает неприятных симптомов. Однако признаки рака ротоглотки усиливаются по мере прогрессирования заболевания. Первыми симптомами развития злокачественного новообразования являются:
- онемение и чувство кома в горле;
- болевые ощущения в горле;
- повышенная утомляемость и слабость;
- учащение пульса;
- внезапное повышение температуры тела.
Данные признаки могут свидетельствовать о других заболеваниях в области ротоглотки, поэтому для выявления причин неприятных ощущений следует обратиться к специалисту.
Рак ротоглотки большого размера деформирует ротоглотку, поэтому у больных появляются внешние дефекты в виде увеличенных лимфоузлов, выпирающих опухолей на шее. Поздними признаками онкологии ротоглотки являются:
- интенсивные боли в области шеи, языка, челюсти;
- изменение голоса;
- жжение в горле;
- дискомфорт при жевании и глотании пищи;
- неприятный запах изо рта;
- снижение веса;
- повышенная температура тела.
Первичные признаки злокачественной опухоли в ротоглотке могут оставаться незамеченными больными. Однако высокоточное диагностическое оборудование, применяемое в Юсуповской больнице, позволяет выявить даже незначительные изменения тканей. Врачи-онкологи рекомендуют пациентам не впадать в панику при появлении данных симптомов и пройти обследование в Юсуповской больнице. Рак ротоглотки является редким заболеванием, которое успешно поддается лечению при системном использовании адекватных методов.
Причины развития онкологии
Врачи-онкологи выделяют несколько возможных причин и факторов развития злокачественных новообразований в ротоглотке. Так, пристрастие к табаку и алкогольным напиткам увеличивает риск онкологических заболеваний ротоглотки. При неполноценном питании и переутомлении ослабленный организм наиболее восприимчив к вирусу папилломы, которая может вызывать рак.
Рак ротоглотки код по МКБ 10, для которого присвоен в диапазоне С10.0-С10.9 может появиться у больного при отягощенной наследственности. Кроме этого, причиной онкологического процесса в ротоглотке может регулярная травматизация слизистой горла. Особого внимания требуют доброкачественные образования, которые могут переродиться в злокачественную опухоль.
При лечении рака ротоглотки врачи-онкологи Юсуповской больницы воздействуют на причины его возникновения. На ранней стадии у больного повышаются шансы на полное выздоровление, так как современные средства при комплексном применении позволяют остановить патологический процесс.
Лечение рака ротоглотки в Москве
Основным методом лечения рака ротоглотки является хирургическое удаление, которое проводится в Юсуповской больнице высококвалифицированными хирургами на I и II стадиях. Если рак ротоглотки невозможно удалить, проводится лучевая и химиотерапия. Врачи-онкологи Юсуповской больницы выбирают те методы терапии, которые являются наиболее безопасными и эффективными на определенной стадии.
Больные, находящиеся в клинике онкологии Юсуповской больницы, получают ежедневных уход и специальное питание, а также размещаются в палатах повышенного комфорта.
Источник
