Гнойный отит уха после операции
Особенности операции при хроническом гнойном среднем отитеМожно выделить три приоритета в лечении хронического гнойного среднего отита: Именно поэтому выбор хирургической тактики основывается на длительности заболевания, общем состоянии пациента, состоянии противоположного уха, опыте хирурга и предпочтениях пациента. Мастоидэктомия при хроническом гнойном среднем отите имеет три первичных показания: устранение воспаления и инфекционного процесса, доступ для удаления холестеатомы, и, что не менее важно, создание аэрации. Некоторые хирурги считают, что неудачные предыдущие тимпанопластики и персистирующее гноетечение из уха являются показанием к мастоидэктомии, но в большинстве случаев эти состояния могут быть устранены только правильно выполненной тимпанопластикой. Небольшие, изолированные от барабанной перепонки холестеатомы или маленькие врожденные холестеатомы также могут полностью излечиваться без мастоидэктомии. Дискуссионным является выбор сохранения или удаления задней стенки слухового канала, т.е. открытой (CWU) или закрытой (CWD) мастоидэктомии. При CWD мастоидэктомии задняя стенка наружного слухового прохода удаляется для расширения доступа к среднему уху и эпитимпануму и для выведения любой неоперабельной матрицы холестеатомы, например, холестеатомного матрикса, прикрывающего фистулу латерального полукружного канала. Открытая мастоидальная полость, образованная в результате CWD хирургии, эпителизируется в течение нескольких последующих месяцев и требует частых амбулаторных осмотров для ухода за полостью, особенно на начальном этапе. Даже при полном заживлении необходим уход и пожизненное наблюдение за полостью. Увеличение объема хирургического вмешательства с удалением стенки наружного слухового прохода, как сообщается, приводит к снижению темпа роста и процента рецидивов заболевания по сравнению с CWU мастоидэктомией. В других сообщениях указывается, что на темпы роста холестеатомы и частоту возникновения рецидива не влияет удаление стенки наружного слухового прохода, тогда как на частоте рецидивов существенным образом сказываются особенности расположения холестеатомы. Кроме того, расширенный слуховой проход менее эстетически привлекателен, из-за чего больные могут испытывать стеснение. Сохранение задней стенки наружного слухового прохода также положительным образом сказывается на сокращении послеоперационного периода, реже возникает необходимость ухода за послеоперационной раной в амбулаторных условиях. Сохранение стенки наружного слухового прохода позволяет избежать ограничения попадания воды и предполагает больший выбор слуховых аппаратов по сравнению с трудностями при ношения в открытой полости. Традиционно считается, результаты слуховой функции лучше при CWU по сравнению с CWD мастоидэктомией. На самом деле, в большей степени это связано с особенностями патологического процесса, вызвавшего необходимость операции, чем с наличием или отсутствием стенки наружного слухового прохода. Другие авторы отмечают, что между этими вариантами операций нет существенных различий слуховой функции, и более важна степень эрозии слуховых косточек. Обычно после CWU мастоидэтомии через 6-12 месяцев назначается второй этап оперативного лечения, включающий оценку наличия рецидива и реконструкцию цепи слуховых косточек. Сторонники же CWD мастоидэктомии не видят необходимости в выполнении второго этапа операции. Сохранение стенки наружного слухового прохода в нашей практике предпочтительнее. Решение об удалении стенки наружного слухового прохода принимается во время операции, когда в полной мере можно оценить объем патологического процесса. Интраоперационные данные, определяющие выполнение CWD мастоидэктомии следующие: фистула лабиринта, неоперабельное заболевание лицевого нерва или подножной пластинки стремени, низкое расположение крыши аттика, затрудняющее подход к нему, неоперабельное заболевание барабанного синуса и нереконструируемый дефект задней стенки наружного слухового прохода. Удаление стенки наружного слухового прохода не облегчает подхода к барабанному синусу. Наши предоперационные исследования редко приводят к решению удаления задней стенки. Очевидное разрушение задней стенки наружного слухового прохода или фистула лабиринта на КТ у пожилых или ослабленных пациентов, у которых выполнение плановой хирургической ревизии нецелесообразно, особенно при одном слышащем ухе — это состояния, при которых единственно возможным вариантом лечения будет CWD. Возможность выполнения CWD мастоидэктомии обсуждается с пациентом до операции при получении информированного согласия, причем всегда необходимо оговаривать, что во время операции может возникнуть необходимость удаления задней стенки наружного слухового прохода.
Особенности мастоидэктомии у детей с холестеатомойОбщеизвестный (но спорный) факт, что у детей холестеатома имеет более агрессивный характер. В то время как незрелая слуховая труба может способствовать втяжению барабанной перепонки и образованию холестеатомы, есть предположения, что большое количество факторов роста у детей способствует ускоренному росту холестеатомы. Кроме, того дети с хроническим гнойным средним отитом имеют лучшую аэрацию сосцевидного отростка, чем взрослые, что может способствовать распространению холестеатомы через барабанную полость в сосцевидный отросток и затрудняет ее полное удаление. Несмотря на эти общепринятые представления, лишь одно исследование показало какую-либо молекулярную разницу между взрослой и детской холестеатомой. Bujia et al. продемонстрировали быструю скорость репликации кератиноцитов в детской холестеатоме по сравнению со взрослой. Число рецидивов после хирургического лечения холестеатомы у детей, по данным литературных источников варьирует от 5 до 71%. В одном сравнительном исследовании 66 пациентов Dodson et al. проанализировали свой опыт и обнаружили, что общий рецидив (текущий и остаточный) болезни при CWU мастэктомии в детском возрасте составил 42% против 12% у взрослых пациентов. Только у 17% пациентов потребовалось увеличение объема вмешательства при CWU мастоидэктомии при возникновении рецидива до CWD мастоидэктомии (средний период наблюдения 37,6 месяцев). Несмотря на разницу в наличии рецидивов, авторы настаивают на проведении CWU мастоидотомии и обосновывают это меньшими проблемами, связанными с образованием послеоперационной полости. Слуховая функция в обеих группах была схожа. Большое количество рецидивов после CWU мастоидэктомии в педиатрической практике свидетельствует о том, что операцией выбора в педиатрической практике является CWD мастоидэктомия. CWD мастоидэктомия не гарантирует возникновения рецидива холестеатомы, как было показано в исследованиях Shirazi et al., которые представили работу по анализу 166 случаев холестеатомы (как приобретенной, так и врожденной) в педиатрической практике со средним сроком наблюдения шесть лет. В 8% случаев после CWU мастоидэктомии потребовалась ревизионная операция по поводу рецидива заболевания, тогда как после CWD мастоидэктомии повторная операция потребовалась у 21% больных. Интересно, что после CWD лишь в 28% случаев операция выполнялась в связи с рецидивом заболевания, остальные 72% вмешательств были выполнены из-за стеноза и гранулирования. В целом, частота рецидивов после CWU и CWD составляет 8% против 6%, что не является статистически значимым. Как и другие авторы, они установили, что состояние стенки наружного слухового прохода не сказывается на послеоперационном состоянии слуха, скорее на послеоперационный результат влияет степень эрозии стремени. Как и во взрослой, в педиатрической практике, мы стараемся по возможности сохранять заднюю стенку наружного слухового прохода. Решение об удалении задней стенки принимается интраоперационно. Задняя стенка удаляется при наличии фистулы полукружного канала или при значительном ее разрушении. Разрушения латеральной стенки аттика реконструируются хрящом, что предотвращает образование ретракционных карманов. В тяжелых случаях барабанная перепонка на всем протяжении уплотняется хрящом. Мы не наблюдали случаев снижения порогов слуха после такого вида укрепления. Через 12 месяцев пациентам выполнялась вторая операция и реконструкция цепи слуховых косточек. Решение о необходимости второго этапа принимается во время первой операции. Во время первой операции тщательно обозначается размер и локализация патологического процесса. Часто второй этап и реконструкция слуховых косточек проводятся через эндоуральный доступ, осматриваются основные места возникновения рецидивов: стремя, лицевой нерв, тимпанальный синус. Заушный доступ выполняется при выявлении на первом этапе вовлечения твердой мозговой оболочки или плохой визуализации аттика. Мы убеждены, что сохранение задней стенки наружного слухового прохода очень важно в детском возрасте, будь то изначальное сохранение или восстановление. На самом деле мы предпочитаем выполнить и третью ревизионную операцию для контроля заболевания, при подозрениях на образование открытой полости. Противопоказания к мастоидэктомии при хроническом среднем отитеПротивопоказания к выполнению CWU мастоидэктомии включают: нереконструируемый дефект задней стенки наружного слухового прохода, случаи, когда выполнение процедуры в полном объеме под вопросом, а также неоперабельную матрицу холестеатомы, поражающую лабиринт, лицевой нерв, сонную артерию, мозговую оболочку, и барабанный синус. Активная инфекция и выделения не являются противопоказанием к операции, но необходимо провести лечение и сделать ухо как можно более сухим. Частота послеоперационных инфекций выше, если ухо во время операции не сухое. Предоперационное ведение и планированиеКак обсуждалось ранее, тщательный сбор анамнеза и полное обследование головы и шеи с бинокулярной отомикроскопией важны, если это возможно сделать при первичном осмотре. У пациентов, которым консервативная терапия не проводилась, а также при выявлении холестеатомы обсуждается возможность выполнения операции. КТ выполняется обычно не всем пациентам. Это исследование необходимо для детальной оценки анатомии и установления диагноза у больных с головокружением, параличом лицевого нерва, болью или другими симптомами, указывающими на осложнения. Ревизионная операция также является показанием для КТ, особенно если предыдущая операция была выполнена не в нашей клинике. – Также рекомендуем “Техника мастоидэктомии с сохранением стенки наружного слухового прохода (CWUM, canal-wall-up mastoidectomy)” Оглавление темы “Мастоидэктомия с сохранением стенки наружного слухового прохода.”:
|
Источник
Операция на ухе при отите
В основном операция на ухе имеет две основные причины, опираясь на которые врач назначает операцию: необходимость восстановления нарушенных функций структур уха или остановку распространения инфекции на окружающие ткани.
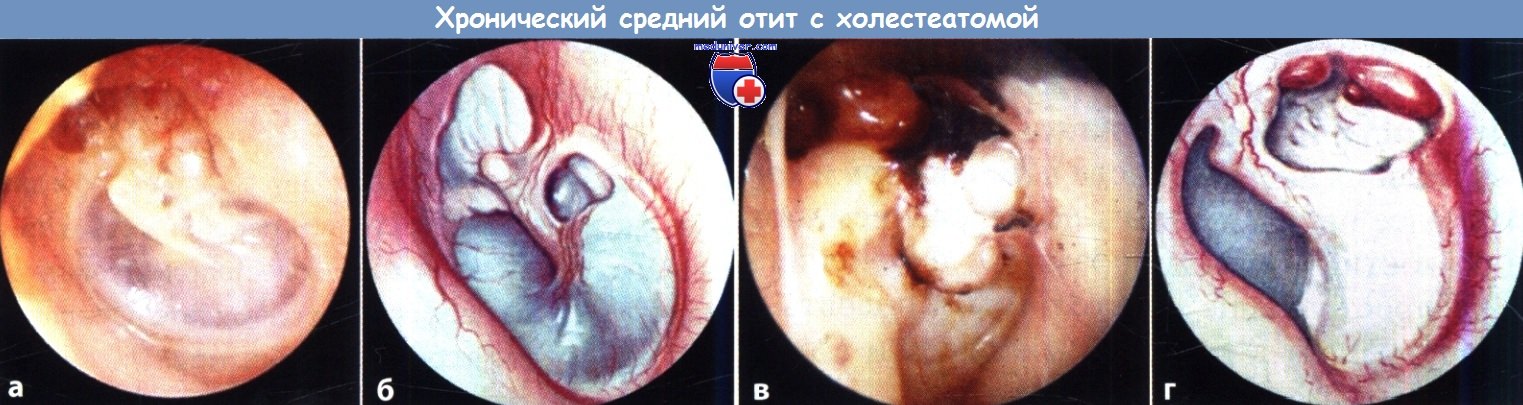
Наиболее частое показание к хирургическому вмешательству – хронический гнойный отит среднего уха. Существуют разные виды манипуляций при воспалении уха. Некоторые из них выполняются прямо в кабинете ЛОР-врача под местным обезболиванием, а некоторые требуют общей анестезии и производятся исключительно в стерильных операционных блоках.
Первое оперативное вмешательство, о котором мы расскажем – прокол барабанной перепонки.
Прокол барабанной перепонки при отите
 Эта процедура проводиться при наличии очага гнойного воспаления в среднем ухе. Если у пациента присутствуют все симптомы отита – боль в ухе, повышенная температура тела, ухудшение слуха и другие, но гной не выходит из уха, несмотря на то, что болезнь длится уже долгое время (больше недели), то это верный признак того, что в ухе скапливается гной, который не может выйти из уха.
Эта процедура проводиться при наличии очага гнойного воспаления в среднем ухе. Если у пациента присутствуют все симптомы отита – боль в ухе, повышенная температура тела, ухудшение слуха и другие, но гной не выходит из уха, несмотря на то, что болезнь длится уже долгое время (больше недели), то это верный признак того, что в ухе скапливается гной, который не может выйти из уха.
Выделения сдерживает внутри уха барабанная перепонка. Она обычно подвергается перфорации со стороны гноя во время воспаления среднего уха и экссудат вытекает сам или его убирают при помощи турунд, смоченных в антисептическом растворе. Но если выделения не выходят наружу самостоятельно, то нужно сделать отверстие в барабанной перепонке, через которое потом убирается гной из барабанной полости.
Операция достаточно болезненная во время прокола и первые несколько минут после этого. Потом в просвете покажется экссудат, и врач будет убирать его с помощью отсасывающего аппарата или марлевых валиков (турунд).
Данная манипуляция при правильном ее выполнении и тщательном дальнейшем уходе не способна вызвать повреждения слуха. Вы, возможно, будете слышать хуже первое время, пока не начнет заживать отверстие в перепонке, но потом слух восстановится до прежнего уровня.
После прокола из уха могут пойти также кровяные выделения, смешанные с гноем – не пугайтесь, это нормально. Кровотечение быстро остановится, а полученный экссудат возьмут на лабораторный анализ, чтобы определить возбудитель инфекции.
После процедуры вы проведете некоторое время в стационарном отделении больницы, ведь уху будет необходим правильный уход и регулярные осмотры.
Другие операции проводятся под наркозом. Провести их при местном обезболивании невозможно, так, как для того, чтобы получить доступ к очагу воспаления зачастую необходимо снять много слоев тканей, пробраться через костную ткань височной кости и дальше к нужной структуре уха, в зависимости от вида отита.
 Перфорацию барабанной перепонки можно назвать процедурой несложной и безопасной, но остальные виды хирургических манипуляций при неправильном выполнении могут стать причиной многих серьезных осложнений. Дело в том, что работа во время получения доступа к нужной части уха идет на кости, которую ничем, кроме долота, разбить, обычно, не получается. Височная кость мало того, что расположена на голове, повреждения любых структур которой очень опасны, так она еще и прикрывает собой чрезвычайно тонкие структуры.
Перфорацию барабанной перепонки можно назвать процедурой несложной и безопасной, но остальные виды хирургических манипуляций при неправильном выполнении могут стать причиной многих серьезных осложнений. Дело в том, что работа во время получения доступа к нужной части уха идет на кости, которую ничем, кроме долота, разбить, обычно, не получается. Височная кость мало того, что расположена на голове, повреждения любых структур которой очень опасны, так она еще и прикрывает собой чрезвычайно тонкие структуры.
Если хирург, который будет проводит манипуляцию не имеет достаточно знаний и развитость его мануальной техники оставляет желать лучшего, то возможны повреждения мозговых оболочек (последствие – менингит), повреждение лицевого нерва, которое приводит к его параличу, ранение синуса при котором появляется большой риск развития сепсиса или вывих стремени и последующая глухота пациента.
Такие повреждения возникают крайне редко, и отказываться от операции из-за наличия такого риска нельзя. Любые манипуляции хирурга потенциально опасны, но они спасают здоровье, а то и жизнь.
Реабилитация после операции
Полосная операция на ухе при отите, во время которой производится отслаивание надкостницы, требует достаточно длительного периода реабилитации. Сразу после операции пациент проводит некоторое время в реанимации, потом его переводят в палату. За операционной раной постоянно наблюдают, берут на анализ кровь и мочу, обрабатывают швы и зону вокруг них антисептиками. Также после операции вам будут некоторое время вливать растворы через капельницу, среди них могут быть как средства для борьбы с осложнениями, которые развились после операции, так и простая глюкоза, которая помогает поддерживать нормальную жизнедеятельность организма.
Некоторое время после операции нельзя вставать с кровати или даже садиться на нее (особенно, если манипуляции были выполнены на внутреннем ухе), так, как велик риск того, что вам вестибулярный аппарат еще не восстановился, и вы можете упасть.
После большинства операций нельзя ложиться на уху, на котором проводилось вмешательство, чтобы не оказывать давления на структуры, которые срастаются и приходят в норму.
Реабилитационный период зависит от того какой сложности была операция на ухе, наличия или отсутствия осложнений, данных анализов и других факторов. Вы можете провести в больнице, как несколько дней, так и месяц.
Уход за оперированным ухом в домашних условиях также подбирает ваш лечащий врач. Он разниться в зависимости от вида операции, глубины проникновения в голову и возраста пациента.
В заключении можно сказать, что лучше всего, если до операции дело не дойдет, но если из-за неправильного лечения или низкого уровня иммунитета, общей слабости организма у вас развились осложнения при отите, то откладывать хирургическое вмешательство не стоит. Оно поможет решить проблему глобально и избежать последствий развития серьезных осложнений; нельзя забывать, что ухо находится очень близко к мозгу и другим важным органам.
Источник
Как устроено ухо
Ухо разделяют на три отдела: наружное ухо, среднее и внутреннее. В состав наружного уха включают ушную раковину, наружный слуховой проход и барабанную перепонку, являющуюся границей между наружным и средним ухом.
Среднее ухо представлено барабанной полостью, пещерой сосцевидного отростка и их содержимым – прежде всего, слуховыми косточками, а также слуховой (евстахиевой) трубой, соединяющей барабанную полость с полостью глотки.
Рисунок 1. Отделы уха, и как их просматривают отоскопом. Источник: openpediatrics.org
Внутреннее ухо представлено преддверием, улиткой, полукружными каналами и расположено в пирамиде височной кости.
Наиболее мучительным для человека является средний отит – отек и воспаление слизистой барабанной полости.
Что такое миринготомия, пapaцeнтeз, тимпанотомия?
Все это разные названия хирургической операции, суть которой – прокол барабанной перепонки, извлечение вредного содержимого из барабанной полости, образовавшегося там из-за воспаления. Сквозной разрез обеспечивает свободный выход скопившейся в среднем ухе жидкости, после чего человеку становится значительно лучше, а боль отступает.
Вмешательство связано с определенными сложностями. Длительно протекающий воспалительный процесс утолщает перепонку, и в ней бывает трудно сделать маленький сквозной прокол. Операция обычно назначается детям, ведь они болеют отитом чаще взрослых из-за возрастных особенностей анатомии слуховой трубы.
Показания
Прокол барабанной перепонки показан в следующих случаях:
- выраженный болевой синдром при подтвержденном среднем отите;
- жидкость в среднем ухе, выявленная путем специального обследования – тимпанометрии;
- нет положительной динамики при длительном приеме антибиотиков и других лекарств;
- дисфункция евстахиевой трубы у взрослых;
- ухудшение слуха из-за скопления жидкости в барабанной полости;
- необходимость проведения анализа, для выявления возбудителя возможной инфекции и проведения адекватной лекарственной терапии.
Если экссудат из полости среднего уха удалить вовремя, не дожидаясь осложнений, отит не перейдет в хроническую стадию.
Важно! Миринготомия барабанной перепонки не заменяет антибактериальной терапии, не уменьшает частоту развития среднего отита и не снижает число рецидивов.
Противопоказания
Миринготомия может быть противопоказана при любых признаках опухоли среднего уха или сосудистых аномалиях. К относительным противопоказаниям относят предшествующую лучевую терапию области головы и шеи.
Как проходит операция
Методику проведения операции определяет ЛОР-врач на основе данных всестороннего обследования пациента, подтвержденного диагноза и наличия показаний к вмешательству.
Чтобы получить наилучший обзор полости среднего уха, применяют микроскоп. Затем выполняют маленький надрез в барабанной перепонке, а жидкость из среднего уха удаляют. В большинстве случаев, может понадобиться небольшая трубка, которая останется в месте надреза, и позволит дренажу продолжаться.
Для закрытия надреза наложение швов не требуется – он заживет сам.
Диагностика
Острый средний отит определяется по совокупности признаков:
- данные анамнеза;
- показатели отоскопии – исследования наружного уха и барабанной перепонки с помощью специального прибора;
- характерные симптомы наличия жидкости за барабанной перепонкой: сильная боль в ухе, снижение слуха и проявление интоксикации: бледность, слабость, отсутствие аппетита, головная боль и повышенная температура.
В некоторых случаях врач назначает дополнительные диагностические процедуры: бактериальный посев экссудата и рентгенографию височной кости.
Подготовка
Включает ряд обязательных исследований:
- проверка слуха;
- общий анализ крови;
- тимпанография – оценка деформации барабанной перепонки на перепады давления.
За неделю до плановой операции необходимо прекратить прием противовоспалительных препаратов и лекарств, разжижающих кровь.
Под каким наркозом проходит?
Миринготомия относится к малоинвазивным вмешательствам и обычно выполняется в амбулаторных условиях. Взрослым достаточно местного обезболивания, а детям необходим общий наркоз, поэтому ребенку нельзя принимать пищу за 6 часов до операции.
Сколько длится?
При отсутствии технических сложностей – 15-20 минут.
Процесс операции
Прокол барабанной перепонки проводится в несколько этапов:
- удаление серы из слухового прохода;
- промывание уха раствором антисептика;
- введение анестетика;
- линейный разрез барабанной перепонки стерильной парацентезной иглой;
- обработка антисептиком;
- установка плотного марлевого тампона (турунды) с лекарством.
Послеоперационный период и реабилитация
В послеоперационном периоде слуховой проход несколько раз в день промывают фурацилином или борным спиртом для быстрого снятия воспаления и улучшения состояния пациента. Чтобы вредное содержимое барабанной полости вытекало скорее, рекомендуют ложиться прооперированным ухом вниз, на подушку.
Обычно полное восстановление после операции происходит в течение 4-х недель, но уже примерно через 5 дней после операции отверстие в барабанной перепонке заживает. В течение 3-5 дней после операции из места прокола может выделяться гной, это нормально. Восстановительный период требует соблюдения следующих рекомендаций:
- слуховой проход следует ежедневно очищать;
- если врач прописал ушные капли, нужно закапывать их строго в соответствии с назначением;
- необходимо регулярно менять ватные тампоны в ухе;
- уточнить у врача правила проведения водных процедур.
Возможные осложнения
Срочно позвоните врачу или в скорую, если после операции произошло что-то из нижеперечисленного:
- появились признаки инфекции — лихорадка или озноб;
- ухо покраснело, появился отёк, усилилась боль, пошла кровь или другие выделения;
- если боль не проходит после приёма лекарств, назначенных для этого врачом;
- ухудшился слух;
- появился кашель, одышка, боль в груди, сильная тошнота или рвота.
Заключение
Прокалывание барабанной перепонки для удаления скопившегося в полости содержимого – рутинная процедура, которая избавляет от острой боли при воспалении среднего уха. Родители часто опасаются таких радикальных методов лечения отита, особенно у совсем маленьких детей. Но многолетняя успешная практика подтвердила высокую эффективность и безопасность миринготомии.
Источник
