Гиперурикемия и подагра наблюдаются при

Подагра – это разнофакторное по причине возникновения заболевание, поражающее многие органы и системы. Патология связана с проблемами синтеза пуринов и характеризуется отложением в тканях организма солей уратов, приводя к воспалительным процессам. За счет этого в крови повышается уровень мочевой кислоты (гиперурикемия).
Этиология и патогенез
Первичная гиперурикемия
Основным причинным фактором заболевания являются генетические нарушения в системе ферментов, принимающих участвующих в ресинтезе нуклеотидов из пуринов, при этом наблюдается:
– Увеличение производства пуринов (метаболический тип гиперурикемии), характеризующийся высокой урикозурией и чрезмерным выведением мочевой кислоты (более распространенная форма).
– Снижение выведения мочевой кислоты почками (почечный тип гиперурикемии).
– Сочетание первого и второго.
Повышение активности фермента приводит к недостаточному использованию в организме пуринов и увеличению количества уратов. Такой тип гиперурикемии характерен для синдрома Леша-Найена. Чрезмерное образование пуринов может начаться под действием высокой активности фермента фосфорибозилпирофосфатазы, участвующей в синтезе предшественников пуринов.
Вторичная гиперурикемия.
Развивается как следствие других заболеваний, применения лекарственных препаратов, химических веществ.
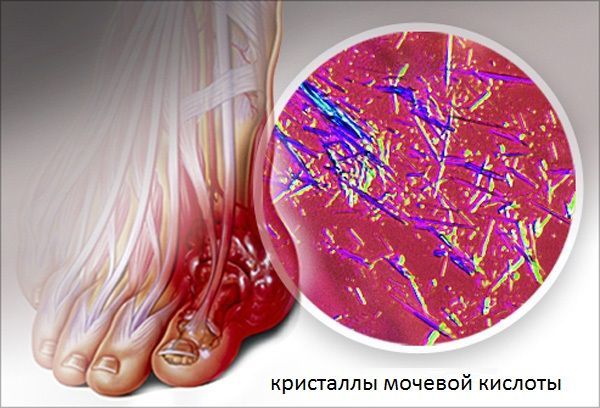
Наличие гиперурикемии обуславливает повышение выделения мочевой кислоты и отложения уратов в тканях (мочекислый натрий избирательно накапливается в суставах, влагалищах сухожилий, околосуставных сумках суставов, коже, почках) и синовиальной жидкости, что приводит к выпадению их в виде кристаллов (проникают в хрящ и синовиальную оболочку, где откладываются в виде игольчатых образований). В дальнейшем эти кристаллы через взаимодействие с моноцитами, макрофагами приводят к повышению уровня противовоспалительных цитокинов, хемокинов – развивается артрит.
Особенностью острого подагрического артрита служит самоограничивающийся характер, что связано с тем, что кристаллы уратов индуцируют синтез противовоспалительных цитокинов. Уратные камни обладают способностью связывать на своей поверхности аполипопротеины В и Е, благодаря которым нейтрофилы теряют способность выбрасывать гранулы с клеточными ферментами.
Классификация
– Острый подагрический артрит.
– Межприступный период.
– Хроническая тофусная подагра.
Клиническая картина
Острый артрит при подагре возникает неожиданно. Боль нарастает быстро, появляются покраснение кожных покровов, отечность и нарушение функции суставов, чаще одного. Эти проявления достигают максимума за несколько часов и сопровождаются повышением температуры тела, иногда до 40 градусов Цельсия.
Острый подагрический артрит
Чаще развивается в ночное время или утром. При подагрической атаке, как правило, поражается первый плюснефаланговый сустав. Характерная особенность острого подагрического артрита – спонтанное выздоровление и отсутствие симптомов между приступами вплоть до развития хронической формы болезни.
При этом у мужчин в патологический процесс вовлекаются преимущественно суставы стопы, особенно большого пальца, а у женщин в начале заболевания развивается олиго- или полиартрит и поражаются суставы кистей.
У лиц пожилого возраста в большинстве случае возникает полиартрикулярное воспаление – поражение суставов верхних конечностей, быстрое развитие тофусов. Появление артрита часто совпадает с приемом диуретиков.
Межприступная подагра и рецидивирующий подагрический артрит
При отсутствии лечения повторный приступ возникает, как правило, в течение года. Период между атаками болезни сокращается. Воспаляются периартрикулярные ткани, и в мягких тканях образуются единичные тофусы, обычно безболезненные.
Хроническая тофусная подагра
Развитие тофусов, хронического артрита, поражения почек, мочекаменной болезни. Локализация тофусов: под- или внутрикожно в области пальцев кистей и стоп; коленных, локтевых суставов; ушных раковин. Тофусы могут образовываться во всех частях тела.
Диагностика
Выявление повышение уровня мочевой кислоты в крови недостаточно для постановки диагноза, т. к. всего 10 % людей, у которых наблюдаются описанные признаки, болеют подагрой.
Рентгенография – специфический симптом «пробойника»: округлые, четко очерченные дефекты костной ткани в эпифизах, чаще в области первого плюснефалангового сустава.
Лабораторные исследования – содержание мочевой кислоты в сыворотке крови, суточной моче; определение ее клиренса.
Клинический анализ крови – увеличение СОЭ до 20-30 мм/час, умеренный лейкоцитоз.
Биохимический анализ крови – повышение уровня С-реактивного белка.
Общий анализ мочи – снижение ее плотности; альбуминурия, лейкоцитурия, микрогематурия.
Для постановки диагноза используют особые классификационные признаки.
Дифференциальный диагноз
Подагрический артрит следует дифференцировать с септическим артритом, пирофосфатной артропатией, реактивным артритом, ревматоидным артритом, обострением остеоартроза, псориатическим артритом.
Лечение
Бессимптомная гиперурикемия требует лечения при содержании мочевой кислоты в крови выше 0,54 ммоль/л, риске развития острого приступа или образования камней из уратов.
Лечебное питание – малопуриновая диета. Из рациона исключают печень, почки, мозги, легкие, мясные и грибные продукты. Кроме того, стоит отказаться от острых блюд, приправ, бобовых, чая, кофе, какао, шоколада, спиртных напитков.
При всех формах подагры рекомендуется пить много молока; отвары плодов шиповника, яблок; свежевыжатые фруктовые соки; мочегонный чай.
Лечение острого подагрического артрита – применяют нестероидные противовоспалительные препараты первой линии, колхицин, глюкокортикоиды (местно и системно).
Терапию следует назначать как можно раньше, желательно в первые 24 часа.
Базисная противоподагрическая терапия – антигиперурикемическая терапия с применением аллопуринола предотвращает рецидивы подагрического артрита и развитие осложнений, связанных с неконтролируемой гиперурикемией.
Оценка эффективности лечения – снижение концентрации мочевой кислоты; уменьшение дозировок нестероидных противовоспалительных препаратов, колхицина и глюкокортикоидов; редкие обострения подагры.
Прогноз
При подагрическом артрите благоприятный, но в 20-50 % случаев в лоханочной системе почек могут сформироваться мочекислые камни. 18-25 % больных подагрой умирает, и причиной этого становится хроническая почечная недостаточность.
Источник
Благородная болезнь?
Подагра – самая литературная болезнь. Сколько «ваших превосходительств» и «его сиятельств» на страницах романов и рассказов благородно страдают подагрой. Раньше считалось, что эта болезнь присуща только тем, кто вкусно и много ест и дополняет все это обильными «возлияниями». То есть подагра – это болезнь богатых, болезнь высшего общества! Многие знаменитые люди страдали этим недугом: Бисмарк, Гете, Стендаль, Мопассан, Тургенев, Рубенс и другие.
Отчасти это правда, но … лишь отчасти!
Представление пациентов об этом заболевании, как правило, ограничивается появлением острой, практически невыносимой боли в суставе большого пальца ноги, возникающей внезапно. Еще накануне вечером пациент был абсолютно здоров, а ночью или утром не может не только наступить на ногу, но и дотронуться до кожи – такая боль! Недаром в переводе с древнегреческого «подагра» означает «нога в капкане». Это очень характерный симптом.
Сценарий из жизни
Дальше сценарий в большинстве случаев распространенный: человек сам себе ставит диагноз «подагра» и назначает себе лечение в формате «так наши бабушки делали и до какого возраста жили!». Что сюда входит? Всевозможные примочки, мази, прикладывания. Разумеется, ограничение в рационе. К примеру, почему-то все больные уверены, что при подагре нельзя есть …помидоры! И ведь не едят. Самое удивительное, что болевой приступ через 2-3 дня полностью проходит. И человек абсолютно уверен, что он выздоровел, он сам себя вылечил и всех перехитрил.
Дальнейшее течение болезни проявляется в индивидуальном порядке, но общая канва такова: ничего не беспокоит около года, а потом приступы повторяются все чаще, становятся более затяжными, повреждаются другие суставы, больной начинает принимать анальгетики, но они помогают все меньше и меньше… Боль становится нестерпимой. И вот уже примерно на этом этапе мы встречаемся с нашим лирическим героем. Он, наконец, приходит в клинику.
Когда такой пациент приходит ревматологу, то, как правило, по его все еще работающему в голове сценарию, непременно существует таблетка, которая вылечит его раз и навсегда, а сам он до нее не добрался, поскольку познания в медицине, хоть и обширны, но все же имеют пределы.
После обследования выясняется, что помимо высокого уровня мочевой кислоты у человека, чаще всего наличествует артериальная гипертония, камни в почках, да и сами почки работают уже наполовину. По статистике у 50-75% больных на стадии хронического подагрического воспаления в суставах имеется поражение почек!
Немного статистики
И все. На этом шутки и иронические обороты закончились. Сейчас приведем статистику, а вы, пожалуйста, вдумайтесь в эти цифры.
- По статистике НИИ Ревматологии им. В. А. Насоновой, подагра диагностируется в среднем спустя 4,5 года (!!!) с момента первого приступа артрита.
- Уратснижающее лечение получают всего лишь 23% пациентов!
- Только 16% лечатся регулярно и достигают необходимого уровня мочевой кислоты!
То есть почти 5 лет человек откладывает визит к специалисту…
У него болит, а он не идет. Почему?!.. Как можно так относиться к себе?..
Что нужно знать о подагре?
Важно понимать, что подагра – это всего лишь один из симптомов «гиперурикемии» (этот термин означает повышение уровня мочевой кислоты в сыворотке крови).
Постепенное многолетнее накопление мочевой кислоты приводит к такой ее концентрации в крови, что кристаллы моноурата натрия в конце концов выпадают в полости суставов, вызывая острый артрит, что и называется подагрой. Нужно помнить, что бессимптомное микрокристаллическое повреждение происходит значительно раньше, и не только в суставе, но и в почечных структурах, и в сосудистой стенке и т.д. Бессимптомная гиперурикемия может продолжаться годами, артрита еще нет, а почки уже страдают, и исходом этого является хроническая почечная недостаточность. И у такого пациента при некоторых условиях может развиться такое грозное осложнение, как «острая подагрическая почка», приводящая к острой почечной недостаточности…
Причины гиперурикемии разнообразны. Это не только нарушение внутреннего метаболизма, но и прием некоторых медикаментов, причем весьма распространенных, некоторые заболевания, образ жизни (различные несбалансированные диеты, голодание и т.д.). Все это может приводить к развитию вторичной подагры.
Следим за отклонениями!
Повышенный уровень мочевой кислоты (МК) в крови пациента говорит о том, что перед нами человек, у которого уже есть подагра, либо риск её появления очень высок. Но не стоит думать, что близкий к нулю уровень МК абсолютно исключает этот риск. Следует помнить, что показатель этот нестойкий, однократное определение его при получении нормы не позволяет абсолютно отвергнуть диагноз.
Исходя из вышеизложенного, мы советуем пациентам периодически проверять уровень МК в крови и, при наличии отклонений, консультироваться с врачом-ревматологом, не дожидаясь развития подагры и других состояний, сопутствующих гиперурикемии. Не надо ждать 4,5 года. Вы их лучше потратите на что-нибудь другое, но уже в здоровом состоянии.
Будьте здоровы и жалуйтесь врачам на всё, что не так, как вчера!
Источник
Подагра – это заболевание, состоящее в нарушении обмена мочевой кислоты. Обычно подагру относят к болезням суставов, потому что избыточная мочевая кислота образует соли (ураты), откладывающиеся, прежде всего, в суставах. В первую очередь страдает сустав большого пальца ноги. Воспалённая шишка на большом пальце является характерным симптомом подагры.
Генетически мужчины более предрасположены к этому заболеванию. Среди заболевших их почти 95%. Пик заболеваемости у мужчин приходится на возраст 40-50 лет, у женщин – от 60 лет и старше. Однако подагра может поражать людей и в более молодом возрасте.
Причины подагры
Любой продукт биологического происхождения содержит пурины – вещества, являющиеся строительным материалом для РНК и ДНК. Поступившие в виде пищи пуриновые основания расщепляются, в результате чего образуется мочевая кислота. Это нормальный процесс. Мочевая кислота присутствует в тканях организма и плазме крови. Кровь приносит мочевую кислоту в почки, где она отфильтровывается и выводится с мочой. Часть мочевой кислоты (1/3) выводится через кишечник. Если этот нормальный метаболизм нарушается, мочевая кислота начинает накапливаться в избыточных количествах.
Нарушения пуринового обмена могут быть вызваны:
генетически обусловленной ферментопатией. Подагра развивается, если выработка ферментов, отвечающих за превращение пуриновых оснований в мочевую кислоту и вывод последней из организма, отклоняется от нормы (для одних ферментов критичен дефицит, для других – гиперфункция). Подобное нарушение по большей части объясняется повреждением ДНК. Участок, отвечающий за эти ферменты, находится на X-хромосоме. У мужчин одна X-хромосома, а у женщин – две. Именно поэтому подагрой чаще болеют мужчины (у женщин есть, так сказать, «резервная копия» нужных генов);
повышенным потреблением пуриновых оснований. Подагру в древности называли «болезнью королей». Короли питались лучше всех, и могли есть мясо молодых животных, мясные деликатесы и кремовые пирожные неограниченно (а эти продукты – лидеры по содержанию пуринов. Также много пуринов в жирной рыбе, мясных и рыбных бульонах, бобовых). Сам по себе избыток пуринов в пище неопасен, поскольку в норме почки справляются со всем объёмом полученной мочевой кислоты. Однако при наличии генетической патологии или проблем с почками, подагра становится весьма вероятной;
нарушением выведения мочевой кислоты из организма. При заболевании почек может уменьшиться фильтрация мочевой кислоты. Выводиться её будет меньше, а концентрация в крови нарастать;
повышенный катаболизм пуриновых соединений собственного организма. Человек – часть биологического мира, и наше тело построено по общим законам. РНК и ДНК присутствуют в нашем организме – в каждой его клетке, а значит, в них есть собственные пуриновые основания. Усиленное разрушение клеток (или иначе катаболизм – распад сложных соединений на более простые) приводит к такому же росту мочевой кислоты в крови, как если бы мы стали получать избыточное количество пуринов извне. Причинами повышенного катаболизма пуриновых соединений собственного организма могут быть радио- или химиотерапия, приём некоторых медицинских препаратов, гемолиз (распад эритроцитов, который вызывается тяжелыми инфекционными заболеваниями или болезнями кроветворной системы).
Симптомы подагры
Первую стадию подагры описывают как гиперурикемию (повышенное содержание мочевой кислоты в крови). Гиперурикемия выявляется с помощью биохимического анализа крови. При этом в большинстве случае иных симптомов заболевания не обнаруживается. Иногда могут наблюдаться общая слабость, потливость, зуд кожи, запоры.
Собственно о подагре стоит говорить с момента начала острых подагрических атак. Спровоцировать приступ подагрического артрита могут:
приём алкоголя (единократное употребление значительной дозы);
переохлаждение;
травма сустава;
обычное ОРЗ.
В первую очередь, как правило, страдает сустав большого пальца ноги (I плюснефаланговый сустав). Типично поражение сустава только на одной ноге. Довольно часто затрагиваются другие мелкие суставы – лучезапястные или фаланги пальцев. В дальнейшем от подагрических атак могут пострадать и остальные суставы. У женщин заболевание может охватить сразу же несколько суставов уже в самом начале.
Обычно приступ подагрического артрита длится не более 5-7 дней, после чего наступает полная ремиссия (какие бы то ни было симптомы исчезают) – до следующего приступа. Такое течение подагры называют интермиттирующей («интервальной») стадией. Затем заболевание может перейти в хроническую стадию.
Приступ подагрического артрита
Приступ подагрического артрита проявляется острой болью в суставе. Довольно быстро область поражённого сустава отекает и краснеет. Цвет кожи над суставом может приобрести синюшный оттенок. Больной ощущает озноб, повышается температура, – возможно повышение до 38 °C и выше. Любое прикосновение к суставу усиливает боль, сустав полностью теряет подвижность. Боль может быть очень интенсивной и не сниматься анальгетиками.
В большинстве случаев приступ случается ночью, к утру боль обычно ослабевает. Однако в тяжелых случаях сильная боль может продолжаться до 3-х дней, потом её интенсивность медленно уменьшается.
Хроническая подагра
Если приступы подагрического артрита становятся частыми и протекают достаточно тяжело (периоды боли преобладают над периодами ремиссии), диагностируется хроническая подагра. Хроническая форма заболевания характеризуется усилением дисфункции пораженных суставов, а поскольку больной перестаёт ими пользоваться, развивается атрофия суставных мышц.
Специфическим симптомом подагры является образование тофусов. Тофус – это подкожное или внутрикожное скопление уратов (солей мочевой кислоты). Тофусы выглядят как узелки – плотные образования округлой формы. Диаметр их может варьироваться от 2-х мм до 5 см и более. Тофусы появляются обычно приблизительно через 5 лет после первого приступа подагры, медленно увеличиваясь в размерах. Однако при неблагоприятном течении их образование может идти более быстро. Типичные места, где они возникают – это пальцы рук и ног, ушные раковины, коленные и локтевые суставы, стопы, надбровные дуги. Трогать эти образования не больно. Кожа над тофусами, как правило, сухая и шероховатая, так как её кровоснабжение нарушено. Со временем в этом месте может образоваться свищ, сквозь который выделяется белая пастообразная масса (собственно ураты).
Тофусы образуются не всегда (только у 50-60% больных).
Хроническая подагра также часто становится причиной мочекаменной болезни. Ураты могут образовывать камни в почках, которые способны вызывать почечные колики, блокировать отток мочи, способствовать развитию пиелонефрита.
Методы диагностики подагры
Диагностика подагры включает в себя физикальные, лабораторные и инструментальные методы исследования. Диагноз «подагра» ставится при совпадении нескольких признаков, характерных для данного заболевания
Физикальная диагностика
Физикальная диагностика предполагает визуальный осмотр пациента и пальпацию. Результаты осмотра сопоставляются с жалобами пациента и историей заболевания.
Лабораторная диагностика
Лабораторная диагностика позволяет установить, что причиной патологических изменений в суставе является нарушение обмена мочевой кислоты. Решающую роль в этом играют следующие анализы:
биохимический анализ крови (важен показатель мочевой кислоты в плазме крови);
анализ синовиальной (внутрисуставной) жидкости на наличие в ней уратов. Для этого делается пункция сустава.
для оценки скорости клубочковой фильтрации может проводиться суточный сбор мочи.
Если есть необходимость подтвердить, что обнаруженные новообразования в суставе представляют собой тофусы, проводится биопсия с дальнейшим исследованием их содержимого.
Инструментальная диагностика
Рентгенография позволяет выявить патологические изменения в суставах. Они имеют место на поздних стадиях, поэтому начало заболевания с помощью рентгенологических методов установить невозможно. Для выявления тофусов (они не всегда выступают над поверхностью кожи) используются компьютерная томография или МРТ.
На ранних стадиях может применяться УЗИ. С помощью ультразвука обнаруживаются довольно мелкие отложения солей, поэтому на УЗИ видны тофусы ещё на стадии их формирования. Также характерным признаком подагры является «двойной контур» – возникновение эхогенной полоски, идущей параллельно линии суставного хряща. Она возникает, потому что кристаллы соли не проникают в структуру хряща, а просто покрывают его сверху, создавая дублирующий контур, хорошо заметный при исследовании.
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения подагры
Лечение подагры направлено:
при остром приступе – на его купирование;
в стадии ремиссии – на нормализацию обмена мочевой кислоты. Конечно, следует стремиться к устранению причины, вызвавшей заболевание. Однако если причина подагры – ферментопатия, это невозможно. В этом случае лечение будет симптоматическим.
на лечение сопутствующих заболеваний.
Полное излечение подагры невозможно. Однако благодаря врачебной помощи можно снизить частоту приступов и добиться значительного увеличения периодов ремиссии.
Какой врач лечит подагру
По поводу лечения подагры следует обращаться к ревматологу. Может потребоваться помощь врача-ортопеда (например, .в случае необходимости хирургического вмешательства).
Лечение острого приступа
Прежде всего, больному нужен покой. Воспалённый сустав следует обездвижить. Рекомендуется приложить холод. Необходимо обильное щелочное питьё – до 3-х литров в день. Важно соблюдать диету: продукты с высоким содержанием пуриновых оснований должны быть исключены. По назначению врача применяются болеутоляющие препараты (НПВС), а также глюкокортикоиды. Проводится местное лечение с помощью мазей и гелей, обладающих противовоспалительным и обезболивающим действием.
Когда больному станет легче, в лечение включается физиотерапия. Используются электрофорез, УФО, УВЧ.
Лечение подагры в стадии ремиссии
Лечение в стадии ремиссии включает в себя:
изменение образа жизни (прежде всего, отказ от алкоголя);
соблюдение диеты (исключаются продукты, в которых много пуринов – рыба, грибы, бобовые). Диета должна быть установлена врачом;
медикаментозную терапию (противоподагрические препараты);
местное лечение – аппликации лекарственных препаратов, физиотерапия, массаж, лечебные ванны (в санаторных учреждениях);
хирургическое лечение: удаление тофусов, не поддающихся консервативному лечению, оперативное восстановление пострадавших суставов.
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
