Формулировка диагноза пневмония по мкб

“Если здоровье плохо — думай о чем-нибудь другом” Эдуард Бенсон
ОПРЕДЕЛЕНИЕ
Пневмония — инфекционное воспаление легочной паренхимы.
Этиология
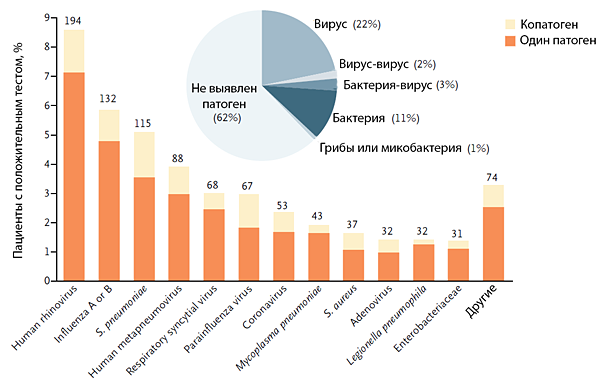
Jain S, et al. N Engl J Med. 2015;373:415–27.
ЭТИОЛОГИЯ ПНЕВМОНИИ
с
Streptocoсcus pneumoniae
Электронная фотография Streptocoсcus pneumoniae. Janice Haney Carr.
ОПРЕДЕЛЕНИЕ ЭТИОЛОГИИ ПНЕВМОНИИ
• Окраска по Граму и посев мокроты, посев крови.
• Тяжелая внебольничная пневмония.
• Эмпирическое лечение MRSA или P. aeruginosa.
• Предшествующая инфекция (особенно респираторная) MRSA или P. aeruginosa.
• Госпитализация и лечение парентеральными антибиотиками в последние 90 сут.
Аденовирусы в назофарингеальных клетках
Желтая иммунофлуоресценция указывает на антигены аденовирусов. Hibbert K, et al. N Engl J Med. 2018;378:182–90.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
• Кашель с мокротой.
• Лихорадка.
• Притупление перкуторного звука.
• Локально мелкопузырчатые, крепитирующие хрипы.
• Шкалы: диагностика пневмонии (GRACE consortium), тяжести (CRB-65, SMART-COP).
Отчеты по Mycoplasma pneumoniae Великобритании
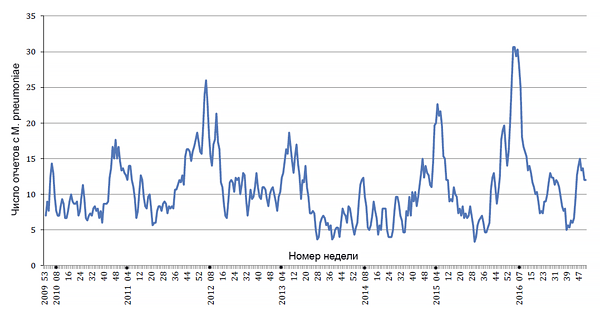
Public Health England.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Общий анализ крови.
• Пульсоксиметрия.
• Рентгенография: прямая, боковая. При разрешении симптомов за 5–7 сут контроль не требуется (1% рака за 90 сут).
• Компьютерная томография: при неинформативной рентгенограмме.
• УЗИ, плевральная пункция.
Рентгенография грудной клетки
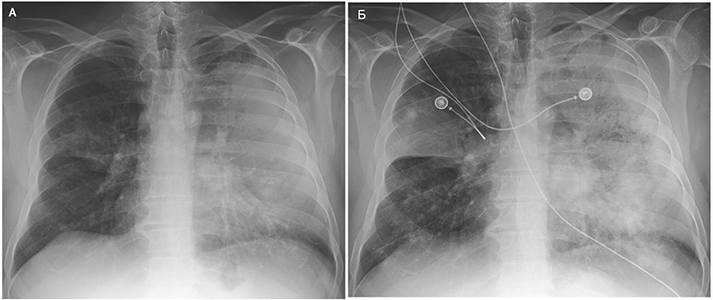
Диссеминированный легочной бластомикоз. 6 сут до госпитализации (А), 5 сут после (Б). Mansour M, et al. New Engl J Med. 2015;373:1554–64.
ОСЛОЖНЕНИЯ ПНЕВМОНИИ
• Плевральный выпот (неосложненный и осложненный).
• Эмпиема плевры.
• Деструкция/абсцедирование легочной ткани.
• Острый респираторный дистресс-синдром.
• Острая дыхательная недостаточность.
• Сепсис, септический шок (50% всех причин [ATS]).
• Вторичная бактериемия, сепсис, гематогенный очаги отсева.
• Перикардит, миокардит.
• Нефрит.
Ультразвуковое исследование легких
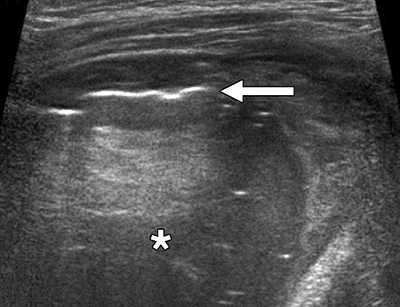
Стрелка — плеврит, звездочка — уплотнение. Schenck E, Rajwani K. Curr Opin Infect Dis. 2016;29:223–8.
КЛАССИФИКАЦИЯ ПНЕВМОНИИ
• Условия: внебольничная, госпитальная (>48 ч после госпитализации).
• Локализация: сегмент, доля, легкое.
• Тяжесть: тяжелая, нетяжелая.
• Этиология: Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Pneumocystis jiroveci…
• Особые формы: интерстициальная (± с аутоиммунными признаками [ESC]), эозинофильная.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Внебольничная пневмония (Str. pneumoniae), в нижней доле справа, нетяжелая. [J13]
□ Внебольничная пневмония верхней доли слева, тяжелая. [J18.1]
□ Внебольничная пневмония двухсторонняя, вызванная коронавирусом (COVID-19), тяжелая. [U07.2]
Динамика госпитальной летальности от пневмонии в Иркутске
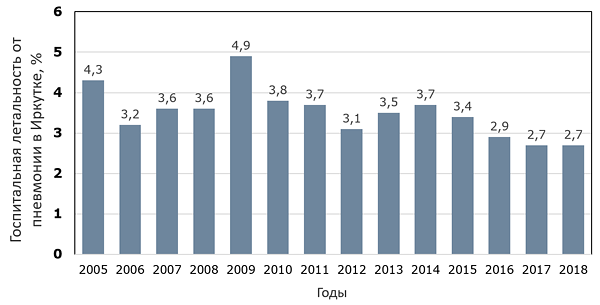
ИркутскСтат, 2019.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ (ERS/ESCMID)
• Подозрение на тяжелую пневмонию (оглушенность, тахипноэ >30, тахикардия >100, гипотензия <90/60 мм рт. ст.).
• Нет эффекта на антибиотики.
• Пожилые с повышенным риском осложнений (коморбидность: диабет, сердечная недостаточность, умеренная/тяжелая ХОБЛ, болезни печени, почек, злокачественные новообразования).
• Подозрение на легочную эмболию.
• Подозрение на злокачественное новообразование.
Время начала антибиотиков и смертность от внебольничной пневмонии
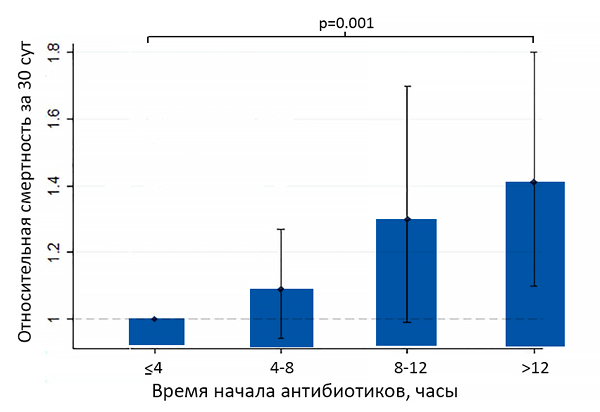
Daniel P, et al. Thorax. 2016;71:568–70.
КРИТЕРИИ ТЯЖЕЛОЙ ПНЕВМОНИИ (IDSA/ATS)
Большие критерии
• Септический шок с необходимостью вазопрессоров (>4 ч).
• Потребность в механической ИВЛ.
Малые критерии
• Частота дыхания ≥30 в мин.
• PaO2/FiO2 ≤250.
• Поражение >2 долей по R.
• Оглушенность/дезориентация.
• Уремия с азотом мочевины >20 мг/дл.
• Лейкопения <4•109/л.
• Тромбоцитопения <100•1012/л.
• Гипотермия <36°C.
• Гипотензия, требующая агрессивной инфузии.
Перевод в ПИТ: 1 большой или 3 малых критерия.
Кортикостероиды у пациентов, госпитализированных с внебольничной пневмонией
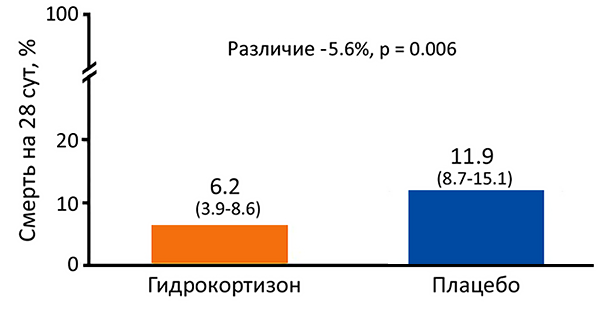
Снижение смертности на 3%, потребности в ИВЛ на 5%, длительности лечения на 1 сут. Siemieniuk R, et al. Ann Intern Med. 2015;163:519–28.
ЛЕЧЕНИЕ ПНЕВМОНИИ
• Антибиотики.
• Кортикостероиды при рефрактерном септическом шоке (ATS/IDSA).
• Назначение противокашлевых препаратов, отхаркивающих, муколитиков, антигистаминных и бронходилататоров, физиотерапии нецелесообразно (ERS/ESCMID).
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ (IDSA/ATS, 2019)
Амбулаторно, без коморбидности, риска MRSA или P.aeruginosa
• Азитромицин 500 мг и далее 250 мг однократно.
• Кларитромицин 500 мг дважды или 1000 мг продленного однократно.
• Доксициклин 100 мг дважды.
• Амоксициллин 1 г 3 раза.
Амбулаторно, есть сопутствующие болезни
• Бета-лактам: амоксициллин/клавуланат 500/125 мг 3 раза, 875/125 мг дважды, цефуроксим 500 мг дважды + макролид.
• Респираторный фторхинолон: левофлоксацин 750 мг, моксифлоксацин 400 мг, гемифлоксацин 320 мг однократно.
Стационар, нетяжелая
• Ампициллин-сульбактам 1.5–3 г через 6 ч, цефотаксим 1–2 г через 8 ч, цефтриаксон 1–2 г + азитромицин 500 мг однократно или кларитромицин 500 мг дважды.
• Левофлоксацин 750 мг, моксифлоксацин 400 мг однократно.
Стационар, тяжелая
• Бета-лактам + маколид.
• Бета-лактам + респираторный фторхинолон.
• MRSA: ванкомицин 15 мг/кг, линезолид 600 мг через 12 ч.
• P. aeruginosa: пиперациллин-тазобактам 4.5 г, имипенем 500 мг через 6 ч; меропенем 1 г, цефепим 2 г, цефтазидим 2 г, азтреонам 2 г через 8 ч.
Частота общей и аритмогенной смерти при лечении антибиотиками
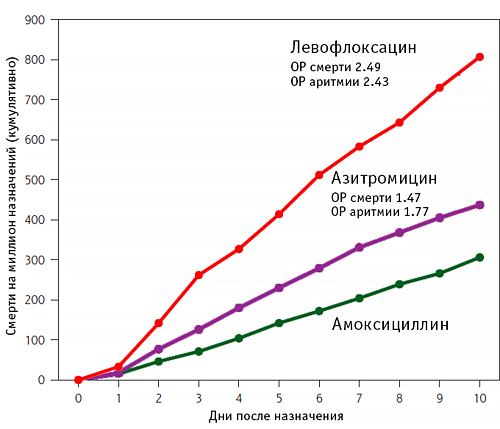
Rao G, et al. Ann Fam Med. 2014;12:121–7.
ДЛИТЕЛЬНОСТЬ ЛЕЧЕНИЯ
• Минимум 5 сут.
• MRSA или P.aeruginosa 7 сут.
• Без лихорадки (≤37.8°C) в течение 48 ч.
Частота пневмонии после начала вакцинации
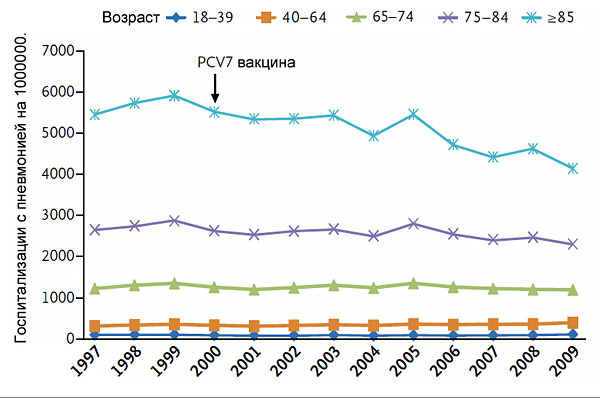
Griffin M, et al. NEJM. 2013;369:155–63.
ПОКАЗАНИЯ К ПРОТИВОПНЕВМОКОККОВОЙ ВАКЦИНАЦИИ (PPSV23, PCV13)
• Иммунокомпетентные пожилые >65 лет.
• <65 лет с хроническими заболеваниями.
• Спленэктомия.
Источник
Утратил силу — Архив
Также:
P-T-010

РЦРЗ (Республиканский центр развития здравоохранения МЗ РК)
Версия: Архив – Клинические протоколы МЗ РК – 2007 (Приказ №764)
Категории МКБ:
Пневмония неуточненная (J18.9)
Общая информация
Краткое описание
Внебольничная пневмония – острое инфекционное заболевание, возникшее во внебольничных условиях, сопровождающееся симптомами инфекции нижних дыхательных путей (лихорадка, кашель, выделение мокроты, возможно гнойной, боли в груди, одышка) и рентгенологическими свидетельствами “свежих” очагово-инфильтративных изменений в легких при отсутствии очевидной диагностической альтернативы.
Код протокола: P-T-010 “Пневмония”
Профиль: терапевтический
Этап: ПМСП
Код (коды) по МКБ-10:
J18 Пневмония без уточнения возбудителя;
J15 Бактериальная пневмония, не классифицированная в других рубриках;
J12 Вирусная пневмония, не классифицированная в других рубриках
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
В основу классификации положены условия развития заболевания и иммунологический статус больного.
Различают:
1. Внебольничная пневмония (приобретенная вне лечебного учреждения, синонимы – домашняя, амбулаторная).
2. Нозокомиальная пневмония (приобретенная в лечебном учреждении, синонимы – госпитальная, внутрибольничная).
3. Аспирационная пневмония.
4. Пневмония у лиц с тяжелыми дефицитами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, ятрогенная иммуносупрессия) и уточнение локализации и наличия осложнений.
Критерии тяжести течения пневмонии:
1. Легкое течение – невыраженные симптомы интоксикации, температура тела субфебрильная, отсутствуют дыхательная недостаточность и нарушения гемодинамики, легочная инфильтрация в пределах 1 сегмента, лейкоциты 9,0-10,0 х 109/л, нет сопутствующих заболеваний.
2. Средняя тяжесть течения – умеренно выраженные симптомы интоксикации, повышение температуры тела до 38°С, легочный инфильтрат в пределах 1-2 сегментов, ЧДД до 22/мин., ЧСС до 100 уд./мин., осложнения отсутствуют.
3. Тяжелое течение пневмонии – тяжелое состояние больного, выраженные симптомы интоксикации, температура тела > 38,0°С, дыхательная недостаточность II- III ст., нарушения гемодинамики (АД < 90/60 мм рт. ст., ЧСС более 100 уд./мин., септический шок, потребность в вазопрессорах), лейкопения менее 4,0 х 109 /л или лейкоцитоз 20,0 х 109/л с количеством незрелых нейтрофилов более 10%, многодолевая, двусторонняя пневмоническая инфильтрация, быстрое прогрессирование процесса (увеличение зоны инфильтрации на 50% и более за 48 часов наблюдения, плевральный выпот, абсцедирование, азот мочевины >10,7 ммоль/л, ДВС-синдром, сепсис, недостаточность других органов и систем, нарушения сознания, обострение сопутствующих заболеваний.
Факторы и группы риска
1. Курение.
2. Нарушения иммунитета (например, терапия ГКС).
3. Наличие пневмонии в анамнезе и некоторых профессиональных факторов.
4. Наркомания.
5. Алкоголизм.
6. Возраст > 65 лет.
7. Сопутствующие заболевания (ХОБЛ, сердечно-сосудистые болезни, сахарный диабет, хроническая почечная или печеночная недостаточность).
8. Бедность.
Диагностика
Диагностические критерии
Жалобы и анамнез: острое начало болезни, повышение температуры тела, кашель со слизисто-гнойной мокротой, одышка, боли в грудной клетке.
Физикальное обследование: укорочение перкуторного звука, ослабленное, жесткое/бронхиальное дыхание, крепитация, влажные мелкопузырчатые хрипы.
Инструментальные исследования: наличие легочной инфильтрации (рентгенологически).
Показания для консультации специалистов: по показаниям.
Перечень основных диагностических мероприятий:
1. Рентгенография органов грудной клетки в прямой проекции.
2. Общий анализ крови.
3. Общий анализ мокроты.
4. Бактериоскопия мазка мокроты с окраской по Граму.
Перечень дополнительных диагностических мероприятий:
1. Мочевина, креатинин крови.
2. Электролиты крови.
3. Посев мокроты.
4. Анализ мокроты на МБТ.
5. Антибиотикограмма.
6. Рентгенография органов грудной клетки в боковой проекции.
7. Газы крови.
8. Спирометрия.
9. Консультация фтизиатра.
10. Консультация онколога.
Лабораторная диагностика
Лабораторные исследования: лейкоцитоз и/или палочкоядерный сдвиг, увеличение СОЭ.
Дифференциальный диагноз
| Признаки | Пневмония | Милиарный туберкулез легких |
| Профузные ночные поты | Малохарактерны | Очень характерны |
| Значительное похудание | Не характерно | Характерно |
| Боли в грудной клетке | Характерны | Не характерны |
| Кашель | Вначале сухой, болезненный, затем с отделением слизисто- гнойной мокроты, иногда «ржавой» | Сухой, безболезненный, возможно отделение небольшого количества слизистой мокроты |
| Физикальные данные | Тупой перкуторный звук над областью поражения, бронхиальное дыхание, крепитация вначале заболевания и фазе разрешения | Перкуторный звук не изменен, бронхиальное дыхание не выслушивается, крепитация не характерна, возможно появление сухих хрипов |
Рентгенологические изменения | Затемнение доли или большей доли легкого | Множество мелких очагов (1-2 мм) по всем легочным полям, очаги расположены симметрично |
| Туберкулиновые пробы | Отрицательные | Положительные |
Лечение
Тактика лечения
Цели лечения: регресс клинических симптомов и легочной инфильтрации.
Немедикаментозное лечение: больным рекомендуется обильное потребление жидкости, дыхательная гимнастика, фитотерапия.
Медикаментозное лечение: эмпирическая антибактериальная терапия независимо от тяжести течения пневмонии.
Выбор антибиотиков для лечения пневмонии в амбулаторных условиях
| Клиническая ситуация | Препараты выбора |
Нетяжелая пневмония у молодых без сопутствующей патологии | Амоксициллин 1000 мг 4 раза в день, макролиды (спирамицин 3 млн 2 раза в день, азитромицин 500 мг 1 раз в день, кларитромицин 250 мг 2 раза в день) |
Средний и пожилой возраст, с факторами риска (курение, нарушение иммунитета и т.д.), наличие сопутствующих заболеваний, неблагоприятные социальные факторы (бедность, алкоголизм и др.) | Цефалоспорины II-III поколения (цефалексин по 1 г 3 раза в сутки), макролиды: ципрофлоксацин по 500 мг 1 раз в день, доксициклин или монотерапия респираторными фторхинолонами, левофлоксацин по 500 мг 1 раз в день Амоксициллин/клавулановая кислота по 375 мг 3 раза в день Парацетамол сироп, суспензия, суппозитории |
Продолжительность терапии составляет 7-10 дней. При наличии эпидемиологических или клинических данных о микоплазменной или хламидийной инфекции, длительность лечения составляет 14 дней.
Предпочтителен пероральный путь введения антибактериальных препаратов. Для улучшения дренажной функции применяют карбоцистеин, амброксол по 1 таб. 3 раза в день.
Для лечения и профилактики возникновения микоза при длительной массивной антибиотикотерапии – итраконазол оральный раствор по 200 мг 2 р.сут., в течение 14 дней.
Показания к госпитализации: тяжелое общее состояние и течение пневмонии, выраженная дыхательная недостаточность, нарушения гемодинамики, осложнения пневмонии (плеврит, абсцедирование), трудности в проведении дифференциальной диагностики, тяжелое сопутствующее заболевание, иммуносупрессия, неудовлетворительные домашние условия.
Дальнейшее ведение, принципы диспансеризации: диспансерное наблюдение включает клинический осмотр, общий анализ крови, исследование крови на С-реактивный белок, сиаловые кислоты, фибриноген, серомукоид, гаптоглобин.
Перечень основных медикаментов:
1. **Амоксициллин пероральная суспензия 250 мг/5 мл
2. *Спирамицин 3 млн фл.
3. **Ципрофлоксацин, таблетка 250 мг; 500 мг; раствор для инфузий во флаконе 200 мг/100 мл 1
4. ** Амоксициллин + клавулановая кислота, табл. 500 мг/125 мг, 875 мг/125 мг порошок для приготовления раствора для внутривенного введения 500 мг/100 мг
5. *Цефуроксим порошок для приготовления раствора для инъекций во флаконе 750 мг, 1.5 гр
6. *Цефтазидим порошок для приготовления раствора для инъекций во флаконе 500 мг, 1 гр, 2 г
7. *Кларитромицин 250 мг табл.
8. *Цефалексин таблетка, капсула по 250 мг, 500 мг; суспензия и сироп 125 мг, 250 мг/5 мл
9. **Парацетамол, сироп 2,4% во флаконе; суспензия; суппозитории 80 мг
10. **Амброксол сироп 15 мг/5 мл; 30 мг/5 мл; раствор 7,5 мг/мл
11. *Доксициклин или монотерапия респираторными фторхинолонами, левофлоксацин по 500 мг
12. *Итраконазол оральный раствор 150 мл – 10 мгмл
Перечень дополнительных медикаментов: нет.
Индикаторы эффективности лечения: нормализация рентгенологических и лабораторных данных.
* – препараты, входящие в список основных (жизненно важных) лекарственных средств.
** – входит в перечень видов заболеваний, при амбулаторном лечении которых лекарственные средства отпускаются по рецептам бесплатно и на льготных условиях.
Информация
Источники и литература
- Протоколы диагностики и лечения заболеваний МЗ РК (Приказ №764 от 28.12.2007)
- 1. Клинические рекомендации. Фармакологический справочник. Изд-во “ГЕОТАР-
МЕД”, 2004.
2. Доказательная медицина. Ежегодный справочник. Вып. 3. Медиа Сфера. 2004.
3. Eur Respir J 1998; 11: 986–991. Guidelines for management of adult community-acquired lower respiratory tract infections.
4. BTS Guidelines for the Management of Community Acquired Pneumonia in Adults
Thorax 2001;56;1-64 https://thorax.bmjjournals.com/cgi/content/full/56/suppl_4/iv1
5. Community Management Of Lower Respiratory Tract Infection in Adults. A national
clinical guideline. Scottish Intercollegiate Guideline Network. 2002.
6. Update of Practice Guidelines for Management of Community-Acquired Pneumonia in
Immunocompetent Adults. CID 2003.
7. Доказательная медицина. Клинические рекомендации для практических врачей,
основанные на доказательной медицине. 2 изд. ГЕОТАР, 2002.
8. BRITISH NATIONAL FORMULARY, September 1997, number 34. British Medical
Association and Royal Pharmaceutical Society of Great Britain.
9. https:///media/consilium/index.shtml /media/consilium/02_12/620_1.shtml :: Thursday, 27-Feb- 2003 22:26:24 MSK
- 1. Клинические рекомендации. Фармакологический справочник. Изд-во “ГЕОТАР-
Информация
Семенова Р. И., кафедра пульмонологии КазНМУ.
Прикреплённые файлы
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
