Формулировка диагноза пневмония классификация воз
Пневмония – это острое воспалительное заболевание респираторных отделов легких, преимущественно бактериальной этиологии, характеризующееся внутриальвеолярной экссудацией. Диагноз «острая пневмония» в современной литературе не используется и является излишним, так как диагноз «хроническое воспаление легких» патогенетически необоснованный и устаревший.
Основные причины развития заболевания согласно ВОЗ
Дыхательные пути взрослых и детей постоянно подвергаются атакам болезнетворных микроорганизмов, но местные механизмы защиты в лице иммуноглобулина А, лизоцима и макрофагов у здоровых людей не дают заболеваниям развиваться.
К факторам риска развития воспаления легких, по определению ВОЗ от 1995 года, относятся:
- пожилой возраст – люди старше 60 лет (вследствие угнетения кашлевого рефлекса, рефлекса, отвечающего за спазм голосовой щели);
- период новорожденности и младенчества (причиной является неполное развитие иммунной системы);
- состояния, сопровождающиеся потерей сознания (эпилепсия, черепно-мозговые травмы, состояние наркозного сна, попытки суицида снотворными или наркотиками, алкогольное опьянение);
- заболевания органов дыхания (хронический бронхит, эмфизема легких, острый респираторный дистресс-синдром), курение;
- сопутствующие заболевания, снижающие активность иммунитета (онкологические заболевания, системные заболевания соединительной ткани, ВИЧ-инфекция и др.);
- негативные ссоциально-бытовые условия жизни, недостаточное питание;
- длительное нахождение пациента в положении лежа.
Критерии кодификации
Современная медицина эволюционирует каждый день, ученые выделяют новые микроорганизмы, открывают новые антибиотики. Классификации болезней тоже претерпевают различные изменения, которые направлены на оптимизацию лечения пациентов, сортировки больных, предупреждения развития осложнений.
В настоящее время ВОЗ выделяет несколько разновидностей пневмонии у взрослых и детей, основываясь на этиологии возбудителя, локализации процесса, сроках и условиях возникновения, клинических категориях больных.
Классификация по МКБ-10 (по формам и срокам возникновения)
- Внегоспитальная – возникает в домашних условиях или в первые 48 часов пребывания в лечебном учреждении. Протекает сравнительно благоприятно, летальность составляет 10-12%.
- Госпитальная (нозокомиальная) – возникает после 48 часов нахождения больного в стационаре либо если больной за предыдущие 3 месяца пребывал на лечении в каком-либо лечебном учреждении в течение 2 и более суток. В современных протоколах Всемирная организация здравоохранения (ВОЗ) включает в данную категорию больных с вентилятор-ассоциированной пневмонией (находящихся на ИВЛ длительное время), а также пациентов с воспалением легких, находящихся на содержании в домах престарелых. Характеризуется высокой степенью тяжести и летальностью до 40%.
- Аспирационная пневмония – возникает при проглатывании большого количества содержимого ротоглотки пациентами, пребывающими без сознания, с нарушенным актом глотания и ослабленным кашлевым рефлексом (алкогольное опьянение, эпилепсия, черепно-мозговые травмы, ишемический и геморрагический инсульты и др.). При аспирации желудочного содержимого может возникать химический ожог слизистой оболочки дыхательных путей соляной кислотой. Такое состояние называется химическим пневмонитом.
- Пневмонии, развивающиеся на фоне иммунодефицитов, как первичных (аплазия тимуса, синдром Брутона), так и вторичных (ВИЧ-инфекция, онкогематологические заболевания).
Разновидности по возбудителю, степени тяжести и локализации
Классификация по возбудителю:
- Бактериальные – основными возбудителями бывают Streptococcus pneumonia, Staphylococcusaureus, Mycoplasmapneumonia, Haemophilusinfluenza, Chlamydiapneumonia.
- Вирусные – зачастую вызываются вирусами гриппа, парагриппа, риновирусами, аденовирусами, респираторно-синцитиальным вирусом. В более редких случаях это могут быть вирусы кори, краснухи, коклюша, цитомегаловирусная инфекция, вирус Эпштейна-Барр.
- Грибковые – основными представителями в данной категории являются Candidaalbicans, грибки рода Aspergillus, Pneumocystisjiroveci.
- Пневмонии, вызванные простейшими.
- Пневмонии, вызванные гельминтами.
- Смешанные – данный диагноз бывает чаще всего при бактериально-вирусной ассоциации.
Формы пневмонии по степени тяжести:
- легкая;
- средняя;
- тяжелая;
- крайне тяжелая.
Виды пневмонии по локализации:
- Очаговая – в пределах ацинуса и дольки.
- Сегментарная, полисегментарная – в пределах одного или нескольких сегментов.
- Долевая (устаревший диагноз: крупозное воспаление легких) – в пределах одной доли.
- Тотальная, субтотальная – может охватывать все легкое.
Воспалительный процесс бывает:
- односторонним;
- двусторонним.
Классификация у детей по возбудителю
- От рождения до 3 недель – этиологическим агентом воспаления легких (чаще у недоношенных детей) являются стрептококки группы В, грамотрицательные бациллы, цитомегаловирусная инфекция, Listeriamonocytogenes.
- От 3 недель до 3 месяцев – в большинстве случаев детей поражает вирусная инфекция (респираторно-синцитиальный вирус, вирусы гриппа, парагриппа, метапневмовирус), Streptococcuspneumoniae, Staphylococcusaureus, Bordetellapertussis, Chlamydiatrachomatis (назальное заражение).
- От 4 месяцев до 4 лет – в данном возрасте восприимчивость детей возрастает к стрептококкам группы А, Streptococcuspneumoniea, вирусным инфекциям (вирусы парагриппа, гриппа, аденовирусы, риновирусы, респираторно-синцитиальные вирусы, метапневмовирусы), Mycoplasmapneumoniae (у более взрослых детей).
- От 5 до 15 лет – в школьном возрасте у детей пневмонию чаще всего вызывают Streptococcuspneumoniae, Mycoplasmapneumoniae, Chlamydiapneumoniae.
Клинические категории больных внегоспитальной пневмонией по МКБ-10
1-я клиническая категория: амбулаторные больные, обычно не требующие госпитализации. Это в большинстве случаев молодые люди без сопутствующих патологий. Возбудителями чаще всего являются респираторные вирусы, Streptococcuspneumoniae и Haemophilusinfluenzae.
2-я клиническая категория: амбулаторные больные с модифицируемыми факторами риска (сопутствующие нарушения сердечно-сосудистой системы и органов дыхания, возраст старше 60 лет, дети до 2 лет, неблагоприятные коммунально-бытовые условия), обычно не требуют госпитализации, за исключением отдельно рассматриваемых случаев. Этиологические агенты – те же, что и для предыдущей категории. В этих двух категориях обычно определяется воспаление легких легкой степени тяжести.
3-я клиническая категория: стационарные больные, требующие круглосуточного наблюдения. Возбудители представляют собой бактериально-вирусные ассоциации, анаэробную инфекцию, Streptococcuspneumoniae, включая резистентные к лекарственным средствам формы. Характерно воспаление легких средней степени тяжести.
4-я клиническая категория: больные, требующие наблюдения в условиях отделения интенсивной терапии. Диагностируется воспаление легких тяжелой и крайне-тяжелой степени тяжести. Этиологическую роль играют Pseudomonas sp, аэробная грамотрицательная флора, Streptococcuspneumoniae, включая резистентные к лекарственным средствам формы.
Формы нозокомиальных воспалений по ВОЗ
- Ранние – возникают в период первых 4-5 дней с момента попадания в стационар, имеют относительно благоприятный диагноз, микроорганизмы в основном чувствительны к антибиотикотерапии.
- Поздние – появляются после 6 дней нахождения в лечебном учреждении, диагноз в большинстве случаев сомнительный или неблагоприятный, возбудители бывают мультирезистентными к антибиотикам.
Критерии тяжелого течения заболевания
- появление на рентгенограмме «свежих» очагово-инфильтративных изменений в легких;
- температура свыше 38°С;
- бронхиальная гиперсекреция;
- Pa O2/Fi O2 ≤ 240;
- кашель, тахипноэ, локально выслушиваемые крепитации, влажные хрипы, бронхиальное дыхание;
- лейкопения или лейкоцитоз, палочкоядерный сдвиг (более 10% молодых форм нейтрофилов);
- при микроскопии мокроты более 25 полиморфноядерных лейкоцитов в поле зрения.
Источник
“Если здоровье плохо — думай о чем-нибудь другом” Эдуард Бенсон
ОПРЕДЕЛЕНИЕ
Пневмония — инфекционное воспаление легочной паренхимы.
Этиология
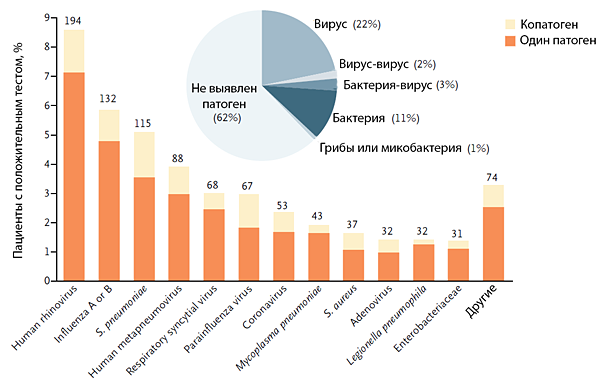
Jain S, et al. N Engl J Med. 2015;373:415–27.
ЭТИОЛОГИЯ ПНЕВМОНИИ
с
Streptocoсcus pneumoniae
Электронная фотография Streptocoсcus pneumoniae. Janice Haney Carr.
ОПРЕДЕЛЕНИЕ ЭТИОЛОГИИ ПНЕВМОНИИ
• Окраска по Граму и посев мокроты, посев крови.
• Тяжелая внебольничная пневмония.
• Эмпирическое лечение MRSA или P. aeruginosa.
• Предшествующая инфекция (особенно респираторная) MRSA или P. aeruginosa.
• Госпитализация и лечение парентеральными антибиотиками в последние 90 сут.
Аденовирусы в назофарингеальных клетках
Желтая иммунофлуоресценция указывает на антигены аденовирусов. Hibbert K, et al. N Engl J Med. 2018;378:182–90.
ДИАГНОСТИКА КЛИНИЧЕСКАЯ
• Кашель с мокротой.
• Лихорадка.
• Притупление перкуторного звука.
• Локально мелкопузырчатые, крепитирующие хрипы.
• Шкалы: диагностика пневмонии (GRACE consortium), тяжести (CRB-65, SMART-COP).
Отчеты по Mycoplasma pneumoniae Великобритании
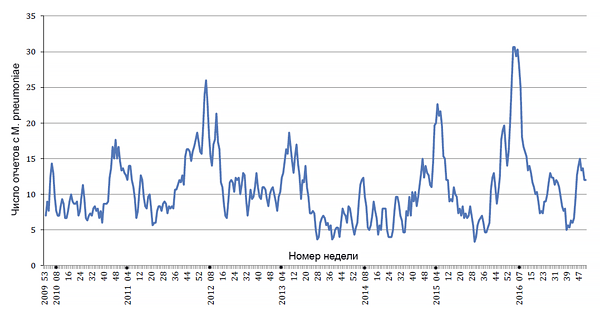
Public Health England.
ДИАГНОСТИКА ЛАБОРАТОРНАЯ
• Общий анализ крови.
• Пульсоксиметрия.
• Рентгенография: прямая, боковая. При разрешении симптомов за 5–7 сут контроль не требуется (1% рака за 90 сут).
• Компьютерная томография: при неинформативной рентгенограмме.
• УЗИ, плевральная пункция.
Рентгенография грудной клетки
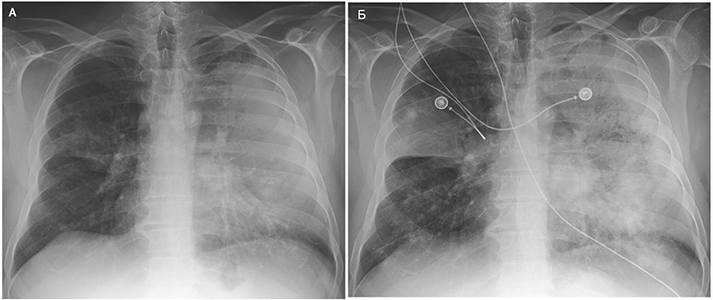
Диссеминированный легочной бластомикоз. 6 сут до госпитализации (А), 5 сут после (Б). Mansour M, et al. New Engl J Med. 2015;373:1554–64.
ОСЛОЖНЕНИЯ ПНЕВМОНИИ
• Плевральный выпот (неосложненный и осложненный).
• Эмпиема плевры.
• Деструкция/абсцедирование легочной ткани.
• Острый респираторный дистресс-синдром.
• Острая дыхательная недостаточность.
• Сепсис, септический шок (50% всех причин [ATS]).
• Вторичная бактериемия, сепсис, гематогенный очаги отсева.
• Перикардит, миокардит.
• Нефрит.
Ультразвуковое исследование легких
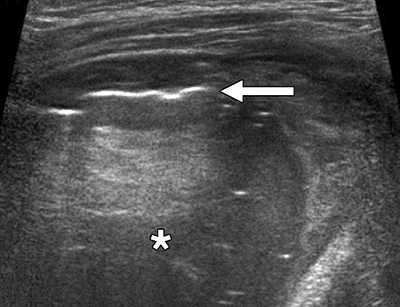
Стрелка — плеврит, звездочка — уплотнение. Schenck E, Rajwani K. Curr Opin Infect Dis. 2016;29:223–8.
КЛАССИФИКАЦИЯ ПНЕВМОНИИ
• Условия: внебольничная, госпитальная (>48 ч после госпитализации).
• Локализация: сегмент, доля, легкое.
• Тяжесть: тяжелая, нетяжелая.
• Этиология: Streptococcus pneumoniae, Mycoplasma pneumoniae, Chlamidia pneumoniae, Pneumocystis jiroveci…
• Особые формы: интерстициальная (± с аутоиммунными признаками [ESC]), эозинофильная.
ФОРМУЛИРОВКА ДИАГНОЗА
□ Внебольничная пневмония (Str. pneumoniae), в нижней доле справа, нетяжелая. [J13]
□ Внебольничная пневмония верхней доли слева, тяжелая. [J18.1]
□ Внебольничная пневмония двухсторонняя, вызванная коронавирусом (COVID-19), тяжелая. [U07.2]
Динамика госпитальной летальности от пневмонии в Иркутске
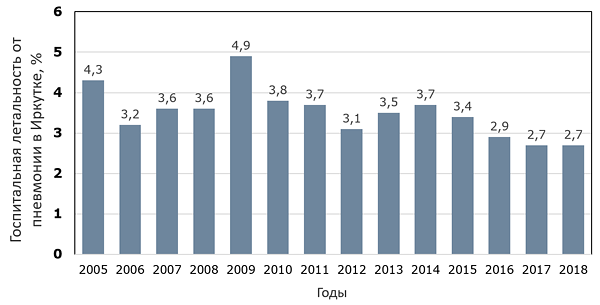
ИркутскСтат, 2019.
ПОКАЗАНИЯ ДЛЯ ГОСПИТАЛИЗАЦИИ (ERS/ESCMID)
• Подозрение на тяжелую пневмонию (оглушенность, тахипноэ >30, тахикардия >100, гипотензия <90/60 мм рт. ст.).
• Нет эффекта на антибиотики.
• Пожилые с повышенным риском осложнений (коморбидность: диабет, сердечная недостаточность, умеренная/тяжелая ХОБЛ, болезни печени, почек, злокачественные новообразования).
• Подозрение на легочную эмболию.
• Подозрение на злокачественное новообразование.
Время начала антибиотиков и смертность от внебольничной пневмонии
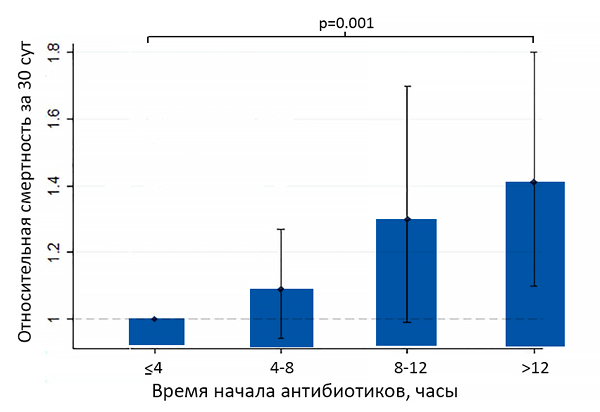
Daniel P, et al. Thorax. 2016;71:568–70.
КРИТЕРИИ ТЯЖЕЛОЙ ПНЕВМОНИИ (IDSA/ATS)
Большие критерии
• Септический шок с необходимостью вазопрессоров (>4 ч).
• Потребность в механической ИВЛ.
Малые критерии
• Частота дыхания ≥30 в мин.
• PaO2/FiO2 ≤250.
• Поражение >2 долей по R.
• Оглушенность/дезориентация.
• Уремия с азотом мочевины >20 мг/дл.
• Лейкопения <4•109/л.
• Тромбоцитопения <100•1012/л.
• Гипотермия <36°C.
• Гипотензия, требующая агрессивной инфузии.
Перевод в ПИТ: 1 большой или 3 малых критерия.
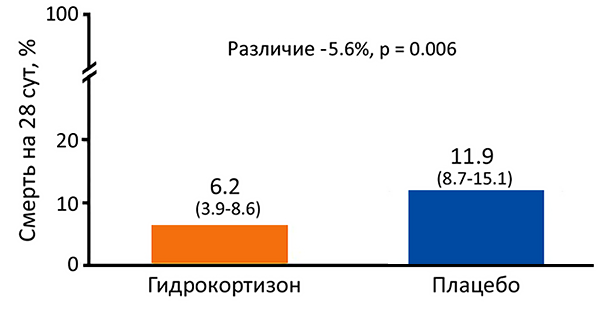
Кортикостероиды у пациентов, госпитализированных с внебольничной пневмонией

Снижение смертности на 3%, потребности в ИВЛ на 5%, длительности лечения на 1 сут. Siemieniuk R, et al. Ann Intern Med. 2015;163:519–28.
ЛЕЧЕНИЕ ПНЕВМОНИИ
• Антибиотики.
• Кортикостероиды при рефрактерном септическом шоке (ATS/IDSA).
• Назначение противокашлевых препаратов, отхаркивающих, муколитиков, антигистаминных и бронходилататоров, физиотерапии нецелесообразно (ERS/ESCMID).
АНТИБАКТЕРИАЛЬНОЕ ЛЕЧЕНИЕ (IDSA/ATS, 2019)
Амбулаторно, без коморбидности, риска MRSA или P.aeruginosa
• Азитромицин 500 мг и далее 250 мг однократно.
• Кларитромицин 500 мг дважды или 1000 мг продленного однократно.
• Доксициклин 100 мг дважды.
• Амоксициллин 1 г 3 раза.
Амбулаторно, есть сопутствующие болезни
• Бета-лактам: амоксициллин/клавуланат 500/125 мг 3 раза, 875/125 мг дважды, цефуроксим 500 мг дважды + макролид.
• Респираторный фторхинолон: левофлоксацин 750 мг, моксифлоксацин 400 мг, гемифлоксацин 320 мг однократно.
Стационар, нетяжелая
• Ампициллин-сульбактам 1.5–3 г через 6 ч, цефотаксим 1–2 г через 8 ч, цефтриаксон 1–2 г + азитромицин 500 мг однократно или кларитромицин 500 мг дважды.
• Левофлоксацин 750 мг, моксифлоксацин 400 мг однократно.
Стационар, тяжелая
• Бета-лактам + маколид.
• Бета-лактам + респираторный фторхинолон.
• MRSA: ванкомицин 15 мг/кг, линезолид 600 мг через 12 ч.
• P. aeruginosa: пиперациллин-тазобактам 4.5 г, имипенем 500 мг через 6 ч; меропенем 1 г, цефепим 2 г, цефтазидим 2 г, азтреонам 2 г через 8 ч.
Частота общей и аритмогенной смерти при лечении антибиотиками
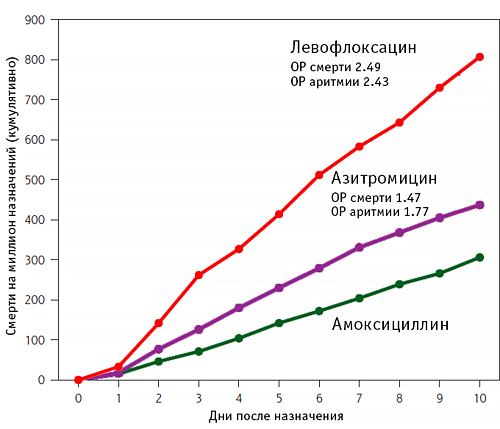
Rao G, et al. Ann Fam Med. 2014;12:121–7.
ДЛИТЕЛЬНОСТЬ ЛЕЧЕНИЯ
• Минимум 5 сут.
• MRSA или P.aeruginosa 7 сут.
• Без лихорадки (≤37.8°C) в течение 48 ч.
Частота пневмонии после начала вакцинации
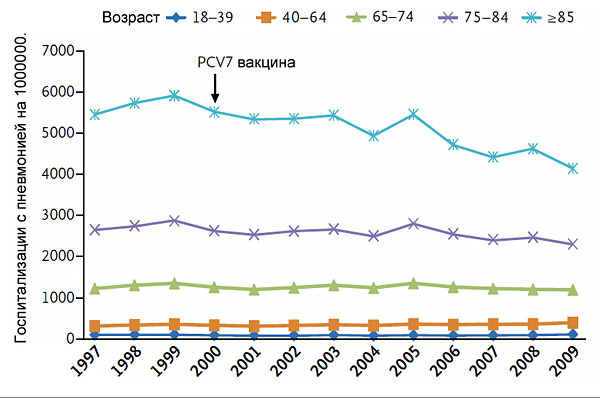
Griffin M, et al. NEJM. 2013;369:155–63.
ПОКАЗАНИЯ К ПРОТИВОПНЕВМОКОККОВОЙ ВАКЦИНАЦИИ (PPSV23, PCV13)
• Иммунокомпетентные пожилые >65 лет.
• <65 лет с хроническими заболеваниями.
• Спленэктомия.
Источник
 Какие виды пневмонии бывают у взрослых и детей.
Какие виды пневмонии бывают у взрослых и детей.
Инфекционное поражение респираторных отделов легких носит название пневмония.
Заболевание имеет различную классификацию по тяжести, течению, расположению и другим характеристикам.
Термин пневмония определяет острый фактор воспаления.
В международной классификации заболеваний, которая принята ВОЗ (Всемирной организацией здравоохранения), раздел «острая пневмония» отсутствует.
Классификация пневмоний МКБ постоянно подвергается изменениям, медицинская наука развивается, современные дополнения помогают корректно подбирать антибактериальную терапию для облегчения состояния больных.
Сегодня ВОЗ выделяет несколько видов пневмококковой инфекции у детей и взрослых.
Критерии основываются на этиологии возбудителя, локализации и протяженности процесса, условиях и сроках появления, клинических категориях больных.
Разновидности пневмонии по клинически-анатомическим признакам
Виды пневмонии разделяются по силе заболевания, в этом случае классификация происходит исходя из локализации.
 Разновидности пневмонии
Разновидности пневмонии
Распределение происходит по следующим особенностям:
- очаговая – занимает небольшой участок легкого;
- сегментарная – поражает сегменты легкого;
- долевая – захватывает верхнюю, нижнюю или среднюю долю легкого;
- сливная – из мелких очагов образуется крупный;
- тотальная – легкое поражается целиком.
Исходя из данных ВОЗ, при тотальной пневмонии часто остаются зоны фиброза, не всегда возможно добиться полного регресса.
Участки фиброза способствуют возникновению повторного воспаления легких.
Пневмококковая инфекция, ограниченная очагами или сегментами, имеет положительный прогноз при длительном адекватном лечении.
Международная классификация пневмонии по ВОЗ
С развитием медицинской науки классификация пневмоний несколько раз менялась.
На настоящий момент утратило свое значение разделение заболевания на атипичную и типичную форму.
Было доказано, что пневмония, которая была вызвана «атипичными» возбудителями, часто имеет признаки типичной формы. Часто бывает и по-другому.
Не делят пневмонию на острую и хроническую болезнь.
Заболевание сразу имеет острое течение, поэтому в классификации ВОЗ исключается разбивка пневмонии на подобные значения.
Сегодня принята классификация пневмоний, предложенная Американским торакальным обществом и Европейским обществом пульмонологов.
Классификация получила одобрение на национальном конгрессе в Москве (1995 год).
В международную классификацию входит:
- Внебольничные формы. Они развиваются в домашней среде, вне стационарных условий. Являются самой распространенной формой заболевания.
- Внутрибольничные пневмококковые инфекции. Другое название – госпитальные, нозокомиальные заболевания легких. Воспаление развивается через определенное количество часов после прибытия пациента в стационар или после завершения лечения во врачебном заведении. По статистике данная форма инфекций составляет около 15% от всех случаев болезни, при этом летальность при таком заболевании высокая.
- Аспирационные пневмонии. Форма фиксируется у больных с заболеваниями ЦНС, алкоголиков, лиц, страдающих рвотой.
- Воспалительные процессы в легких при иммунодефицитных состояниях. Заболевание встречается у наркоманов, больных с ВИЧ-инфекцией и получающих иммуносупрессивную терапию.
Классификация пневмонии по степени поражения и течению болезни
Пневмонию различают также по степени поражения.
 Классификация пневмоний по степени тяжести
Классификация пневмоний по степени тяжести
Существуют следующие подвиды пневмонии:
- одностороннее поражение — болезнь захватила одно легкое;
- двусторонняя пневмония – поражение затронуло два легких.
Еще одна классификация – по тяжести протекания.
Степень тяжести пневмонии бывает:
- легкая;
- средняя;
- тяжелая.
На легкой стадии обычно не наблюдаются патологические процессы, потребность в госпитализации на этом уровне необходима в редком случае.
На средней стадии больной нуждается в госпитализации, исходя из медицинских показаний, его направляют в терапевтическое или пульмонологическое отделение.
На тяжелой стадии больным необходимо длительное лечение, требуется интенсивная терапия в условиях стационара.
При тяжелой пневмонии прогноз неблагоприятный, выражена острая дыхательная недостаточность.
На этой стадии высок уровень смертности.
Течение заболевания может быть острым и затяжным. К затяжным пневмониям относят течение болезни, которое не проходит в четырехнедельный период, хотя осуществляется своевременная антибактериальная терапия.
Затяжные пневмонии могут протекать как вторичное заболевание. На этом фоне часто возникновение осложнений.
Классификация пневмонии по возбудителю
В эту группу входят пневмонии, вызванные различными возбудителями.
 Классификация пневмоний у детей
Классификация пневмоний у детей
Разновидности пневмоний следующие:
- Бактериальная форма развивается из-за поражений легких грамотрицательными и грамположительными бактериями. Внутрибольничная форма чаще всего вызывается штаммами синегнойной палочки, энтеробактерий, гемофильной палочки, золотистого стафилококка, анаэробов, а также палочки Фридлендера. Внебольничная форма инициируется гемофильной палочкой и пневмококками.
- Вирусные формы пневмонии вызываются благодаря вирусам гриппа, риновирусами, респираторно-синцитиальным вирусом. Иногда это бывают вирусы краснухи, кори, коклюша.
- Грибковые пневмонии. Возбудителями являются грибы различных категорий, к основным представителям относятся плесневые, дрожжеподобные, эндемично диморфные, пневмоцисты. Часто выявляются грибы кандида, пневмоцисты, аспергиллы.
- Воспаление, вызванное гельминтами.
- Болезнь, вызванная простейшими возбудителями.
При бактериальной-вирусной ассоциации ставят диагноз смешанная пневмония.
Классификация пневмонии российского респираторного общества
Согласно рекомендациям отечественного респираторного общества в классификации должны присутствовать следующие категории:
- Внебольничная группа воспалений. В нее входит типичная форма, она проявляется у больных с нарушением иммунитета и включает в себя бактериальные, вирусные, грибковые, микобактериальные, паразитарные течения. В эту группу относятся больные с ВИЧ и прочими патологическими состояниями, а также пациенты с абсцессом легкого.
- Нозокомиальная группа. В нее входят собственно нозокомиальные, вентиляторассоциированные формы. Это нозокомиальная пневмония у больных с нарушением иммунитета, получающих цитостатическую терапию, у реципиентов донорских органов.
- Группа болезней, связанных с оказанием медицинской помощи. В нее включаются заболевания у жителей домов престарелых. Воспаление отмечается у пациентов, получавших антибактериальную терапию в трехмесячный промежуток, больных, госпитализированных на двое и более суток в трехмесячный период до заболевания, имеющих иммунодефицитные состояния, пребывающих в учреждениях длительного ухода, осуществляющих лечение препаратом «хроническая почка» в течение 30 суток и более.
Профилактика пневмонии
Для предотвращения пневмококковой инфекции ВОЗ рекомендует вакцинацию взрослого населения.
ВОЗ утверждает, что профилактика посредством иммунизации является наиболее успешным видом медицинской помощи.
По данным ВОЗ вакцинация позволяет предотвратить около двух миллионов смертей ежегодно.
Причины развития пневмонии
Согласно ВОЗ основной причиной развития пневмонии является атака болезнетворных микроорганизмов, но механизмы защиты у здоровых людей не дают им развиваться.
ВОЗ относит к факторам риска возникновение воспалительного процесса в легких следующие обстоятельства:
- пожилой возраст. У людей старше 65 лет угнетается кашлевой рефлекс.
- грудной возраст, период новорожденности. У детей этого возраста иммунная система развита не полностью.
- состояния и заболевания, сопровождающиеся потерей сознания. К ним относятся эпилепсия, черепно-мозговые травмы, алкогольное опьянение и другое.
- болезни органов дыхания, курение;
- заболевания, снижающие нормальную деятельность иммунитета;
- неблагоприятные условия быта, плохое питание;
- длительное нахождение больных людей в положении лежа.
Некоторые классификации пневмоний сегодня уже не применяются.
Выделение «атипичной» формы неправомочно и оспаривается.
Пневмония остается опасным заболеванием, ВОЗ регулярно обновляет технические рекомендации для стран при лечении этой болезни.
По данным Всемирной организации здравоохранения с помощью квалифицированного лечения можно сохранить до миллиона жизней ежегодно.
Источник
