Факторы способствующие развитию пневмонии у детей

Пневмония у детей – это острый или хронический воспалительный процесс бактериальной или вирусной этиологии, поражающий нижние отделы дыхательных путей. Заболевание широко распространено, оно наблюдается с частотой 522,8 случаев на каждые 100 000 детей в возрасте до 14 лет. В осенне-зимний период заболеваемость возрастает.
Пневмония у детей представляет собой актуальную проблему детской пульмонологии и педиатрии, так как, несмотря на все достижения фармакотерапии, заболевание нередко сопровождается развитием опасных осложнений, в том числе и тех, которые способны привести к летальному исходу.
 Пневмония у ребенка на рентгеновском снимке
Пневмония у ребенка на рентгеновском снимке
Факторы риска и причины пневмонии у детей
Существует целый ряд факторов, способствующих развитию пневмонии у детей. К ним относятся:
- недавно перенесенная острая респираторная вирусная инфекция;
- почечная недостаточность;
- сердечно-сосудистые заболевания;
- хроническая обструктивная болезнь легких;
- муковисцидоз;
- сахарный диабет;
- заболевания и травмы центральной нервной системы;
- судорожные припадки;
- нарушения сознания;
- недоношенность;
- асфиксия;
- гипотрофия;
- иммунодефицитные состояния;
- хронические очаги инфекции в организме (тонзиллит, гайморит, кариозные зубы);
- переохлаждение;
- стресс;
- ранний послеоперационный период;
- искусственная вентиляция легких.
Причины пневмонии у детей во многом определяются условиями инфицирования и возрастом ребенка. У новорожденных воспаление легких обычно бывает обусловлено либо внутриутробной, либо внутрибольничной инфекцией. Наиболее часто в роли возбудителей врожденной пневмонии у детей выступают:
- хламидии;
- цитомегаловирус;
- вирус Varicella Zoster (возбудитель ветряной оспы и опоясывающего лишая);
- вирус простого герпеса 1 или 2 типа.
 Причинами пневмонии у детей могут становиться различные инфекции
Причинами пневмонии у детей могут становиться различные инфекции
Госпитальные пневмонии у новорожденных детей обычно вызывают:
- клебсиеллы;
- кишечная палочка;
- золотистый стафилококк;
- гемолитический стрептококк группы В.
У новорожденных (доношенных и недоношенных) в развитии пневмонии немаловажную роль играют вирусы кори, парагриппа, гриппа, респираторно-синцитиальный вирус. У детей первого года жизни в 70-80% случаев внебольничная пневмония вызывается пневмококком. Значительно реже в качестве возбудителей заболевания выступают моракселла, гемофильная палочка.
При затяжном течении пневмонии у детей высок риск формирования хронической обструктивной болезни легких.
У детей дошкольного возраста традиционными патогенами служат:
- золотистый стафилококк;
- синегнойная палочка;
- энтеробактер;
- клебсиелла;
- протей;
- кишечная палочка;
- гемофильная палочка.
В структуре заболеваемости пневмонией у детей школьного возраста возрастает доля атипичных форм заболевания, обусловленных хламидийной или микоплазменной инфекцией.
Инфекция проникает в легкие, как правило, аэрогенным путем, т. е. во время вдыхания инфицированного патогенной микрофлорой воздуха. К возникновению внутриутробной пневмонии приводит аспирация околоплодных вод в сочетании с внутриутробной инфекцией.
У детей раннего возраста нередко наблюдаются аспирационные пневмонии, в основе патологического механизма развития которых лежат:
- дисфагия;
- рвота;
- гастроэзофагеальный рефлюкс;
- привычная аспирация пищи при постоянных срыгиваниях;
- микроаспирация секрета носоглотки.
Пневмония у детей может вызываться, в числе прочего, заносом патогенной флоры в легкие током крови из какого-либо другого очага инфекции в организме (гематогенный путь).
Предрасполагающими факторами к возникновению госпитальной пневмонии становятся искусственная вентиляция легких, бронхоскопия, ингаляции, бронхоальвеолярный лаваж, трахеальная аспирация.
Развитию бактериальной инфекции в легких нередко предшествует вирусное инфицирование с поражением слизистых оболочек органов дыхательного тракта, нарушением их барьерных функций, снижением местного иммунитета, увеличением секреции слизи и нарушением мукоциллиарного клиренса. В результате создаются благоприятные условия для проникновения патогенных бактерий в терминальные бронхиолы. Именно здесь и начинается воспалительный процесс, который со стенок бронхиол распространяется на легочную паренхиму, т. е. собственно ткань легких.
В пораженных бронхиолах накапливается мокрота, содержащая значительное количество патогенов. Во время кашля она через крупные бронхи попадает в другие терминальные бронхиолы, вызывая воспалительный процесс и в них. Формированию воспалительного очага в немалой степени способствует обструкция бронхов, приводящая к появлению в легочной ткани участков гиповентиляции.
Воспалительный процесс в легких сопровождается нарушениями микроциркуляции, инфильтрацией паренхимы, образованием интерстициального отека. Это вызывает нарушение газообмена, что, в свою очередь, приводит к гиперкапнии, гипоксемии и респираторному ацидозу. Клинически данные изменения проявляются острой дыхательной недостаточностью.
Формы заболевания
В клинической практике при классификации пневмоний у детей учитывают причину заболевания, его длительность и тяжесть, рентгеноморфологические особенности, условия инфицирования.
В соответствии с условиями инфицирования пневмонии у детей подразделяются на следующие виды:
- врожденные (внутриутробные) – симптомы заболевания возникают в первые 72 часа жизни младенца;
- неонатальные – развиваются у детей первого месяца жизни, но не ранее чем через 72 часа после рождения;
- госпитальные (внутрибольничные) – к этой группе относят пневмонии, которые развились в момент нахождения ребенка в стационаре (не ранее 72 часов от момента госпитализации) или в течение 72 часов от момента выписки;
- домашние (внебольничные) – развиваются вне стен лечебного учреждения, чаще всего как осложнение ОРВИ.
Для госпитальных пневмоний характерно тяжелое течение и частое развитие осложнений, что объясняется устойчивостью вызвавшей их микрофлоры к большинству антибактериальных препаратов.
В зависимости от причины пневмонии у детей подразделяются на бактериальные, вирусные, паразитарные, грибковые, хламидийные, микоплазменные и смешанные.
Разработана специфическая профилактика пневмококковой пневмонии. Она заключается в постановке прививки от пневмонии детям, особенно входящим в группу риска, которая способна защитить их от инфицирования пневмококком.
На основании рентгеноморфологических особенностей выделяют следующие формы пневмонии у детей:
- Очаговая (очагово-сливная). В одном или нескольких сегментах легкого присутствуют очаги инфильтрации диаметром до 1 см. Воспаление носит катаральный характер и сопровождается образованием в альвеолах серозного экссудата. В тех случаях, когда несколько отдельных воспалительных очагов сливаются между собой, говорят об очагово-сливной форме заболевания. В этом случае очаг может стать значительного размера, иногда даже занять целую долю легкого.
- Сегментарная. Воспаление охватывает сразу целый сегмент легкого и становится причиной его ателектаза (спадания). Заболевание часто принимает затяжное или хроническое течение, исходом которого становится деформирующий бронхит или легочный фиброз.
- Крупозная. Характерно инфекционно-аллергическое воспаление с бурным течением, которое в своем развитии последовательно проходит несколько стадий (прилив, красное опеченение, серое опеченение, разрешение). При крупозной пневмонии у детей патологический процесс локализуется сублобарно или лобарно и затрагивает плевру, приводя к развитию плевропневмонии.
- Интерстициальная. Ее возбудителями являются грибы, вирусы, пневмоцисты. У больного наблюдается пролиферация и инфильтрация соединительной (интерстициальной) ткани легких, носящая либо очаговый, либо диффузный характер.
 Виды пневмоний у детей в зависимости от локализации поражения
Виды пневмоний у детей в зависимости от локализации поражения
По тяжести клинического течения пневмонии у детей подразделяются на неосложненные и осложненные, сопровождающиеся развитием сердечно-сосудистых нарушений, образованием септических очагов, абсцесса или гангрены легкого, плеврита, отека легких, дыхательной недостаточности.
По длительности течения выделяют острые и затяжные пневмонии у детей. Разрешение острой пневмонии происходит в течение 4–6 недель. Клинические и рентгенологические признаки воспалительного процесса в легких при затяжном течении пневмонии сохраняются свыше 6 недель.
Симптомы пневмонии у детей
Клиническая картина пневмонии у детей определяется формой заболевания. Очаговая пневмония обычно является осложнением ОРВИ и развивается на 5–7 сутки от начала ОРВИ. В данном случае признаками пневмонии у детей являются:
- повышение температуры тела до 38-39 °С;
- нарушения сна;
- вялость;
- общая слабость;
- отсутствие аппетита;
- бледность кожных покровов;
- упорное срыгивание или рвота (у грудных детей);
- одышка;
- кашель (вначале заболевания сухой, а затем влажный).
Для очагово-сливной формы пневмонии характерно более тяжелое течение. У детей появляется цианоз периоральной области, в акте дыхания принимает участие вспомогательная мускулатура. Нередко заболевание сопровождается развитием плеврита, токсического синдрома и дыхательной недостаточности.
 Основными симптомами пневмонии у детей являются слабость, одышка, высокая температура и кашель
Основными симптомами пневмонии у детей являются слабость, одышка, высокая температура и кашель
Для сегментарных пневмоний у детей характерны лихорадка, различной степени выраженности дыхательная недостаточность и интоксикационный синдром. Этот тип пневмонии склонен к затяжному течению с формированием бронхоэктазов и фиброателектазов.
Крупозная пневмония у детей начинается внезапно и протекает с быстрым нарастанием симптомов:
- повышение температуры тела до лихорадочных значений (выше 38 °С), сопровождающееся потрясающим ознобом;
- боли в грудной клетке, усиливающиеся при глубоком вдохе и кашле;
- выраженная дыхательная недостаточность;
- откашливание мокроты ржавого цвета, что обусловлено примесью крови.
У детей первых лет жизни крупозная пневмония может сопровождаться и развитием абдоминального синдрома, для которого характерны боли в животе, тошнота, рвота, слабовыраженные симптомы раздражения брюшины.
В клинической картине интерстициальной пневмонии у детей преобладают:
- ослабление дыхания;
- мучительный, приступообразный кашель с трудноотделяемой мокротой;
- цианоз носогубного треугольника;
- одышка.
При тяжелом течении пневмонии могут появиться признаки правожелудочковой сердечной недостаточности (снижение артериального давления, учащение сердцебиения, акроцианоз, набухание яремных вен и их пульсация и т. д.).
Читайте также:
5 мифов о бронхите
Ребенок и спорт: как не нанести вреда здоровью
6 особенностей выхаживания недоношенного ребенка
Диагностика
Диагностика пневмонии у детей осуществляется на основании характерной клинической картины заболевания, данных физикального обследования (выявляются крепитирующие или мелкопузырчатые хрипы, ослабленное дыхание, укорочение перкуторного звука) и результатов лабораторно-инструментального обследования, включающего:
- общий анализ крови (обнаруживается лейкоцитоз, ускорение СОЭ, сдвиг лейкоцитарной формулы влево);
- бактериологическое исследование крови для выявления возбудителя и определения его чувствительности к антибиотикам – положительный результат наблюдается примерно у 30% детей с внебольничной пневмонией, особенно если забор крови осуществлялся до начала антибиотикотерапии;
- бактериоскопическое исследование мокроты с окраской по Грамму;
- бактериологическое исследование мокроты с определением антибиотикограммы;
- исследование иммунного статуса – выполняется при подозрении на наличие у ребенка иммунодефицитного состояния;
- обзорная рентгенография органов грудной клетки (обнаруживаются участки инфильтрации легочной ткани, имеющие разную локализацию, размер и форму);
- рентгенография грудной клетки в положении лежа – показана для выявления плеврита или эмпиемы;
- компьютерная томография легких – выполняют при подозрении на новообразование или развитие деструктивного процесса;
- бронхоскопия – показана при затяжном течении заболевания, подозрении на наличие новообразования или легочного кровотечения;
- исследование функции внешнего дыхания – позволяет провести дифференциальную диагностику с синдромом респираторного дистресса.
 Для выявления причины пневмонии у детей проводится бактериологическое исследование мокроты с окраской по Грамму
Для выявления причины пневмонии у детей проводится бактериологическое исследование мокроты с окраской по Грамму
Пневмонии у детей требуют дифференциальной диагностики с бронхиолитом, острым бронхитом, муковисцидозом, туберкулезом, контузией легких, гиперчувствительным пневмонитом, легочным васкулитом.
Пневмония наблюдается с частотой 522,8 случаев на каждые 100 000 детей в возрасте до 14 лет. В осенне-зимний период заболеваемости возрастает.
Лечение пневмонии у детей
Показания для госпитализации детей с пневмонией в стационар:
- тяжелая дыхательная недостаточность;
- вовлечение в патологический процесс более двух легочных долей;
- младенчество и ранний детский возраст;
- тяжелая энцефалопатия;
- плеврит;
- хронические заболевания органов дыхания, например, бронхиальная астма;
- врожденные пороки сердца и крупных сосудов;
- тяжелое течение заболеваний почек (пиелонефрит, гломерулонефрит);
- иммунодефицитное состояние.
В остром периоде детям назначают строгий постельный режим, рациональную питьевую нагрузку и диетическое питание. Пищу принимают 6-7 раз в сутки. Рекомендуются жидкие или протертые блюда. Рацион должен содержать достаточное количество белка, соответствующее возрастной потребности больного ребенка, и повышенное содержание витаминов А, С и группы В. Ограничивают количество поваренной соли и углеводов. В диету следует включать продукты, содержащие:
- соли кальция (молоко, кефир, простокваша, творог, неострый сыр);
- витамин Р (лимоны, черная смородина, шиповник, черноплодная рябина);
- витамины группы В (мясо, рыба, дрожжи, отвар пшеничных отрубей);
- никотиновую кислоту (сыр, яйца, белое куриное мясо);
- витамин А и каротин (красные и оранжевые фрукты, ягоды и овощи).
 Ускорить выздоровление при пневмонии поможет богатое витаминами питание
Ускорить выздоровление при пневмонии поможет богатое витаминами питание
Правильно организованное лечебное питание играет важную роль в комплексном лечении пневмонии у детей. Оно способствует ускорению регенерации эпителия дыхательных путей, препятствует подавлению антибиотиками нормальной микрофлоры кишечника и тем самым ускоряет процесс выздоровления ребенка.
Сразу после установления диагноза ребенку назначают эмпирическую антибиотикотерапию (используются антибактериальные препараты широкого спектра действия). После получения результатов бактериологического исследования и антибиотикограммы производят замену антибиотика на наиболее эффективный для данного случая. Чаще всего в лечении пневмонии у детей применяют бета-лактамы, цефалоспорины, макролиды, фторхинолоны, имипенемы. Если проводимая терапия не приводит к значительному улучшению состояния в течение 36–48 часов, необходимо произвести замену антибиотика на другой, принадлежащий к иной фармакологической группе.
Патогенетическое и симптоматическое лечение пневмонии у детей состоит в применении:
- антигистаминных препаратов;
- бронхолитиков;
- муколитиков;
- нестероидных противовоспалительных средств.
Детям с выраженным цианозом, одышкой, гипоксией проводят оксигенотерапию.
После нормализации температуры показаны физиотерапевтические процедуры (перкуторный и общий массаж грудной клетки, ингаляции, электрофорез, индуктотермия, СВЧ), занятия лечебной физкультурой с целью избежать застойных явлений в легких.
Возможные последствия и осложнения
Пневмония у детей способна приводить к развитию целого ряда серьезных осложнений:
- абсцесс легкого;
- гангрена легкого;
- эмпиема плевры;
- инфекционно-токсический шок;
- плеврит;
- респираторный дистресс-синдром;
- сердечно-сосудистая недостаточность;
- ДВС- синдром;
- сепсис;
- полиорганная недостаточность.
Прогноз
Большинство случаев пневмонии у детей, при условии своевременной диагностики и адекватной терапии, заканчивается полным выздоровлением. При затяжном течении заболевания высок риск формирования хронической обструктивной болезни легких. Неблагоприятный прогноз в следующих случаях:
- воспалительный процесс в легочной ткани вызван высоковирулентной и агрессивной микробной флорой;
- заболевание протекает на фоне иммунодефицита, тяжелой соматической патологии;
- наблюдается развитие гнойно-деструктивных осложнений.
Профилактика
Разработана специфическая профилактика пневмококковой пневмонии. Она заключается в постановке прививки от пневмонии детям, особенно входящим в группу риска, которая способна защитить их от инфицирования пневмококком. Данная вакцина предохраняет от целого ряда заболеваний, вызываемых пневмококковой инфекцией (Streptococcus pneumoniae), к которым относятся не только пневмонии, но и эндокардиты, отиты, менингиты, гнойные артриты.
Неспецифическая профилактика пневмонии заключается в проведении общих мероприятий, направленных на повышение иммунитета ребенка:
- хороший уход за ребенком;
- проведение закаливающих процедур;
- правильное питание, соответствующее возрастным потребностям;
- своевременное и адекватное лечение любых заболеваний.
После перенесенной пневмонии дети должны в течение года находиться на диспансерном учете у педиатра. Снятие с учета проводится только после проведения обследования (рентгенография органов грудной клетки, общий анализ крови), осмотра ребенка отоларингологом, иммунологом, аллергологом и пульмонологом.
Видео с YouTube по теме статьи:
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Источник
Пневмония – это инфекционное воспалительное заболевание тканей легких. Распространено и другое название болезни – воспаление легких.
В настоящее время пневмония (воспаление легких) успешно лечится в подавляющем большинстве случаев. Для уверенности в благополучном исходе достаточно своевременно обратиться к врачу и строго следовать полученным рекомендациям. Однако не следует забывать, что пневмония по-прежнему остаётся грозным заболеванием, и при отсутствии надлежащего лечения способна привести к смерти больного.
Причины пневмонии
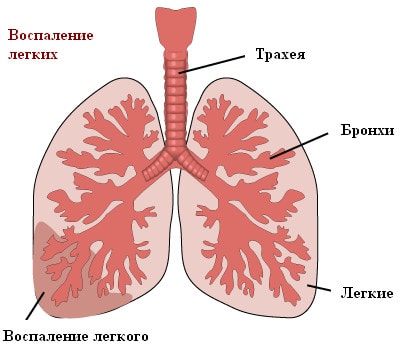
Чаще всего причиной пневмонии выступает бактериальная инфекция. В 30-40% случаев возбудителем воспаления легких является пневмококк (разновидной стрептококковой инфекции). Кроме бактерий, пневмония также может быть вызвана вирусами, микоплазмами, хламидиями.
Обычно возбудитель попадает в легкие аэрогенным путем – с вдыхаемым воздухом. Но также возможно попадание инфекции с током крови из уже существующего очага воспаления (например, при перитоните). Проникновение инфекции через верхние дыхательные пути также в большинстве случаев происходит поступательно – сначала возникает очаг воспаления в носоглотке или горле, а уже потом из него инфекция «спускается» в легкие. Таким образом, любое вирусное заболевание верхних дыхательных путей (ОРВИ, грипп) может стать спусковым механизмом развития пневмонии, поскольку вирусное поражение создает благоприятные условия для активизации патогенных бактерий. При заболевании трахеитом или бронхитом необходимо обязательно наблюдаться у опытного врача, чтобы предотвратить или вовремя обнаружить проникновение инфекции в сами легкие.
Факторы, способствующие возникновению пневмонии (воспаления легких)
В некоторых случаях опасность возникновения пневмонии возрастает. Наиболее уязвимы дети (в силу неразвитости иммунитета, дыхательной мускулатуры, более узких и коротких дыхательных путей). Также часто воспаление легких развивается у людей старшего возраста (от 60 лет), это связано с возрастным ослаблением иммунитета, потерей тонуса мышц и низкой подвижностью.
Факторами, увеличивающими риск заболевания пневмонией, также являются:
- хронические заболевания внутренних органов (почек, сердца) в стадии обострения;
- онкологические заболевания;
- эндокринные заболевания (сахарный диабет);
- заболевания центральной нервной системы (в том числе эпилепсия);
- ослабленный иммунитет;
- постоянные стрессы, угнетенное состояние;
- неполноценное питание (недостаточное употребление фруктов, овощей, рыбы, мяса);
- переохлаждение;
- курение;
- злоупотребление алкоголем.
Виды пневмонии

В зависимости от степени поражения легочной ткани различают очаговую пневмонию (когда затрагивается лишь небольшой очаг легкого – например, бронхи с прилегающими респираторными отделами, такая форма заболевания называется бронхопневмонией), сегментарную, затрагивающую один или несколько сегментов легкого, и долевую, протекающую с поражением доли легкого (такая форма называется также крупозной пневмонией; в воспалительный процесс в этом случае может вовлекаться и плевра – оболочка, покрывающая легкие). Очаговая пневмония протекает сравнительно легко, а крупозная пневмония является наиболее опасной формой заболевания.
Если в воспалительный процесс вовлечено только одно легкое, такая пневмония называется односторонней. Двусторонняя пневмония, то есть воспаление сразу обоих легких протекает значительно тяжелее.
Воспаление легких, вызванное атипичной микрофлорой (микоплазмами, хламидиями) называется атипичной пневмонией. Течение атипичной пневмонии значительно отличается (в частности, её первичные проявления могут совпадать с обычной простудой).
Пневмония у детей

Дети первых лет жизни чаще болеют пневмонией, чем взрослые. Это объясняется, в первую очередь, тем, что дыхательная система малышей ещё только формируется, и поэтому имеет ряд особенностей, делающих её особенно уязвимой, таких как:
- незрелая легочная ткань;
- узкие и короткие дыхательные пути;
- маленький объем легких;
- слизистая оболочка дыхательных путей быстро отекает, а слабые и хрупкие реснички эпителия плохо удаляют мокроту.
У детей часто встречается атипичная пневмония. Возбудители, которые у взрослых сравнительно редко вызывают воспаление легких – вирусы, микоплазмы, хламидии, попадая в дыхательную систему ребенка, легко оказываются причиной пневмонии. А это означает, что болезнь может протекать не так, как мы привыкли это наблюдать во взрослой среде. Поэтому родители должны быть особенно бдительными и не пропустить начало развития заболевания. Подозревать пневмонию у ребенка можно в случае сочетания некоторых из следующих признаков:
- высокой температуры (38°C и выше), которая держится более 3-х дней;
- одышки (учащенном дыхании);
- бледности и посинения носогубного треугольника (Носогубный треугольник – это область, включающая нос от основания переносицы, снизу ограниченная ртом, а с боков – носогубными складками);
- необоснованной потливости;
- слабости и отказа от еды.
При атипичной пневмонии кашель может отсутствовать или казаться поверхностным. Главным признаком заболевания считается сочетание устойчивой высокой температуры и одышки.
Возможные осложнения пневмонии
Пневмония может привести к таким осложнениям как:
- воспаление плевры (плеврит);
- отёк лёгких;
- абсцесс легкого (возникновение в лёгком полости, наполненной гноем);
- нарушение дыхания.
Симптомы пневмонии
В большинстве случаев поражения бактериальной инфекцией начало болезни проявляется остро. Атипичная пневмония, вызванная микоплазмами, хламидиями, легионеллой имеет смазанное начало, похожее на обычное простудное заболевание.
При типичном протекании пневмонии основными симптомами являются:
Температура
Для пневмонии типично значительное повышение температуры тела (от 37,5°C до 39,5°C и выше)
Подробнее о симптоме
Симптомы интоксикации
Комплекс симптомов интоксикации при пневмонии включает в себя головную боль, слабость, повышенную потливость, потерю аппетита.
Кашель
Кашель при пневмонии в начале обычно сухой, через 3-4 дня становится влажным, с выделением обильной мокроты рыжеватого или зеленоватого цвета.
Подробнее о симптоме
Методы диагностики пневмонии
Диагностика пневмонии проводится на основании осмотра больного. Обязательно выполняются простукивание (перкуссия) и прослушивание (аускультация) для выявления шумов в лёгких. Также могут быть назначены лабораторные и инструментальные исследования.
Микроскопическое исследование
Микросокпическое исследование мокроты с окрашиванием по Граму даёт возможность обнаружить присутствие грамотрицательных микроорганизмов. Именно грамотрицательные возбудители вызывают атипичную пневмонию, протекающую наиболее опасным для пациента образом.
ПЦР-диагностика
При подозрении на атипичный характер пневмонии проводится ПЦР-диагностика. Исследуемым биологическим материалом является мокрота. Исследование методом ПЦР позволяет точно присутствие возбудителя и подтвердить диагноз.
Подробнее о методе диагностики
Рентгенография грудной клетки
Бронхоскопия
При осложнённых формах пневмонии может проводиться бронхоскопия. Метод предполагает введение через нос в просвет трахеи специального эндоскопического инструмента – бронхоскопа. Бронхоскоп оборудован подсветкой и оптической системой, позволяющей врачу увидеть ситуацию собственными глазами.
Записаться на диагностику
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Методы лечения пневмонии
Больного с подозрением на пневмонию должен осмотреть врач. В «Семейном докторе» Вы можете вызвать на дом врача-терапевта или педиатра.
Больным назначается постельный режим. При тяжелых формах воспаления лёгких требуется госпитализация. В случае пневмонии, протекающей в лёгкой форме, лечение проводится на дому, но обязательно под контролем врача.
Больному необходимо обильное питьё (желательно тёплое) и рациональная диета, исключающая жирную пищу и сладкие блюда. Помещение, где находится больной, должно регулярно проветриваться и подвергаться влажной уборке.
Врачи «Семейного доктора» имеют большой опыт диагностики и лечения пневмонии. Наблюдаясь в «Семейном докторе», Вы снизите риск развития осложнений и рецидива заболевания.
Медикаментозное лечение
Медикаментозное лечение направлено, прежде всего, на подавление возбудителя заболевания. Также обычно предпринимаются меры по снижению температуры и очищению дыхательных путей от мокроты.
Лечебная физкультура
К лечебной физкультуре прибегают после нормализации температуры. Целью ЛФК при пневмонии является укрепление общего состояния больного, улучшение кровообращения, недопущение формирования плевральных спаек, укрепление сердечной мышцы.
Подробнее о методе лечения
Записаться на прием
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Оцените, насколько был полезен материал
Все заболевания
Источник
