Факторы способствующие развитию острого среднего отита у детей

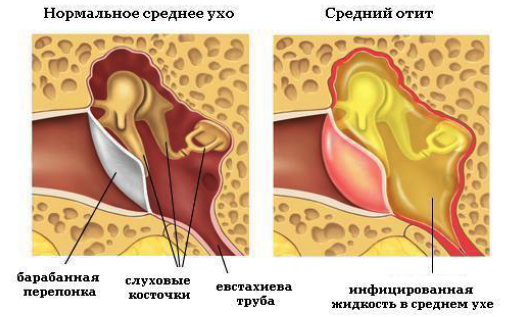
Острым средним отитом называют инфекционное воспаление среднего уха (воздухоносной полости, расположенной за барабанной перепонкой – в ней находятся миниатюрные слуховые косточки, передающие звуковые колебания от перепонки во внутреннее ухо).
Воспаление среднего уха вызывают вирусы или бактерии. Дети более подвержены острым средним отитам, чем взрослые. Инфекция среднего уха часто сопровождается болью в ухе из-за воспаления и накопления жидкости (воспалительного экссудата) в полости среднего уха.
При лечении острого среднего отита первая задача – обезболивание с помощью ушных капель или приема обезболивающих препаратов внутрь. Инфекции среднего уха у младенцев и тяжелые средние отиты требуют назначения антибиотиков. Недолеченные или рецидивирующие острые средние отиты, а также сохраняющаяся жидкость в полости среднего уха могут вести к снижению слуха и другим серьезным осложнениям.
Симптомы:
Развитие острого воспаления среднего уха у ребенка может быть очень стремительным. К типичным признакам острого среднего отита относятся:
ушная боль, особенно в положении лежа;
ребенок может трогать, чесать, теребить ушную раковину;
плохой, беспокойный сон;
плач;
раздражительность, беспокойство;
снижение слуха, ухудшение реакции на звуки (чаще при двусторонем воспалении);
неустойчивость;
повышение температуры тела;
выделения из уха;
головная боль;
снижение аппетита.

Совсем необязательно, чтобы имели место все перечисленные симптомы. Более того, даже такие типичные жалобы, как боль в ухе и повышение температуры тела, не всегда могут присутствовать. Иногда единственными проявлениями острого отита могут быть беспокойство и нарушенный сон. Более того, помните, что маленькие дети часто не понимают и не могут показать, в каком месте чувствуют боль. По статистике, на первом месте по частоте появления у детей боль в животе, на втором – боль в ухе.
Когда необходимо показаться отоларингологу (достаточно наличия одного симптома из нижеперечисленных):
умеренно выраженные симптомы продолжаются более одного дня;
ухо болит очень сильно;
ребенок первых двух лет жизни стал плохо спать или стал раздражительным и беспокойным после перенесенного насморка или ОРВИ;
появились выделения из уха.
Причины развития острого среднего отита:
 Острый средний отит (катаральный отит) у детей вызывается бактериями или вирусами, попавшими в полость среднего уха по слуховой, или евстахиевой, трубе из носоглотки. Эта инфекция обычно является осложнением другого заболевания – насморка, ОРВИ или аллергического ринита, которые сопровождаются отеком и воспалением в полости носа, носоглотке и глотке.
Острый средний отит (катаральный отит) у детей вызывается бактериями или вирусами, попавшими в полость среднего уха по слуховой, или евстахиевой, трубе из носоглотки. Эта инфекция обычно является осложнением другого заболевания – насморка, ОРВИ или аллергического ринита, которые сопровождаются отеком и воспалением в полости носа, носоглотке и глотке.
Слуховые (евстахиевы) трубы – два узких прохода, ведущих из носоглотки в полость среднего уха. Их роль – регулировать давление воздуха в среднем ухе, периодически пропускать в ухо порции воздуха из носоглотки и давать отток нормальному секрету (слизи) из полости среднего уха. Отек, воспаление и скопление слизи в просвете слуховых труб вследствие инфекции верхних дыхательных путей или аллергии нарушает их функцию и вызывает накопление жидкости в просвете среднего уха. Присоединение бактериальной или вирусной инфекции, прошедшей по слуховой трубе из носоглотки, и вызывает симптомы острого среднего отита.
У детей слуховые трубы шире и короче, чем у взрослых, а также идут более горизонтально, поэтому инфекция по ним легче распространяется из носоглотки в полость среднего уха. Согласно исследованиям, примерно 2/3 детей переносят хотя бы один эпизод острого среднего отита в течение первого года жизни, 1/3 переносит более одного эпизода за первый год жизни, и не менее 4/5 детей переносят отит хотя бы единожды за первые 2-3 года жизни.
Еще один фактор, предрасполагающий к развитию острых средних отитов у детей – увеличение и воспаление аденоидов (носоглоточной миндалины). Аденоиды, один из органов иммунной системы, – это скопление лимфоидной ткани в носоглотке, непосредственно позади полости носа и вплотную к отверстиям, или устьям слуховых труб. Увеличенные (гипертрофированные) аденоиды могут блокировать слуховые трубы, нарушая их функцию, а при воспалении аденоидов (аденоидите) инфекция очень легко распространяется по слуховой трубе в полость среднего уха.
Факторы риска развития острого среднего отита:
возраст от 6 месяцев до 2 лет – из-за анатомических особенностей слуховых труб в этом возрасте, а также незрелой иммунной системы;
посещение дошкольных учреждений – там дети чаще болеют насморками и ОРВИ, что повышает риск развития инфекции среднего уха;
искусственное вскармливание – те дети, которые едят из бутылочки, особенно в положении лежа, болеют отитами, в среднем, чаще, чем находящиеся на грудном вскармливании;
сезонные факторы – в холодное время года выше частота ОРВИ, и, как следствие, выше риск осложнений в виде острого среднего отита; у детей с сезонной аллергией выше риск развития инфекции среднего уха во время обострения аллергического насморка.
качество воздуха – доказано, что пассивное курение и загрязненный воздух повышают риск развития острого среднего отита.
Возможные осложнения:
 Большинство отитов, к счастью, не вызывают осложнений. Однако, частые или персистирующие инфекции среднего уха, а также длительное нахождение жидкости в полости среднего уха может вести к развитию серьезных осложнений:
Большинство отитов, к счастью, не вызывают осложнений. Однако, частые или персистирующие инфекции среднего уха, а также длительное нахождение жидкости в полости среднего уха может вести к развитию серьезных осложнений:
Нарушение слуха. В большинстве случаев острого среднего отита слух умеренно снижается во время воспаления и полностью восстанавливается после выздоровления. Однако затянувшаяся инфекция или длительное скопление жидкости в среднем ухе могут вести к существенной потере слуха. Если произошло стойкое повреждение барабанной перепонки или других структур среднего уха, например слуховых косточек, может развиться хроническая тугоухость.
Задержка развития. Если произошло стойкое нарушение слуха у маленьких детей, это может привести к отставанию в речевом и социальном развитии.
Распространение инфекции. Непролеченные инфекции, а также инфекции, устойчивые к проводимому лечению, могут распространяться на соседние области. К таким осложнениям относится мастоидит, воспаление костных ячеек в сосцевидном отростке, расположенном позади ушной раковины. При отсутствии активного лечения может произойти повреждение костных перегородок и формирование гнойных абсцессов. В редких случаях инфекция распространяется на другие анатомические структуры, вплоть до головного мозга, что может привести к развитию менингита или абсцессов головного мозга.
Перфорация барабанной перепонки. Если в полости среднего уха скопилась жидкость под большим давлением, может произойти разрыв барабанной перепонки, и отделяемое из уха оттекает по слуховому проходу наружу. Большинство перфораций барабанной перепонки у детей при адекватном лечении заживает в течение 3х суток без последствий для слуха, однако требует обязательного контроля оториноларингологом. В некоторых случаях может потребоваться хирургическое закрытие перфорации, не зажившей самостоятельно.
Диагностика:
Оториноларингологическое обследование, включающее в себя осмотр ушей, носа и глотки, позволяет оценить состояние ЛОР-органов, отоскопическую картину (вид барабанной перепонки), заподозрить и выявить предрасполагающие факторы, например, гипертрофию аденоидов, синусит, аллергический ринит. Осмотр ушей с помощью микроскопа позволяет разглядеть мельчайшие подробности состояния барабанной перепонки. Для оценки функции слуховой трубы, подвижности барабанной перепонки и документирования наличия жидкости в полости среднего уха используется тимпанометрия. Для исследования слуха показана регистрация акустических рефлексов, а при подозрении на выраженное или стойкое снижение слуха – консультация аудиолога (сурдолога). При подозрении на аллергический процесс проводятся анализы крови и слизи из носа, а на гипертрофию аденоидов – эндоскопия полости носа и носоглотки.
Анализы крови (общий клинический анализ крови, СОЭ, С-реактивный белок) помогают оценить активность воспалительного процесса и выбрать оптимальную тактику лечения. При подозрении на развитие осложнений показано проведение компьютерной томографии.
Лечение:
Учитывая, что нередко острый средний отит проходит и без лечения антибиотиками, врач может порекомендовать наблюдение или применение ушных капель, основываясь на результатах осмотра, и, при необходимости, тимпанометрии и анализов крови. Данная тактика применяется для детей в возрасте от 6 до 23 месяцев с умеренной болью хотя бы в одном ухе в течение менее 48 часов и температурой тела ниже 39ᵒС, а для детей старше 2-х лет – с умеренной болью в одном или двух ушах в течение того же времени и при той же температуре тела.
Тем не менее, и в этих случаях врач может порекомендовать прием антибиотиков внутрь, учитывая все обстоятельства. Стоит обсудить с доктором возможные плюсы и минусы подобной тактики.
Очень важно помнить об обезболивании. Ребенок не должен терпеть боль! Помните, что ушная боль считается одной из самых сильных видов боли! В легких случаях возможно применение обезболивающих ушных капель; при сильной ушной боли лучше сразу использовать препараты в виде сиропов или свечей на основе ибупрофена, парацетамола или ацетаминофена. Посоветуйтесь с доктором о режиме назначения этих препаратов. Имейте в виду, что правильней дозировать обезболивающие лекарства на вес, а не на возраст ребенка. Помните, что детям крайне не рекомендуется давать Аспирин из-за возможности развития редких, но серьезных осложнений!
Прием антибиотиков, как правило, рекомендован в следующих ситуациях:
острый средний отит у ребенка младше 6 месяцев;
дети от 6 до 23 месяцев с умеренной болью в двух ушах или сильной или длящейся больше 48 часов болью в одном ухе, или лихорадкой 39ᵒС и выше;
дети старше 2 лет с ушной болью и лихорадкой выше 39ᵒС в течение более 48 часов, двусторонним отитом или выделениями из уха, сомнительной возможностью контрольного осмотра.
Даже если наступило выраженное улучшение самочувствия на фоне приема антибиотиков, необходимо получить полный курс препарата, как было назначено. Ранее прекращение приема антибиотиков чревато рецидивом инфекции и формированием у бактерий устойчивости к антибактериальным препаратам. Если случайно была пропущена доза препарата, пожалуйста, посоветуйтесь с доктором.
В случаях рецидивирующих острых средних отитов (три случая за 6 месяцев или 4 случая за последний год), при стойком скоплении жидкости в полости среднего уха (экссудативный отит), не поддающемся консервативному лечению и ведущему к стойкому снижению слуха, а также в тяжелых случаях острого гнойного среднего отита, осложненных развитием мастоидита, рекомендовано проведение тимпаностомии с установкой транстимпанального аэратора. Во время этой процедуры хирург делает крошечное отверстие в барабаной перепонке, обеспечивая хороший отток жидкости или гноя из среднего уха, и устанавливает в это отверстие маленькую трубку, не видную снаружи. Эта трубка препятствует самостоятельному быстрому заживлению отверстия, обеспечивает длительный дренаж и аэрацию среднего уха, и находится на месте длительное время, не доставляя никаких неудобств. Спустя несколько месяцев она часто выпадает сама; если этого не происходит, впоследствии может потребоваться процедура ее удаления.
Физиотерапия на сегодняшний день не входит в международные рекомендации по лечению острых средних отитов у детей.
Профилактика:
По возможности, постарайтесь снизить заболеваемость ребенка насморками и ОРВИ. Учите его чаще мыть руки, не пользоваться чужими столовыми приборами, прикрывать рот при кашле и чихании. Не водите ребенка в детский сад, если он себя плохо чувствует, также лучше оставить его дома, если другие дети явно больны.
Не курите в присутствии ребенка.
Если возможно, придерживайтесь грудного вскармливания, по крайней мере, до 6 месяцев – это улучшает сопротивляемость организма ребенка инфекциям. При кормлении из бутылочки – не держите ребенка в положении лежа.
Обсудите с педиатром вакцинацию от вируса гриппа и от пневмококковой инфекции, которая является самой частой причиной острых гнойных средних отитов у детей.
Источник
Что такое средний отит
Средний отит (острый средний отит) — инфекционное поражение среднего уха, одна из самых частых инфекций у детей младшего возраста. На первом году жизни более 50% детей переносят это заболевание. Мальчики болеют несколько чаще девочек. В дошкольном и школьном периоде заболеваемость существенно снижается. Около 50% отитов имеют бактериальную природу, 30% смешанную бактериальную и вирусную.
Острый средний отит у детей. Факторы риска.
Возраст: пик заболеваемости приходится на возраст от 6 до 18 месяцев, после чего частота встречаемости отитов у детей существенно снижается. Ряд причин такого распределения по возрасту известна: это и особенности развития черепа (в частности евстахиевой трубы), и состояние иммунной системы и физиологии… Другие причины еще предстоит выявить.
Семейный анамнез: изучение истории 1240 детей показало, что риск среднего отита выше, если у прямых родственников имело место данное заболевание.
Режим дня: у детей, посещающих детские дошкольные учреждения, риск развития среднего отита выше, чем у детей, находящихся дома, что связано с количеством микроорганизмов, с которыми ребенок встречается вне дома. Следует заметить, что риск не столь высок и не может являться поводом для отказа от посещений детских дошкольных учреждений.
Грудное вскармливание: отсутствие или ограничение грудного вскармливания существенно увеличивает риск развития острых средних отитов, что связано с несколькими факторами:
- физическая санация носоглотки материнским молоком
- воздействие на микрофлору носоглотки антител, содержащихся в материнском молоке
- работа лицевых мышц ребенка во время сосания (заметим, что такая работа мышц отличается от работы выполняемой при сосании бутылочки с молоком)
- поза, в которой ребенок ест, находясь на грудном вскармливании
Отдельно про позу при кормлении. Важно! Во время кормления (и грудью и из бутылочки) ребенок не должен находиться плашмя. Необходимо укладывать ребенка так, чтобы голова была выше, чем ножки. Это легко обеспечить, положив ребенка на подушку так, чтобы голова и туловище до поясницы находились на подушке, а ножки оставались на постели.
Табачный дым и загрязнение воздуха: табачный дым однозначно и существенно увеличивает риск развития средних отитов, при этом не имеет значения, кто из родителей курит. Влияние загрязненного воздуха на развитие отитов противоречиво.
Аномалии развития: расщелины твердого и/или мягкого неба, синдром Дауна, аллергический ринит увеличивают риск развития отитов.
Другие факторы риска: использование сосок (пустышек), неудовлетворительные социально-экономические условия (бедность, скученность людей в ограниченном помещении), осенне-зимний сезон увеличивают риск развития заболевания
Симптомы среднего отита
Симптоматика заболевания может быть не специфичной, чаще всего это:
- Лихорадка (температуру 38° С или более), температура выше 40 градусов встречается редко.
- Боль в ухе, но учитывая что в основном болеют дети младшей возрастной группы, понять что у ребенка болит ухо может быть достаточно сложно.
- Беспокойство
- Уменьшение двигательной активности
- Отсутствие аппетита или затруднения при приеме пищи
- Рвота и/или диарея
Если Вы заподозрили, что у Вашего ребенка развился острый средний отит, обязательно обратитесь к своему педиатру.
Диагностика острого среднего отита
Основным методом диагностики острого среднего отита является отоскопия — осмотр уха с помощью специального прибора. В зависимости от результатов осмотра определяется дальнейшая тактика.

Не смотря на то, что процедура безболезненна и безопасна, больной ребенок может капризничать и мешать врачу его осмотреть, поэтому задача родителя обеспечить надлежащие условия для комфортной работы врача, зафиксировав голову и руки ребенка. Во время отоскопии важно держать ребенка так, чтобы одна рука родителя придерживала руки ребенка. а вторая надежно прижимала голову ребенка к родительской груди.

Острый средний отит. Лечение.
Основой лечения среднего отита являются обезболивающие и жаропонижающие средства, и, если отит имеет бактериальную природу — антибиотики. В случаях, когда диагноз вызывает сомнения, выбирается тактика наблюдения на фоне контроля температуры и боли. 80% средних отитов проходит самостоятельно безо всякого лечения.
Антибиотики: предпочтительная группа антибиотиков — пенициллины, используются при бактериальной природе отита. При этом следует понимать, что даже подтверждение бактериальной инфекции не является абсолютным показанием к антибиотикотерапии. Антибиотики в обязательно порядке назначаются только при бактериальных отитах у детей младше двух лет.
Неспецифические противовоспалительные препараты (НПВС): эта группа препаратов позволяет не только обезболить, но и контролировать лихорадку. Арсенал препаратов — это хорошо известные парацетамол и нурофен.
Тактика динамического наблюдения: используется при сомнениях в диагнозе и/или при бактериальном отите у детей старше двух лет при невыраженных симптомах болезни. Динамическое наблюдение подразумевает повторный осмотр ребенка врачом через сутки.
ВАЖНО: дети младше двух лет после перенесенного среднего отита должны посетить врача для исключения возможного стойкого снижения слуха.
Осложнения острого среднего отита.
Серьезные осложнения среднего отита встречаются редко, но могут быть не только инвалидизирующими, но и жизнеугрожающими.
Потеря слуха. Средние отиты, сопровождающиеся избыточным накоплением жидкости в среднем ухе, приводят к временному снижению слуха, но при частых рецидивирующих отитах снижение слуха может стать постоянным.
Нарушение координации развивается при вовлечении в процесс органов равновесия (например, лабиринтит)
Перфорация барабанной перепонки. Скопление в среднем ухе воспалительной жидкости может привести к некрозу участка барабанной перепонки и отореии (выделению из уха воспалительной жидкости). Если вы вдруг заметили выделение любого отделяемого из уха ребенка (гноя, крови или прозрачной жидкости), следует в ближайшее время показать ребенка врачу. ВАЖНО: использование средств для закапывания в ухо на фоне перфорации барабанной перепонки может привести к полной и необратимой глухоте.
Хронический гнойный средний отит. Сохранение жидкости (экссудата) в среднем ухе после перенесенного среднего отита, говорит о хронизации процесса. Если в течение шести недель после заболевание сохраняются выделения из уха (в случае перфорации барабанной перепонки) — следует обратиться к ЛОР врачу для определения дальнейшей тактики лечения. Так же показанием к консультации к ЛОР врача является сохранение жидкости в среднем ухе без ее истечения (при целостной барабанной перепонке) в течение трех месяцев.
Мастоидит. В ряде случаев в воспалительный процесс может быть вовлечен сосцевидный отросток черепа, гнойное поражение которого может потребовать серьезного хирургического вмешательства.
Грозные внутричерепные осложнения включают в себя менингит, эпидуральные и мозговые абсцессы, тромбозы венозных синусов, тромбоз сонной артерии. Все внутричерепные осложнения являются жизнеугрожающими и требуют немедленного обращения к специалисту.
Профилактика острых средних отитов.
Если ребенок заболевает острым средним отитом чаще 3х раз в полгода или чаще четырех раз в год, то врач может рекомендовать профилактику. Профилактика может включать в себя превентивную антибиотикотерапию, вакцинацию против гриппа, гемофильной и пневмококковой инфекции, хирургическое вмешательство, направленное на санацию среднего уха.
Мифы и опасные заблуждения в лечении средних отитов
Существует широкий спектр методов нетрадиционной и народной медицины для терапии среднего отита.Среди них:
Однако нет практически ни одного серьезного исследования применения этих методов у детей, доказывающих их эффективность и безопасность. Соответственно, эти подходы не рекомендуются для терапии инфекций среднего уха у детей. Сюда же относятся и столь популярные в странах бывшего СССР капли на основе спирта (борный спирт, левомицетиновый спирт и проч.), ушные восковые свечи (!!!), закапывание в уши сока алоэ и т.д. Эти методы не имеют никакого отношения к лечению отитов и способны причинить серьезный вред (спирт оказывает токсическое действие на слуховой анализатор и анализатор чувства равновесия, воск и открытый огонь могут привести к ожогам). Не следует применять эти методы. Полуспиртовые компрессы на ухо имеют только отвлекающее действие, не ускоряют выздоровление, кроме того, у детей раннего возраста спирт может всасываться через кожу, приводя к интоксикации. Сосудосуживающие и антигистаминные препараты. Исследования, в которых изучались эффекты сосудосуживающих капель в нос и пероральные антигистаминные препараты, а также капли в нос с антигистаминными препаратами, для лечения отитов у детей, показали отсутствие какого-либо эффекта от подобной терапии. Эти препараты не снижали времени течения заболевания и не предотвращали развитие осложнений среднего отита у детей. Кроме того, эти методы лечения имеют побочные эффекты, которые могут быть опасны. Ни сосудосуживающие, ни антигистаминные препараты, не рекомендуются для детей с инфекцией среднего уха. Более того, прием антигистаминных препаратов при отите провоцирует сгущение экссудата и затрудняет его рассасывание. По данным некоторых исследований те дети, которые принимали антигистаминные препараты внутрь при отите, имели экссудат в среднем 73 дня после выздоровления, а те, кто принимал плацебо (пустышку), имел экссудат в среднем 25 дней.
Автор: Бутрий Сергей Александрович
Источник
