Двусторонняя внутриутробная пневмония у новорожденного

Двусторонняя внутриутробная пневмония развивается при инфицировании плода от матери через общий кровоток, околоплодные воды или при введении лекарств через пуповину. У новорожденных, кроме внутриутробного инфицирования, причиной пневмонии может быть заражение при прохождении плода по родовым путям.
У новорожденных воспаление быстро распространяется на левое и правое легкое, и чаще всего внутриутробная пневмония носит двусторонний характер.
Причины внутриутробного заражения
Причиной внутриутробной пневмонии может быть генерализованная общая инфекция матери, вызванная TORCH – группой вирусов и бактерий, чаще других способствующей появлению болезней у новорожденного и тяжелых последствий в его взрослой жизни.
К TORCH относят вирусы, провоцирующие токсоплазмоз, краснуху, цитомегаловирусную, герпесную инфекцию, заражение листериями, бледной трепонемой, гепатитом, парвовирусом, вирусом Эпштейна-Барра.
Передача инфекций TORCH от матери плоду происходит трасплацентарным путем.
Во время родовой деятельности, когда плод проходит по родовым путям, осуществляется передача патогенных микроорганизмов, обитающих в мочевыделительной системе женщины. Новорожденный заражается от матери:
- стрептококком В, стафилококками, пневмококками;
- кишечной палочкой, клебсиеллами;
- хламидиями, микоплазмами, протеем, уреаплазмами;
- смешанными ассоциациями вирусов и бактерий.
Факторы, способствующие заражению
Трансплацентарному заражению плода, т. е. инфицированию через околоплодные воды и общий кровоток с плацентой, способствуют особенности здоровья женщины. Риск внутриутробного заражения повышается в случае:
- хронических инфекционных заболеваний у матери;
- тяжелой беременности;
- сложных родов.
Хронические заболевания мочеполовых органов, такие как цистит, воспаление придатков, цервицит, уретрит, половые инфекции представляют особенную опасность для младенца.
Способствуют заражению при родах преждевременное отхождение околоплодных вод и длительный безводный период, патологии плаценты, инфекционные заболевания у матери, слабая родовая деятельность.
Инфицирование при родах происходит из-за того, что в дыхательные пути ребенка попадает слизь, присутствующая в женских половых органах и содержащая патогенные микроорганизмы.
Опасность для ребенка представляют и удаленные от плаценты очаги хронической инфекции, такие как хронический гайморит, тонзиллит, ринит или кариозный зуб.

ОРВИ при беременности
Высокий риск появления ребенка с внутриутробной врожденной пневмонией у женщин с тяжело протекавшей беременностью. Перенесенные во время беременности ОРВИ, бактериальный вагиноз, кольпит повышают вероятность инфицирования ребенка до рождения.
Особенную опасность для плода представляют болезни матери, которыми она заболела впервые во время беременности.
Так, если женщина ранее не болела, например, краснухой, то в ее организме отсутствуют антитела к данной инфекции. Это значит, что иммунитет матери не способен в полной мере защитить формирующийся плод от действия вируса.
Предрасполагающими факторами внутриутробного заражения и формирования двусторонней пневмонии у новорожденного служат:
- недоношенность;
- врожденные нарушения развития плода;
- проникновение мекония (первых фекалий) в дыхательные пути при родах.
На каком сроке беременности произошло заражение
На тяжесть протекания внутриутробной врожденной пневмонии влияет срок беременности, когда женщина заразилась инфекционным заболеванием, и произошло инфицирование плода.
Если женщина заразилась в первые 2 недели беременности, то действие возбудителя инфекции может привести к самопроизвольному прерыванию беременности. В случае отсутствия прерывания беременности в первые 14 дней плод далее будет развиваться нормально.
Инфицирование матери со второй до 9 — 12 недель вызывает несовместимые с жизнью патологии, из-за чего беременность, чаще всего, самопроизвольно прерывается.
С 9 по 28 недели внутриутробное инфицирование приводит к эмбриональным порокам развития, недоношенности. После рождения у малышей отмечаются дефекты:
- асимметричный череп;
- узкий разрез глаз;
- кривошея;
- аномалии наружного уха;
- родимые пятна;
- диспропорция туловища и конечностей.
Инфицирование плода в период 28 – 40 недель приводит к сосудистым патологиям, нарушениям развития и роста, а также вызывает внутриутробное поражение легких. Кроме легких, у плода часто поражаются печень, кишечник, мозг, кожа, глаза.
Особенности развития легких у недоношенных детей
Недоношенные младенцы сильнее страдают от воспаления легких, чем дети, рожденные в положенный срок. Новорожденные, появившиеся раньше срока, отличаются недобором веса (менее 1,5 кг), слабостью иммунитета, несформированной дыхательной системой.
У недоношенного младенца в альвеолах легких вырабатывается недостаточное количество сурфактанта, чтобы обеспечивать полноценное дыхание.
Это делает новорожденных уязвимыми перед инфекциями, поражающими легкие.
Сурфактант – поверхностно-активное вещество, необходимое для того, чтобы на выдохе альвеолы легких не схлопывались. Выработка этого вещества начинается у плода с 23 недели, а нужное для жизни количество этой биологической «смазки» накапливается только к концу беременности.
Если ребенок рождается раньше срока, его легким сложно расправиться и задышать самостоятельно. Последствием нехватки сурфактанта служит уязвимость перед инфекциями, слабость местного иммунитета.
Симптомы внутриутробной пневмонии у новорожденного
Симптомы двусторонней внутриутробной пневмонии появляются у новорожденных в течение 3 суток от рождения. Чаще всего характерные признаки воспаления заметны уже в первые часы после появления ребенка на свет.
Младенцу с врожденной пневмонией характерны:
- задержка физического развития;
- недостаточность веса;
- расстройство дыхания – одышка, апноэ;
- кожная сыпь, цианоз;
- повышение температуры у доношенных детей, снижение до 34 °C у недоношенных грудничков;
- отеки конечностей;
- интоксикация – отсутствие аппетита, увеличение печени;
- аритмия;
- высокий билирубин.
Характерным признаком пневмонии у новорожденных является одышка. У ребенка не только изменяется частота дыхания, меняется глубина и ритм дыхательных движений.
Учащенное поверхностное дыхание прерывается внезапными остановками (апноэ). Дыхание может останавливаться на 15 секунд. Цвет кожи при этом становится синюшным, пульс замедляется.
Характерен для пневмонии новорожденных сухой кашель, при котором может выделяться пенистая мокрота.
Прослушивание легких обнаруживает булькающие звуки, хрипы. Но отмечаются влажные хрипы не у всех малышей, страдающих пневмонией.
Для подтверждения диагноза обязательно проводят рентгенографию, хотя даже этот метод не всегда позволяет быстро установить причину болезни. При заражении уреаплазмами, листериями признаки болезни на рентгеновском снимке могут отсутствовать.
Признаком внутриутробной пневмонии служит снижение тонуса дыхательных мышц, нарушение сократительной способности миокарда. Из-за снижения мышечного тонуса у малыша слабо проявляется сосательный рефлекс, двигательная активность.
Опасное состояние у новорожденного наблюдается при усилении агрессивности инфекции, и формировании полиорганной недостаточности, когда нарушается не только функция легких, но и работа почек, сердца, нервной системы и других органов.
Диагностика пневмонии у новорожденных
Предварительно предположить внутриутробную инфекцию у ребенка можно по результатам УЗИ-обследования женщины при беременности. На внутриутробное заражение указывают:
- многоводие;
- патологии плаценты;
- нарушения развития плода.
Современные методы диагностики позволяют подтвердить или исключить врожденную пневмонию в первые часы после рождения. Диагностика включает методы:
- инструментального исследования — рентгенографии;
- лабораторных тестов;
- биохимического анализа крови;
- мазка зева, полости носа, трахебронхиального аспирата;
- полимеразной цепной реакции для уточнения ДНК инфекции;
- серологического иммуноферментного теста для выявления антител к возбудителям болезни.
Основным способом подтверждения двусторонней внутриутробной пневмонии у новорожденных остается рентгеновское исследование.
С помощью рентгенографии врач может оценить степень поражения легких, определить количество очагов поражения и характер воспаления.
Однако в первые 3 суток после рождения рентгенография может не показывать никаких патологических изменений в легких. Это усложняет диагностику, и означает, что необходимо как можно более полно обследовать новорожденного, прежде чем приступить к лечению.
Лечение врожденной пневмонии
Продолжительность лечения двухсторонней внутриутробной пневмонии составляет у новорожденных 2 – 3 недели.
Все это время малыш находится в отделении интенсивной терапии стационара в специальном мальцеровском боксе для новорожденных (мединкубаторе, кувезе), где созданы лучшие условия для поддержания жизнедеятельности.
Наиболее часто причиной врожденной внутриутробной пневмонии является стрептококк В. Признаки воспаления легких при заражении стрептококком В появляются у новорожденного в первые часы жизни.
Если не приступить к лечению антибиотиками сразу после рождения, то уже через 2 часа у ребенка может развиться сепсис. Поэтому новорожденному сначала назначают антибиотики широкого спектра действия.
Препаратами выбора служат ампициллин и гентамицин. Лекарства вводят внутримышечно или внутривенно. Если комбинация ампициллина с гентамицином не дает результата через 24 – 48 часов, лекарства заменяют сочетанием цефалоспорина последнего поколения с ванкомицином или амикацином.
Чтобы более точно назначить антибиотик, необходимо время для анализа на чувствительность бактериальной микрофлоры. Для этого в первый же день у ребенка берут мазок на бактериальный посев.
Через 3 дня, после того, как будет выявлена чувствительность возбудителя воспаления легких, назначают антибиотик узкого спектра действия.
Преимущественно используют против бактериальной микрофлоры цефалоспорины. Против хламидий, микоплазм, уреаплазм назначают макролиды Эритромицин, Азитромицин, Джозамицин.
Вспомогательная терапия
Действие антибиотиков проявляется в разрушении бактерий, а чтобы ускорить выведение токсинов и восстановить иммунитет, детям назначают лекарства разных групп. Необходимые препараты для новорожденных:
- муколитики;
- противовоспалительные лекарства;
- антигистаминные средства;
- иммуноглобулины;
- глюкоза;
- кокарбоксилаза;
- витамин С;
- Лазикс, Панангин;
- Реополиглюкин.
Обязательно при пневмонии у новорожденных предписывается прием пробиотиков – лекарственных препаратов, представляющих собой культуры полезных кишечных бактерий. Пробиотики необходимы для восстановления нормальной кишечной микрофлоры, страдающей от агрессивного действия антибиотика.
Новорожденным дают Лактовит – препарат, содержащий лактобактерии, которые необходимы для пищеварения и обладают способностью подавлять рост патогенной микрофлоры.
Необходимы новорожденному при пневмонии и витамины. Но принимает их мама, а малыш получает полезные вещества с грудным молоком.
Недоношенные дети обязательно получают сурфактанты, которые вводятся через специальную трубку прямо в трахею. Выполняется процедура только в реанимационных отделениях.
Осложнения
Последствием перенесенного заболевания у ребенка становится перерождение легочной ткани и замещение ее соединительной тканью, с образованием фиброзных тяжей, спаек. Это ухудшает функцию легких, выражается:
- снижением в крови содержания кислорода и повышением углекислого газа;
- ацидозом – повышением кислотности крови и тканей.
Отдаленные последствия перенесенной внутриутробной двусторонней пневмонии проявляются развитием у ребенка рахита, анемии, частыми респираторными инфекциями, ослабленным иммунитетом.
К осложнениям внутриутробной пневмонии, которые развиваются при отсутствии лечения уже на второй день жизни, относятся:
- плеврит;
- абсцедирующая пневмония – несколько мелких гнойных очагов;
- ателектаз (спадение) легочной доли;
- пневмоторакс – скопление воздуха в легких.
Осложнения функции легких отражаются на жизнеспособности организма в целом. Через кровь, лимфу возбудители болезни распространяются в другие участки тела, вызывая воспалительные процессы, например, такую частую инфекцию у детей, как средний отит.
Следствием перенесенной двусторонней пневмонии может стать обструктивный бронхит, эмфизема легких.
Прогноз
Своевременная диагностика и адекватное лечение улучшают жизненный прогноз новорожденного при внутриутробной пневмонии. Однако эта болезнь остается одной из главных причин детской смертности.
При отсутствии тяжелых врожденных нарушений и правильном лечении функция дыхательной системы восстанавливается полностью. К инвалидности может привести неадекватное лечение двусторонней внутриутробной пневмонии, особенно при образовании спаек в плевральной полости легких.
Спаечный процесс приводит к формированию дыхательной недостаточности, что служит, в свою очередь, причиной гипертрофии левого желудочка сердца и нарушения кровообращения.
Улучшить прогноз при внутриутробной пневмонии помогают профилактические меры, которые обязательны для всей детей, перенесших данное заболевание. Детям назначается массаж, дыхательная гимнастика, прием курсамии витаминов под медицинским контролем.
Источник
Внутриутробная пневмония – воспаление легочной ткани, возникшее антенатально, сопровождающееся развитием клинических проявлений в первые 72 часа жизни ребенка. Проявляется выраженной дыхательной недостаточностью, явлениями респираторного дистресс-синдрома, интоксикацией, неврологическими нарушениями вследствие отека мозга и др. Внутриутробная пневмония диагностируется рентгенологически, лабораторные исследования позволяют выявить конкретного возбудителя инфекции. Показана этиотропная терапия (антибиотики, противовирусные препараты и др.), кислородотерапия, коррекция симптомов полиорганной недостаточности.
Общие сведения
Внутриутробная пневмония – одна из наиболее часто встречающихся патологий в структуре внутриутробных инфекций. Примерно 30% всех внутриутробных пневмоний протекает в виде локализованных форм, в остальных случаях воспаление легких у новорожденных возникает в рамках генерализованной внутриутробной инфекции. В настоящее время внутриутробные пневмонии продолжают представлять опасность. Средний показатель заболеваемости – около 2 случаев на 1000 новорожденных, также на долю заболевания приходится до 80-90% младенческой смертности. Отдельный акцент делается на внутриутробной пневмонии, вызванной условно-патогенной флорой. Во-первых, оппортунистическим микроорганизмам, как правило, не уделяется должного внимания. Во-вторых, именно они часто остаются резистентными к терапии.
Внутриутробная пневмония остается актуальной проблемой современной педиатрии. Даже будучи успешно вылеченной, болезнь наносит серьезный удар по детскому иммунитету. Впоследствии любая простуда легко может осложняться пневмонией. Если диагностика была запоздалой, высок риск развития осложнений, опасных для жизни (плеврит, сепсис и др.). Часто у детей, перенесших внутриутробную пневмонию, развивается спаечный процесс в плевре, что ведет к хронической дыхательной недостаточности с неизбежной инвалидностью.
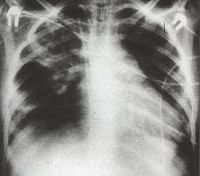
Внутриутробная пневмония
Причины внутриутробной пневмонии
Внутриутробная пневмония одинаково часто вызывается бактериями и вирусами, реже – бактериально-вирусными ассоциациями и грибами. Бактерии, наиболее часто являющиеся причинами инфекции, – стрептококк, стафилококк, энтерококк, кишечная палочка, микоплазма и др. Вирусная внутриутробная пневмония развивается, как правило, при участии вирусов TORCH-группы, вирусов гриппа и др. Грибковая этиология связана с грибами рода Candida. Особую роль играют ИППП, которые также могут быть причиной заболевания. Встречается также врожденная сифилитическая пневмония.
Помимо причин заболевания, существует множество факторов риска, способствующих развитию внутриутробной пневмонии. Отдельно выделяют факторы риска со стороны матери и со стороны плода. К акушерско-гинекологическим патологиям, повышающим вероятность развития заболевания, относятся аборты и выкидыши в анамнезе женщины, патологии родов, гестозы и хронические заболевания малого таза, в том числе вследствие широкого применения внутриматочных контрацептивов. К факторам риска со стороны плода относится недоношенность и низкая масса ребенка при рождении, воспалительные процессы в плаценте и фетоплацентарная недостаточность.
Существует два пути заражения плода – восходящий и гематогенный. Первый из них подразумевает наличие у матери инфекции внутренних половых органов, чаще бактериальной природы. Гематогенный путь инфицирования – это трансплацентарное проникновение возбудителя через пупочную вену в кровь плода, характерное в большей степени для внутриутробной пневмонии вирусной этиологии. Независимо от ворот инфекции, микроорганизм попадает в кровь плода и уже оттуда достигает легочной ткани. Поскольку в утробе матери ребенок не дышит воздухом, инфекционный агент остается в тканях бессимптомно до момента родов. С первых вдохом кровоснабжение в легких резко возрастает. Именно этот момент является пусковым, и внутриутробная пневмония начинает проявляться клинически.
Классификация внутриутробных пневмоний
Этиологически выделяют бактериальную, вирусную и грибковую внутриутробную пневмонию, иногда встречаются бактериально-вирусные инфекции. По степени тяжести заболевание делится на легкую, средней тяжести и тяжелую формы. В зависимости от момента заражения внутриутробная пневмония бывает врожденной и интранатальной, когда инфицирование происходит в момент прохождения плода по родовым путям. Течение заболевания может быть острым и затяжным, с осложнениями и без. Различают легочные осложнения в виде пневмоторакса, ателектаза, абсцедирования легкого, а также внелегочные осложнения, основными из которых являются менингит, поражение оболочек сердца и сепсис. Отдельно выделяют 3 степени дыхательной недостаточности.
Симптомы внутриутробной пневмонии
Ведущий симптом в клинике заболевания – выраженная дыхательная недостаточность, требующая кислородной поддержки новорожденного (кислородная маска, ИВЛ). Развивается с первых часов жизни. Визуально внутриутробная пневмония проявляется вялостью ребенка вследствие интоксикации, разлитым цианозом, «мраморными» кожными покровами. Заметно западение грудины, при физикальном осмотре педиатр диагностирует тахикардию, ослабленное дыхание и хрипы в легких. Характерны приступы апноэ. Уровень гипертермии зависит от степени тяжести, у недоношенных детей может наблюдаться пониженная температура тела.
Часто развиваются осложнения со стороны легких, такие как пневмоторакс, ателектаз легкого, респираторный дистресс-синдром, абсцессы легкого, сепсис. Внутриутробная пневмония редко встречается как локализованное заболевание. В связи с этим всегда имеются другие, внелегочные симптомы внутриутробных инфекций: со стороны нервной, сердечно-сосудистой, пищеварительной системы, органов слуха и зрения. У недоношенных детей заболевание протекает тяжелее, вероятность осложнений всегда выше.
Неврологическая симптоматика представлена запрокидыванием головы назад, повышением или снижением мышечного тонуса. Среди осложнений – менингит, который особенно часто встречается при микоплазменной внутриутробной пневмонии. Неврологические расстройства связаны в первую очередь с отеком мозговых оболочек, причиной которого является дыхательная недостаточность. Примерно у половины заболевших детей диагностируются гастроинтестинальные нарушения, в частности, срывания и позывы на рвоту, метеоризм, парез кишечника. Таким образом, при внутриутробной пневмонии речь часто идет о полиорганной недостаточности, основные причины которой – генерализация инфекции и общее нарушение кровообращения.
Диагностика внутриутробной пневмонии
Дыхательная недостаточность легко выявляется при физикальном осмотре ребенка. На рентгенограмме легких заметно усиление легочного рисунка, перибронхиальные изменения, многочисленные очаги инфильтрации легочной ткани. Изменения на рентгенограмме сохраняются до месяца с момента начала острой фазы внутриутробной пневмонии. В тяжелых случаях инфекции возможно отсутствие признаков заболевания по данным рентгенографии легких в течение первых трех дней.
Лабораторная диагностика внутриутробной пневмонии включает общий и биохимический анализ крови, мазок из зева на флору, микробиологическое исследование трахеобронхиального аспирата, анализ отделяемого из полости носа. Анализ крови позволяет выявить признаки воспалительного процесса, анемию разной степени, гипербилирубинемию и др. Обязательно проводятся серологические исследования (ИФА-диагностика) для обнаружения различных классов антител к конкретным возбудителям. В отношении диагностики вирусной этиологии внутриутробной пневмонии эффективен метод ПЦР. Необходимо выявление первичного очага инфекции у матери.
Лечение внутриутробной пневмонии
Лечение проводится в отделении интенсивной терапии или реанимации новорожденных. В зависимости от выраженности дыхательной недостаточности используются различные методы кислородной поддержки: кислородная маска, ИВЛ. Этиотропная терапия внутриутробной пневмонии – антибиотики, противовирусные, противогрибковые препараты – может назначаться эмпирически, либо подбираться исходя из других признаков, патогномоничных для конкретных внутриутробных инфекций (краснуха, токсоплазмоз, хламидиоз и др.). Список антибиотиков ограничен возрастом, противопоказано применение препаратов аминогликозидного ряда.
Недоношенным детям обязательно назначение сурфактантов, способствующих развитию легочной ткани и расправлению спавшихся альвеол. Санация трахеобронхиального дерева проводится практически всем детям, частота регулируется тяжестью состояния. Проводятся дегидратационные мероприятия, детоксикация солевыми растворами, коррекция ацидоза, анемии, нарушений свертываемости крови, симптоматическая терапия. Переливание эритроцитарной массы осуществляется по показаниям. По окончании острой фазы внутриутробной пневмонии показана физиотерапия.
Прогноз и профилактика внутриутробной пневмонии
Прогноз внутриутробной пневмонии определяется конкретной нозологией и тяжестью состояния. Заболевание было и остается одной из основных причин детской смертности. Более благоприятное течение отмечается при внутриутробной пневмонии стафилококковой этиологии (кроме золотистого стафилококка) и вирусного генеза. Частота летального исхода выше в случае инфицирования энтерококками, кишечной палочкой, микоплазмой, золотистым стафилококком; особенно опасны бактериально-вирусные ассоциации. Также уровень смертности повышается в случае развития осложнений, в частности, сепсиса.
Первичная профилактика внутриутробной пневмонии сводится к определению возможных факторов риска заболевания у беременной женщины. Это обеспечит высокую настороженность и готовность медицинского персонала к реанимационным мероприятиям непосредственно в родовом зале. Также необходима своевременная диагностика внутриутробных инфекций, поскольку клиника многих из них включает поражение легких в виде внутриутробной пневмонии. Всем детям, перенесшим заболевание в период новорожденности, проводится профилактика повторной пневмонии: витаминотерапия, массаж, гимнастика и др.
Источник
