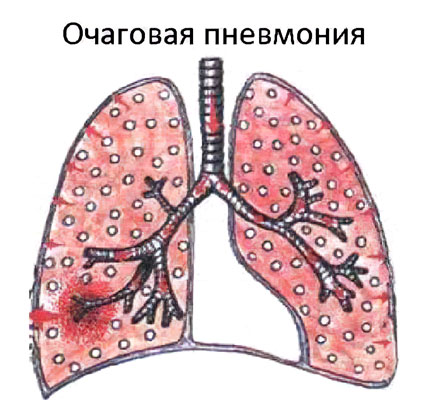
Двусторонняя пневмония это очаговая пневмония

Очаговые формы воспаления легких чаще всего являются вторичными заболеваниями и случаются в периоды межсезонья, когда превышен эпидемиологический порог. Как правило, недуг развивается в следствие осложнений бронхита или ОРВИ, поэтому начальная симптоматика стерта, а более ясная клиническая картина обособляется уже при сформированных очагах воспаления.
Двусторонняя очаговая пневмония характерна для лиц с ослабленным иммунитетом и плохой легочной вентиляцией. Для более полного ознакомления с темой предлагаем не только прочитать статью, но и обратить внимание на размещенное в ней видео.
Двусторонняя пневмония несет опасность для жизни людей.
Причины заболевания
При снижении иммунитета организм становится малоустойчив к вредоносному воздействию патогенной микрофлоры.
Обратите внимание на факторы, которые предрасполагают к возникновению очаговых пневмоний:
- переохлаждение организма;
- заболевания верхних дыхательных путей, ОРВИ, простуда;
- маленький или преклонный возраст;
- синдром иммунодефицита;
- ослабление организма после эмоционального перенапряжения или хронического заболевания;
- ХОЛЗ;
- курение и постоянный контакт с раздражающими дыхательные пути агентами (пыль, аллергены).
Любые заболевания верхних дыхательных путей и ротовой полости могут стать причиной пневмонии
Попадание в инфекции в легочную паренхиму осуществляется несколькими путями: бронхогенный, гематогенный и лимфогенный. Чаще всего микробы (пневмо-, стрепто- и стафилококки, различные инфекционные палочки, вирусы, микоплазмы и даже споры грибов) попадают с воздухом при дыхании.
Обратите внимание. Если причиной воспаления легких слали микоплазмы или микроскопические грибки, то это свидетельствует о крайне низком иммунитете человека, что требует обязательного обследования у врача-иммунолога.
После инфицирования верхних дыхательных путей через бронхи и трахею инфекция проникает в бронхиолы, а затем и в легочные ткани. Этому процессу способствует нарушенный дренаж экссудата и катаральные процессы.
Очаговым воспалением легких называют тот случай, когда очаг локализован в определенном месте и не распространяется за пределы сегмента легочной ткани.
Патогенетические особенности протекания очаговой пневмонии:
- воспаление локализовано на небольшом участке;
- заболевание развивается не стремительно;
- проницаемость сосудистых тканей имеет слабые нарушения;
- развитие катара в эпителии бронхиального дерева;
- нет четко отличимых стадий прогрессирования болезни.
Вторичные инфекции, распространяемые с током крови и лимфы, характерны для детского возраста при наличии первичных диагнозов коклюша, кори, скарлатины и прочих.
Симптоматика
При очаговых воспалениях легких в начале кашель сухой, обильно мокрота выделяется после начала лечения
Начало заболевания проявляется в виде острой респираторной инфекции. Характерно наличие температуры, ринита и сухого кашля.
Скудная мокрота появляется позже, как правило, через несколько дней после начала терапии. К концу первой недели состояние ухудшается, температура становится фебрильной, больной ощущает сильную ослабленность, нарастают симптомы интоксикации.
Такая клиническая картина свидетельствует о воспалительном процессе в легких. Мокрота редкая и густая (без крови), в бронхах затрудняется проходимость. Если при кашле в подреберье с какой-либо стороны начинается тупая, но сильная боль – признак развития плеврита (при аускультации слышно шум трения плевры).
К этим симптомам добавляются:
- тахикардия;
- цианоз кожи лица и пальцев, бледность;
- при прослушивании в груди над воспалительным очагом различимы мелкопузырчатые хрипы, при перкуссии — притупление звука;
- боль в груди;
- отдышка, удушье и другие симптомы дыхательной недостаточности;
- отсутствие аппетита.
Стадии
Стадии не имеют четких признаков поэтому разделение довольно условно.
Классификация основывается на клинической картине и данных рентгена:
- стадия прилива – первые несколько дней в начале развития патологии;
- стадия опеченения – 4-7 сутки, для этой стадии характерны цветовые изменения из-за крови (красное опеченение) и скопления фибрина (серое опеченение);
- стадия разрешения – начинается с 7-8 суток и длится до выздоровления.
Кроме самой стадии болезнь классифицируют по степени тяжести:
- Легкая степень – невысокая температура, больной чувствует себя удовлетворительно;
- Средняя степень – уровень интоксикации средний, высокая температура, первые признаки дыхательной недостаточности, повышенное потоотделение и понижение давления;
- Тяжелая или острая степень наблюдается при сильной интоксикации, фебрильной температуре (39-40ºС), есть нарушение сердечного ритма и низкое АД.
Классификация в зависимости от локации
Рассмотрим наиболее часто встречающиеся виды очаговых воспалений легких в зависимости от расположения воспалительного очага. Это прояснит понимание того, чем отличается двусторонняя очаговая пневмония от иных видов недуга.
Левосторонняя ОП
При локации воспаления в левой стороне наблюдаются размытая симптоматика и слабая интоксикация. Над очагом при аускультации слышны хрипы и жесткое дыхание, при дыхательном акте в левой части дыхание отстает, но чаще это можно выявить лишь при форсированном выдохе.
При небольшом очаге могут быть трудности, особенно если он располагается в нижнем или заднем отделе левого легкого. Из-за этого врач должен быть наиболее внимательным, а больной максимально информативен в описании симптомов. При особых сложностях назначается КТ.
Правосторонняя ОП
Благодаря особенностям анатомии дыхательной системы воспаление очагов с левой стороны является более частым заболеванием, нежели иные виды, указные в данном разделе. Не редкость – бронхопневмония.
Очагов может быть несколько на разных стадиях формирования патологии. При их слиянии образуется долевая форма.
Как и в случае с левосторонней пневмонией, при небольших очагах возникают трудности в диагностике из-за слабовыраженной симптоматики. Важна дифференциация от бронхита. Легкая и средняя тяжесть патологии допускает амбулаторное лечение.
Двусторонняя очаговая пневмония
Для данной формы характерно наличие воспалительных очагов в обоих легких. Как уже упоминалось выше, это обуславливается очень низким иммунитетом, а также у пациентов при долговременной искусственной вентиляции легких (ИВЛ).
Чем больше будет поражено участков легочной паренхимы, тем явнее выражена дыхательная недостаточность. Лечение при легких формах возможно дома, но чаще заболевшему предстоит госпитализация.
Важно. Если у больного диагностируется двусторонний очагово-сливной процесс, то нужна срочная госпитализация и интенсивная терапия, поскольку такой диагноз имеет неблагополучный прогноз.
Диагностика
Рентген – наиболее информативный диагностический метод при пневмонии
Диагностические процедуры стандартные, как для всех иных видов пневмоний. Врач проводит внешний осмотр кожных покровов, аускультацию грудной клетки, перкуссию. Как правило, этого уже достаточно для того, чтобы понять диагноз.
Больной сдает общие анализы мочи и крови (определяется увеличение СОЭ и лейкоцитоз), направляется на рентгенограмму (проводится дважды до начала и по окончании лечения). При надобности назначается компьютерная томография. На фото рентгена будут видны затемнения и воспаления плевры.
Важно. Для уточнения инфекционного возбудителя и исключения туберкулеза следует провести бактериальный анализ мокроты.
Комплексная терапия
Лечение всегда носит комплексный характер. Основу составляют антибактериальная терапия и симптоматическое лечение. Методы лечение и примеры препаратов указаны в таблице.
Таблица. Комплексная терапия при пневмонии:
| Метод лечения | Описание (кратко) | Пример |
| Антибиотикотерапия | Наиболее эффективны антибактериальные препараты последних поколений, поскольку к более ранним аналогам микробы приобрели резистентность. Чаще всего назначают полусинтетические пенициллины (аугментин, ампиокс и другие), цефалоспорины (цефпиром, цефтазидим и др.), фторхинолоны (авелокс, моксифлоксацин и др), макролиды (сумамед, клацид и др.). | Сумамед |
| Симптоматическое лечение | Как правило, всегда назначаются муколитики (АЦЦ, карбоцистеин и др.) и бронхолитики (вентолин, беродуал и др.), что обеспечивает улучшение секреции и отхождения мокроты. Не исключено назначение антигистаминных и противовоспалительных средств (при тяжелых формах показано назначение кортикостероидных препаратов). Важно использование отхаркивающих средств (гербион с подорожником, проспан и др.). | Беродуал |
| Общеукрепляющие методы | Для повышения иммунитета рекомендуется прием минерально-витаминных комплексов (супрадин, теравит и др.), диета с преобладанием жидкой, белковой и растительной пищи. Важен постельный режим. | Теравит |
| Физиотерапевтические процедуры | Как только больному становится легче для ускорения процесса выздоровления показаны ингаляции, точечный массаж, дыхание разряженным воздухом, электрофорез, УВЧ, ЛФК. | УВЧ-терапия при бронхите при пневмонии |
Важно. В таблице приведены препараты и процедуры в качестве примера. Не стоит принимать это за схему терапии и заниматься самолечением, поскольку цена таких действий может оказаться несоизмеримо высокий.
Народные методы
Грудные сборы для лечения бронхо-легочных заболеваний
Народное лечение является дополнением к основной терапии и помогает ускорить процессы выздоровления. Наиболее ценно использование трав в качестве чаев, отваров и ингаляций. Это помогает смягчить кашель, усилить секрецию мокроты и облегчить ее выведение, укрепить организм, снизить воспалительные процессы.
Рекомендуется использование:
- травы (индивидуально или в сборах): мать-и-мачехи, алтея, чабреца, солодки, подорожника, душицы и других;
- чаи на основе мяты, липы, малины и смородины;
- мед, пыльца и прополис;
- барсучий жир и сливочное масло (смягчает и предотвращает образование фиброзных изменений);
- экстракты эвкалипта, календулы в качестве ингаляций;
- растирания и массажи с эфирными маслами;
- компрессы и другие методы лечение.
Профилактика
Закаливание повышает иммунитет
Профилактика включает меры, направленные на повышение иммунитета (закаливание, иммунотерапия), ведение здорового способа жизни, отказ от вредных привычек, занятия спортом, правильное питание с преобладанием постной белковой и растительной витаминной пищи.
Важно внимательно относится к собственному здоровью, своевременно лечить хронические болезни и даже легкую простуду. По возможность избегать контактов с больными людьми, не допускать переохлаждений организма.
Важно. Людям с пониженным иммунитетом, которые часто страдают от респираторных заболеваний нижних и верхних дыхательных путей, следует избегать резких перепадов температур. Например, в жаркую погоду не пить очень холодные напитки, не окунаться резко в воду после пребывания на солнце и так далее.
Прогноз
Успешность лечения зависит от выбранной тактики терапии, физиологических и возрастных особенностей больного, состояния его иммунитета, наличия иных хронических заболеваний и выполнения пациентом всех выданных инструкций.
Лечение проходит крайне тяжело при:
- ВИЧ-инфекции и других причинах критически низкого уровня защитных механизмов в организме;
- легочной или сердечной недостаточности;
- плеврите, абсцессе, эндокардите, анемии и других возникших осложнениях.
При правильно подобранной тактике лечения в 70 % случаев двустороннее очаговое воспаление легких вылечивается полностью, у 22 % больных развивается не полное восстановление легочной паренхимы (пневмосклероз) и только у 2 % наблюдается уменьшение части легкого.
Источник
Что такое очаговая пневмония?
Очаговая пневмония – это острое воспаление, которое сосредоточено на ограниченном участке легочной ткани в пределах долек легкого. Заболевание сопровождается повышением температуры тела, кашлем с отделением небольшого количества мокроты, выраженной интоксикацией организма и болью в грудной клетке.
Очаговая пневмония имеет широкое распространение. На нее приходится около 2/3 от всех случаев воспаления легких. Сначала в патологический процесс вовлекаются бронхи, после чего он распространяется на одну или несколько долек легкого. Поэтому очаговую пневмонию еще называют бронхопневмонией и лобулярной пневмонией.
Код по МКБ-10: J18.0 – бронхопневмония неуточненная, J18.1 – долевая пневмония неуточненная.
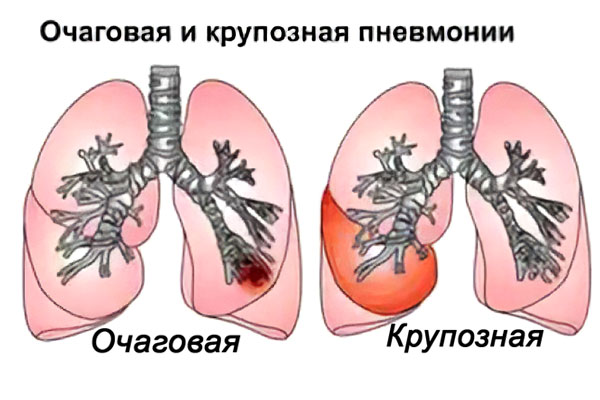
Чем отличается очаговая пневмония от крупозной?
Крупозная пневмония также относится к острому воспалению легких, но при ней клиническая картина более ярко выражена. При крупозном воспалении в патологический процесс вовлекается не долька легкого, а его целая доля и плевра, то есть поражение масштабнее.
Причины возникновения и факторы риска
Очаговая пневмония чаще всего выступает в качестве осложнения основного заболевания. Она может развиться на фоне ОРВИ, сопровождающейся воспалением трахеи и бронхов. Массовые вспышки очаговой пневмонии наблюдается на фоне подъема сезонной заболеваемости гриппом. Это связано с тем, что вирусы ослабляют иммунитет, снижают сопротивляемость органов дыхания перед микробными атаками. Причем возбудителем пневмонии в данном случае может стать даже условно-патогенная флора.
Другие заболевания, которые способны выступать в качестве первопричины очаговой пневмонии:
Всевозможные инфекции: корь, коклюш, тиф, менингит и пр.
Вирусная флора: аденовирусы, риновирусы, парагрипп, респираторно-синцитиальные вирусы.
Микробная флора. В 80% случаев причиной пневмонии становятся пневмококки. К иным бактериям-возбудителям воспаления легких относятся: кишечная палочка, менингококк, стафилококк, стрептококк и пр.
Редкими провокаторами болезни являются микоплазмы и хламидии.
Если заболевание первичное, то есть ему не предшествовала иная инфекция, патогенная флора попадает в органы дыхания бронхогенным путем. В остальных случаях имеет место гематогенный или лимфогенный механизм.
Факторы риска по развитию очаговой пневмонии у взрослых:
Снижение иммунитета, как общего, так и местного.
Курение, злоупотребление спиртными напитками.
Переохлаждение.
Стрессы.
Сахарный диабет, ВИЧ.
Попадание в бронхи и легкие токсинов.
Заболевания органов дыхания, например, пневмосклероз, ХОБЛ.
Дефицит витаминов, нерациональное питание.
Госпитальная пневмония часто развивается у лежачих больных. В этом случае главным фактором становится вынужденная иммобилизация.
Симптомы
Очаговая пневмония – опасное заболевание, так как у людей со сниженным иммунитетом она дает смазанную клиническую картину. Температура тела может оставаться в пределах нормы, либо подниматься до субфебрильных отметок. Кашель будет сухим, со скудным отделением мокроты. Поэтому таким людям нужно проявлять особую настороженность. При недомогании, которое не проходит в течение 2-3 дней, нужно обращаться к врачу.
Классические симптомы очаговой пневмонии:
Симптомы | Описание |
Повышение температуры тела | Лихорадка наблюдается не более чем у 50% пациентов. Если лечение было начато вовремя, она отступает через 3-5 дней. У оставшейся части больных температура тела остается на субфебрильных отметках, либо в пределах нормы. |
Кашель | Он может быть сухим или влажным, с отделением мокроты. Чаще всего она представлена слизью, но иногда в ней присутствуют гнойные включения. |
Дыхание | Оно учащается до 25-30 вдохов в минуту, становится жестким. Врач может аускультировать громкие влажные хрипы. Если параллельно у человека развивается бронхит, то хрипы сухие, рассеянные. Шумы трения плевры будут слышны у пациентов с сухим плевритом. |
Одышка | В большинстве случаев она выражена слабо, но при прогрессировании воспаления с захватом нескольких долек, одышка становится более выраженной. |
Боль в груди | Это один из распространенных симптомов. Боль усиливается на глубоком вдохе, при смене положения тела, при прикосновениях к спине. |
Тахикардия | Частота сердцебиения может достигать 110 ударов в минуту. |
Общие симптомы | У больного усиливается слабость, вялость и сонливость, пропадает аппетит. При тяжелом воспалении наблюдается посинение носогубного треугольника. |
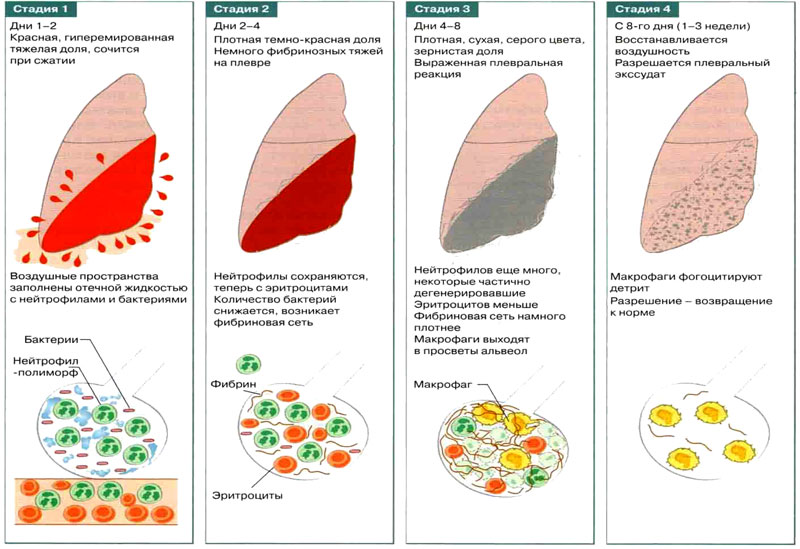
Стадии очаговой пневмонии
Очаговая пневмония проходит 4 стадии развития:
Стадия прилива. Пораженные ткани гиперемированы, микроциркуляция крови нарушена, проницаемость сосудов повышена. Стенки альвеол в очаге воспаления отекают, легочная ткань становится более эластичной, сосуды, питающие очаг воспаления, резко наполняются кровью. В этот период у больного возникает сухой кашель, появляются боли на вдохе. Продолжительность стадии 1-3 дня.
Стадия красного опеченения. Пропотевающая плазма заполняет альвеолы, они утрачивают воздушность, становятся красными и плотными. В этот период пораженный участок легкого напоминает по своей структуре печень. Боль в груди усиливается, температура тела повышается, нарастают явления интоксикации. Длится эта стадия от 1 до 3 дней.
Стадия серого опеченения. Эритроциты и гемоглобин, просочившиеся в альвеолы распадаются. Пораженный участок легкого приобретает серый оттенок. Клиническая картина характеризуется влажным кашлем, в мокроте возможно появление гноя и большого количества слизи. Температура тела начинает снижаться, может оставаться на субфебрильных отметках, боль в груди присутствует, но она становится менее интенсивной. В целом, самочувствие пациента нормализуется. Эта стадия длится от 2 до 8 дней.
Стадия разрешения. В этот период происходит восстановление нормальной структуры пораженных долек легкого.
Виды
В зависимости от эпидемиологии, очаговая пневмония может быть госпитальной, внебольничной, вызванной иммунодефицитом и атипичной.
В зависимости от возбудителя воспаления легких, различают следующие виды пневмонии:
Бактериальная.
Вирусная.
Грибковая.
Микоплазменная.
Смешанная.
По механизму развития очаговая пневмония может быть:
Первичной (не вызвана другими заболеваниями, развивается как самостоятельная болезнь).
Вторичной (спровоцирована первичным очагом инфекции в организме).
Послеоперационной.
Аспирационной (развивается при попадании инородного тела в бронхи).
Инфаркт-пневмония (спровоцирована закупоркой мелких сосудов тромбами).
Очаговая пневмония может одно- и двусторонней. В зависимости от особенностей течения болезни, различают острое, острое затяжное и хроническое очаговое воспаление легких. Отдельно выделяют неосложненную и осложненную очаговую пневмонию.
По степени тяжести очаговая пневмония может быть:
Легкой. Интоксикация выражена слабо, температура тела не превышает 38 градусов, одышка появляется только на фоне физических нагрузок.
Средней. Интоксикация выражена умеренно, температура тела повышается до 39 градусов, дыхание учащено до 30 в минуту.
Тяжелой. Интоксикация интенсивная, температура тела высокая, может наблюдаться помутнение сознания, одышка доходит до 40 в минуту.
Особенности течения заболевания у детей

У новорожденных очаговая пневмония чаще всего связана с внутриутробным или внутрибольничным инфицированием. У детей дошкольного и школьного возраста главным виновником воспаления легких становится пневмококк. Что касается вторичных инфекций, то опасность представляют бронхиты и бронхотрахеиты.
Симптомы очаговой пневмонии у детей чаще всего манифестируют на 5-7 день от развития простудного заболевания. Температура тела остается в пределах 38 градусов, выраженная лихорадка наблюдается редко.
Родители могут заметить признаки интоксикации, которые проявляются в вялости, сонливости. Кожа становится бледной, аппетит снижается. Грудные дети обильно срыгивают после еды, не исключена рвота.
Кашель может быть сухим и влажным, присоединяется одышка. Носогубный треугольник бледный или синий. У детей особенно заметно втяжение межреберных промежутков со стороны поражения. В дыхании принимает участие вспомогательная мускулатура. Особенно тяжело у детей протекает очагово-сливная пневмония. Она осложняется дыхательной недостаточностью, интенсивной интоксикацией. Не исключена деструкция тканей легких.
При появлении необычных симптомов, родители должны проявить бдительность и обратиться к специалисту.
Диагностика
Диагностика пневмонии начинается со сбора анамнеза и осмотра пациента. Полный цикл исследований:
Перкуссия грудной клетки. Врач определяет притупленный перкуторный звук.
Аускультация. В начале развития болезни со стороны поражения дыхание жесткое (в ограниченном участке легких). По мере ее прогрессирования присоединяются звучные влажные мелкопузырчатые хрипы, воспалительная крепитация слышна реже. За счет очаговости процесса аускультативная картина мозаичная.
Сдача крови на общий анализ. Будет выявлен нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ до 40 мм/час, повышение уровня фибриногена, сиаловых кислот, положительная реакция на С-реактивный белок.
Общий анализ мокроты. Она слизисто-гнойная, в ней повышено количество лейкоцитов и клеток цилиндрического эпителия.
Бактериальный посев мокроты направлен на выявление типа возбудителя болезни и на определение его чувствительности к антибиотикам.
Рентгенография легких. Выявляют очаговые затемненные участки. Чаще всего они расположены в нижних отделах органов дыхания.
Дифференциальная диагностика
Очаговую пневмонию нужно дифференцировать от туберкулеза, альвеолярного рака легких, абсцесса и инфаркта легкого. Чтобы выставить верный диагноз, потребуются данные комплексного обследования, в том числе, рентгенологического и клинико-лабораторного.
В сомнительных случаях данные рентгенографии уточняют с помощью КТ или МРТ легких, бронхоскопии. Чтобы исключить септицемию проводят анализ крови на гемокультуру.
Лечение

Лечение очаговой пневмонии возможно в амбулаторных условиях. В госпитализации нуждаются те пациенты, у которых развивается выраженная интоксикация организма, имеются признаки дыхательной недостаточности.
Основу лекарственной терапии составляют антибиотики. Чем раньше она будет начата, тем выше ее эффективность. Результатов бактериального посева не ждут, препараты врач подбирает на свое усмотрение. Если спустя 3 дня не наблюдается улучшения, антибиотик меняют.
Антибиотики. Чаще всего удается обойтись однокомпонентной схемой. При необходимости использования 2 антибиотиков, нежелательно одновременное применение препаратов бактерицидного и бактериостатического ряда, либо препаратов с однотипным токсическим эффектом.
Традиционные антибактериальные средства для лечения очаговой пневмонии:
Пенициллины: Амоксициллин, Азитромицин, Супракс и пр.
Цефалоспорины: Цефазолин, Цефуроксим, Цефотаксим.
Фторхинолоны: Ципрофлоксацин, Левофлоксацин
Курс длится не менее 10-14 дней. Препараты вводят внутримышечно, а в тяжелых случаях внутриплеврально или эндоброхиально.
Снятие симптомов. Для снятия интоксикации назначают дезинтоксикационные растворы, противовоспалительные препараты. Температуру тела снижают с помощью Ибупрофена или Парацетамола. В качестве десенсибилизирующих средств используют Супрастин, Тавегил, Лоратадин.
Разжижение мокроты. Муколитики и бронхолитики направлены на разжижение мокроты и ее выведение из органов дыхания. Это могут быть такие препараты, как: Теофиллин, Бромгексин, Амброксол, АЦЦ Лонг, Ацетилцистеин.
Ингаляции. Людям с выраженной одышкой необходимы продолжительные ингаляции с увлажненным кислородом.
Рекомендации. В течение всего периода лихорадки пациент должен придерживаться постельного режима. В сутки нужно потреблять не менее 1,5-2 л воды. Меню должно быть щадящим, сбалансированным, с ограничением поваренной соли. Выбирают продукты, богатые витамином А и С. Делают выбор в пользу легкоусвояемых продуктов.
После того, как острые симптомы болезни стихнут, и температура тела придет в норму, больному назначают физиотерапевтические процедуры, среди которых:
Электрофорез с лекарственными препаратами.
УВЧ.
ДМВ-терапия.
Массаж.
ЛФК.
При правильном подборе лекарственных средств выздоровление наступает спустя 2 недели.
Интервью с Базаровым Дмитрием Владимировичем, кондидатом медицинских наук, врачом-хирургом, онкологом, пульмонологом:
Базаров Дмитрий Владимирович – член московского общества хирургов, Европейского респираторного общества, Европейского общества торакальных хирургов, Европейского общества хирургической онкологии. Является соавтором 103 публикаций по проблемам торакальной хирургии, пульмонологии и онкологии, некоторые из них опубликованы в зарубежных научных изданиях.
Осложнение и прогноз
На выздоровление будет указывать отсутствие симптомов, нормализация рентгенологической картины и всех показателей крови. Благодаря своевременно начатой терапии удастся избежать развития осложнений и рецидива болезни. Пациенты, перенесшие пневмонию, должны находиться на контроле у терапевта или пульмонолога в течение полугода.
Наименее благоприятный прогноз у больных с воспалением, вызванным стафилококками, либо осложненным абсцессом или деструкцией легких. Не менее опасны вирусные пневмонии, характеризующиеся молниеносным течением.
Главными осложнениями пневмонии являются:
Обструктивный синдром.
Абсцесс или гангрена легкого.
Плеврит.
Сердечная и дыхательная недостаточность.
Эндокардит или миокардит.
Воспаление почек.
Во многом прогноз обусловлен состоянием иммунной системы больного, а также вирулентностью возбудителя инфекции.
Клинические рекомендации

Клинические рекомендации по ведению пациентов с очаговой пневмонией:
Качественная оценка состояния больного, анализ жалоб, сбор анамнеза.
Обязательное уточнение сопутствующих патологий.
Проведение комплексной диагностики с забором крови и мокроты на анализ, выполнение рентгенографии легких в день обращения пациента к врачу.
Определение места лечения.
Подбор первоначального антибиотика, оценка его эффективности спустя 48-72 часа, принятие решения о дальнейшей терапевтической тактике.
Применение препаратов выбора: Амоксициллин с клавулановой кислотой. При отсутствии эффекта назначение макролидов (Эритромицин или Спирамицин), цефалоспоринов I-III поколения, фторхинолонов или линкозаминов.
На протяжении всего периода лечения за пациентом должен быть установлен тщательный мониторинг, независимо от того, находится он в стационаре или дома.
Профилактика очаговой пневмонии
Профилактика очаговой пневмонии:
Закаливание организма.
Вакцинация от гриппа.
Укрепление иммунитета.
Исключение возможности переохлаждения.
Санация хронических очагов инфекции.
Отказ от вредных привычек. В первую очередь это касается курения.
Лежачие больные нуждаются в особом уходе. С ними необходимо проводить дыхательную гимнастику, выполнять им массаж, возможно применение антиагрегантов. Люди из группы риска должны быть привиты от пневмококковой инфекции.
Источник
