Диссеминированный процесс в легких при пневмонии
ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС В ЛЕГКИХ — ЧТО ЭТО ТАКОЕ?
Диагностика диссеминированных процессов в легких – это самая сложная область пульмонологии. Диссеминированным называется заболевание, которое проявляется более-менее однотипным распространением (диссеминацией) патологического процесса на большую часть легочной ткани. Такое распространение процесса по легким, как правило в виде очагов, сетчатых изменений или смешанного типа, диагностируется как с помощью рентгенографии, так и с помощью компьютерной томографии (КТ).
Сложность диагностики диссеминированных заболеваний заключается в том, что похожая рентгенологическая картина может наблюдаться при огромном количестве болезней самого разного происхождения. До 80% пациентов с легочной диссеминацией получают при первичной диагностике неверные диагнозы. Кроме того, многие заболевания легких, сопровождающиеся диссеминацией, протекают бессимптомно, что также оттягивает верную диагностику. У некоторых пациентов между началом заболевания и правильно поставленным диагнозом проходит несколько лет, а кому-то правильный диагноз не выставляется вовсе.
ДИССЕМИНИРУЮЩИЙ ПРОЦЕСС В ЛЕГКИХ — ВАРИАНТЫ ПАТОЛОГИИ
Какие болезни легких способны проявляться диссеминацией на КТ и рентгенографии?
1. Альвеолиты
1. 1. Идиопатический фиброзирующий альвеолит
1. 2. Экзогенный аллергический альвеолит
1. 3. Токсический фиброзирующий альвеолит
2. Гранулематозы
2. 1. Саркоидоз легких
2. 2. Гематогенно — диссеминированный туберкулез легких
2. 3. Гистиоцитоз
2. 4. Пневмокониозы (силикоз, силикатозы, бериллиоз и др. )
2. 5. Пневмомикозы (актиномикоз, кандидоз, криптококкоз легких и др.)
3. Диссеминации опухолевой природы
3. 1. Бронхиолоальвеолярный рак
3. 2. Карциноматоз легких
3. 3. Раковый лимфангиит
4. Редкие формы диссеминированных процессов в легких
4. 1. Идиопатический гемосидероз легких
4. 2. Синдром Гудпасчера
4. 3. Альвеолярный протеиноз
4. 4. Лейомиоматоз легких
4. 5. Первичный амилоидоз легких
5. Интерстициальные фиброзы легких при поражениях других органов и систем
5. 1. Васкулиты или/и интерстициальные пневмониты при диффузных
болезнях соединительной ткани
5. 2. Кардиогенный пневмосклероз при недостаточности кровообращения
5. 3. Интерстициальный фиброз при хроническом активном гепатите
5. 4. Интерстициальный фиброз при лучевых поражениях
5. 5. Интерстициальный фиброз как исход «шокового легкого»
Как видите, список очень длинный, а ведь здесь далеко не все диссеминированные болезни!
О чем нужно задуматься, если у Вас в легких обнаружен диссеминированный процесс? Прежде всего, об исключении самых опасных болезней – туберкулеза и рака легкого! Не является ли диссеминация туберкулезной или опухолевой природы?
МНОЖЕСТВЕННЫЕ МЕТАСТАЗЫ В ЛЕГКИХ — САМЫЙ ОПАСНЫЙ ДИССЕМИНИРОВАННЫЙ ПРОЦЕСС
Прежде всего, врачам при обнаружении диссеминированного заболевания легких необходимо исключить злокачественную опухоль. Это может быть как метастатическая диссеминация рака (гематогенный, лимфогенный карциноматоз), так и первичная диссеминированная опухоль легкого — бронхиолоальвеолярный рак. Множественные метастазы в легкое чаще всего встречаются при раке молочной железы, почек, яичников, кишечника, желудка и матки. При правильном анализе результатов компьютерной томографии (КТ) врач-рентгенолог в большинстве случаев способен отличить метастазы от других вариантов диссеминации.
КАК ОТЛИЧИТЬ ОДНО ДИССЕМИНИРОВАННОЕ ЗАБОЛЕВАНИЕ ОТ ДРУГОГО?
Если по рентгенографии или флюорографии выставлен диагноз «диссеминированной процесс легких», необходимо сделать компьютерную томографию (КТ), чтобы выяснить, какое именно заболевание лежит в основе найденных изменений. Дифференциальная диагностика диссеминированных болезней органов дыхания — одна из самых сложных областей рентгенологии. Чтобы достоверно выявить различия между многочисленными вариантами патологии, врач-рентгенолог (радиолог) должен хорошо разбираться в пульмонологии и иметь глубокие знания по лучевой диагностике легочных болезней. Увы, такие знания есть далеко не у всех врачей. Диагностикой диссеминированных болезей профессионально занимаются врачи-рентгенологи (радиологи) специализированных легочных стационаров, например, Санкт-Петербургского НИИ Фтизиопульмонологии. Они способны из множества «похожих» признаков выделить те существенные, которые указывают на правильный диагноз.
ВТОРОЕ МНЕНИЕ ПРИ ДИССЕМИНИРОВАННОМ ПРОЦЕССЕ
Нередко возникает ситуация, когда даже КТ не вносит полной ясности в диагноз. Например, врачи могут сомневаться, что у пациента: саркоидоз или метастазы в легких, диссеминированный туберкулез или грибковая инфекция, и т.п. В таких случаях полезно получить дополнительное мнение высококвалифицированного рентгенолога, который повторно проанализирует снимки и выскажет свое мнение. Подобное экспертное мнение поможет Вашему лечащему врачу уточнить диагноз и назначить правильное лечение. Если Вы живете вдалеке от крупных центров, снимки можно отправить специализированному радиологу по интернету, например через службу Национальной телерадиологической сети. Полученное в результате второе мнение по КТ легких с подписью и печатью опытного специалиста снизит риск неверного диагноза.

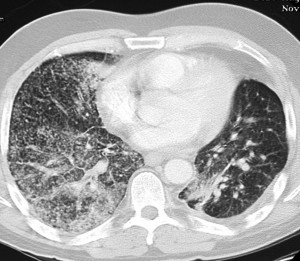
КТ при бронхиолоальвеолярном раке. Множественные хаотичные очаги, чередующиеся с участками уплотнения по типу матового стекла, фокусами альвеолярной консолидации.
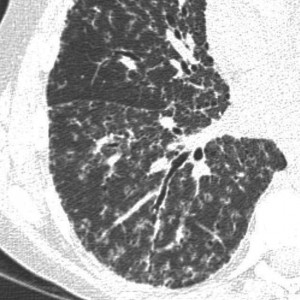
КТ легких при саркоидозе. Множественные очаги, расположенные вдоль центрального интерстиция и плевральных листков, с характерной картиной «четок».
Кандидат медицинских наук, член Европейского общества радиологов
Источник
… летальность при диссеминированных заболеваниях легких значительно выше, чем при большинстве других заболеваний легких.
Распространенные патологические изменения в легких могут появляться диссеминированными процессами. Кроме туберкулеза, диссеминации в легких возникают вследствие метастазирования опухоли или же генерализованного, полисистемного заболевания (сепсиса, коллагенозов и др.).
Диссеминации характеризуются очагами, при которых размеры патологических теней колеблются от 1 до 10 мм. Очаги разные по своему патогенезу и морфологической структуре. Различают очаги воспалительные и невоспалительные, накопление клеток и тканей, фиброзированные очаги. Вокруг воспалительных очаговых теней появляется перифокальное воспаление, очаги сливаются, и тогда процесс напоминает инфильтративно-пневмонический, но, в отличие от него, для диссеминаций характерно двустороннее поражение легких. Прежде распространенные процессы в легких называли диффузными легочными заболеваниями. Термин «диссеминированный» более приемлем, так как при этих заболеваниях поражение легких не во всех случаях носит тотальный характер, а изменения не всегда диффузные.
Диссеминированные процессы – рентгенологический термин собирательного характера, включающий много (около 100) разных заболеваний и протекающий с различной клинической симптоматикой. При диссеминации в воспалительный процесс очень часто вовлекается плевра. Клинические симптомы при диссеминациях двоякого типа: синдром интоксикации и гипоксии – при воспалительных заболеваниях и нарастающая дыхательная недостаточность – при карциноматозе и диссеминированном раке легких. Заболевания легких, сопровождающиеся диссеминацией, трудно диагностировать, поэтому процент ошибок высок. Чтобы их избежать, важно всестороннее и полноценное обследование больных.
Условно выделяют следующие группы заболеваний, которые характеризуются рентгенологической диссеминацией: (1) альвеолиты – болезнь Хаммена-Рича, токсический фиброзирующий альвеолит, экзогенный аллергический альвеолит, микролитиаз, протеиноз легких; (2) гранулематозы – диссеминированный туберкулез, пневмокониоз, пневмомикозы, саркоидоз, гистиоцитоз Х; (3) диссеминации опухолевой природы – бронхоальвеолярный рак, карциноматоз, метастатический рак; (4) редкие формы диссеминированных процессов – идиопатический гемосидероз, синдром Гудпасчера, лейомиоматоз; (5) интерстициальные фиброзы легких возникают при поражении других органов и систем организма – «шоковом легком», коллагенозах, ревматоидных васкулитах, лучевых поражениях легких, кардиогенном склерозе и склерозе, сопровождающем заболевания печени.
Анализируя перечень основных и редко встречаемых диссеминированных процессов, можно заметить, что, наряду с общими их признаками, имеются и индивидуальные особенности. Интерстициальные фиброзы легких дифференцируют с учетом основных заболеваний, в частности, коллагенозов, болезней печени, сердца. Сложнее, если лучевому поражению, застойному легкому или ревматизму предшествовали хронический бронхит, туберкулез или другие воспалительные заболевания. Но и здесь можно найти дифференциально-диагностические признаки. Фиброз легких характеризуется тяжистостью, умеренным сужением легочных полей, понижением их прозрачности. Туберкулезные изменения локализуются субплеврально и в верхних отделах, а пневмосклероз, сопровождающий другие заболевания, носит диффузный характер, более выраженный в прикорневой области.
Раковые метастазы одиночны, в средних отделах одного или обоих легких находят 2-4 крупных узла. При карциноматозе в легких образуется множество узлов с четкими границами. На рентгенограмме определяют очаги средней интенсивности, с четкими контурами, тени очагов накладываются одна на другую. Туберкулез характеризуется очагами различной величины (от 1 до 10 мм и более). Интенсивность их зависит от фазы течения процесса – мягкие, плотные. Локализация очагов субплевральная, преимущественно в I – II – VI сегментах.
При пневмокониозах вначале возникает патологический процесс в прикорневых лимфатических узлах. Затем в прикорневой области появляются гранулемы, впоследствии ткани склерозируются, возможно образование силиком и сопутствующая эмфизема. Рентгенологическим изменениям соответствует профессиональный анамнез. Другие диссеминированные процессы хуже распознаются рентгенологическими методами исследования, их диагностика возможна только при осведомленности врача об тих заболеваниях и с учетом комплекса клинико-лабораторных данных.
Источник
Сущность синдрома: распространенное, неравномерное снижение воздушности легочной ткани в обеих легких вследствие воспалительной (диссеминированный туберкулез легких, саркоидоз, альвеолиты, васкулиты легких) или опухолевой инфильтрации (карциноматоз легких), либо отека легких.
Симптомы:
– прогрессирующая одышка свидетельствует о нарастающей дыхательной недостаточности, кашель – о раздражении рефлексогенных зон бронхов воспалительным экссудатом, транссудатом;
– при осмотре выявляется цианоз (при выраженной дыхательной недостаточности), укорочение фаз вдоха и выдоха (поверхностное дыхание); попытка глубокого дыхания сопровождается покашливанием;
– при пальпации данные неубедительны;
– при перкуссии данные неубедительны, редко возможно выявить неравномерное укорочение перкуторного тона, дополнительный признак – смещение границ легкого вверх;
– при аускулътации – укорочение фаз вдоха и выдоха, крепитация, клеросифония (звонкая крепитация, напоминающая треск целофана).
Дополнительные признаки:
– рентгенологически: интерстициальные или очаговые диссеминированные тенеобразования;
– кислотно-основное состояние крови: гипоксемия (при физической нагрузке) характеризует диффузионный тип дыхательной недостаточности (см. ниже – синдром ДН);
– ФВД: нарушения объемных характеристик вентиляционной способности легких – характеризует рестриктивный тип ДН (см. ниже – синдром ДН);
– исследование легочного газообмена позволяет выявить снижение диффузионной способности легких;
Рис. 21. Схема синдрома легочной диссиминации.
Синдром диссеминированного поражения легких является ведущим при большой группе воспалительных заболеваний (диссеминированный туберкулез легких, кандидоз и другие пневмомикозы, пневмокониозы, иммуновоспалительные процессы: альвеолиты, саркоидоз; опухоли: легочный карциноматоз, бронхиолоальвеолярный рак, лейомиоматоз легких; при сосудистой и сердечной недостаточности: шоковое легкое, кардиогенный гемодинамический отек легких) .
4.2.2. СИНДРОМЫ ПОВЫШЕНИЯ ВОЗДУШНОСТИ ЛЕГОЧНОЙ ТКАНИ
Синдром полости в легком, сообщающейся с бронхом
Сущность синдрома: образование полости в легком вследствие распада легочной ткани в результате воспаления либо опухолевого роста.
Симптомы:
– жалобы: кашель, сопровождающийся отделением обильной зловонной мокроты гнойного либо геморрагического характера “полным ртом”. Отделение мокроты и кашель усиливаются при перемене положения больного, когда облегчается опорожнение полости. Подобные жалобы, зависящее от положения тела больного, носят название пастуральных.
– при осмотре: пораженная половина грудной клетки отстает в акте дыхания;
– пальпаторно: локальное усиление голосового дрожания (резонирующая полость);
– перкуторно: при наличии тонкостенной полости, расположенной субплеврально, на ограниченном участке (локально) над полостью определяется перкуторный тон с тимпаническим оттенком. При полости, окруженной толстой капсулой определяется притупленный тимпанит (справедливо при крупной полости, диаметром не менее 4 см);
– при аускультации основным типом дыхания является резонированное бронхиальное (амфорическое) дыхание. Побычными дыхательными шумами являются влажные крупнопузырчатые хрипы. В отдельных случаях выслушивается “шум падающей капли” – симптом, подтверждающий наличие полости в легком.
Примечание: воздушная полость, не сообщающаяся с бронхом (воздушная киста, булла) протекает без жалоб, при осмотре – данные неубедительны. Пальпаторно – локальное ослабление голосового дрожания, при крупных кистах размерами более 4 см – голосовое дрожание локально отсутствует.
– аускультативно – дыхание резко ослаблено.
Рис. 22. Схема синдрома полости в легком.
Синдром полости в легком, сообщающейся с бронхом, является ведущим при абсцессе легкого, кавернозном туберкулезе, раке легкого с распадом. Подтверждается данными обзорной прямой и боковой рентгенографии, томографии. Мокрота – макроскопически трехслойная (легочной детрит, гной, слизь). При микроскопии определяется наличие зерен гемосидерина. При опухолях микроскопическое исследование мокроты позволяет выявить атипичные клетки, при туберкулезе – микобактерии туберкулеза.
Синдром эмфиземы
(без сопутствующего бронхообструктивного синдрома).
Сущность синдрома: избыточное содержание воздуха в легких, сопровождающееся увеличением их размеров вследствие перерастяжения патологически измененных альвеол. Обязательным морфологическим субстратом эмфиземы является деструкция межальвеолярных перегородок. Вследствие этого увеличивается остаточный объем выдох.
Симптомы:
– жалобы: одышка в покое или при физической нагрузке является проявлением синдрома дыхательной недостаточности;
– при осмотре выявляется эмфизематозная грудная клетка;
– пальпаторно: ослабление голосового дрожания над симметричными участками легких;
– перкуторно: при топографической перкуссии – расширение границ легких, уменьшение дыхательной экскурсии нижнего легочного края; при сравнительной перкуссии: коробочный перкуторный тон над всей поверхностью легких.
– аускультативно: ослабленное везикулярное дыхание по всей поверхности легких;
Синдром эмфиземы легких всегда сочетается с синдромом рестриктивной дыхательной недостаточности (в связи с изменением объемных характеристик легких). Наличие рестриктивной ДН подтверждается данными исследования функции внешнего дыхания.
Данные рентгенологического исследования: повышение воздушности легочной ткани, обеднение легочного рисунка, расширение межреберных промежутков, высокое стояние верхушек легких, низкое положение диафрагмы.
Рис. 23. Схема синдрома эмфиземы.
Синдром эмфиземы является ведущим при следующих заболеваниях: первичная (идиопатическая, вызванная дефицитом альфа-1-антитрипсина) эмфизема, старческая (инволютивная) эмфизема, викарная (компенсаторная) эмфизема, межуточная эмфизема.
Перифокальная эмфизема носит очаговый характер.
Наиболее часто эмфизема развивается у больных хроническим обструктивным бронхитом и бронхиальной астмой. Ее принято называть «обструктивная эмфизема». При этом клинически четко выявляются два ведущих синдрома: синдрома: бронхообструктивный (или бронхоспастический) и эмфизематозный.
Синдромы поражения плевры
Синдром сухого плеврита
Сущность синдрома – воспалительное или (реже) опухолевое поражение плевры без жидкого выпота в плевральную полость.
Симптомы:
– жалобы на боли в грудной клетке, усиливающиеся при дыхании;
– общий осмотр: положение больного вынужденное, ограничивающее дыхательные движения грудной клетки. На стороне поражения грудная клетка отстает в акте дыхания;
– пальпаторно: болезненность при пальпации грудной клетки на вдохе. Снижение экскурсии пораженной половины грудной клетки уменьшает боль (симптом Яновского). Голосовое дрожание не изменено;
– перкуторные данные не убедительны, иногда притупление перкуторного тона;
– аускультативно: ослабленное везикулярное дыхание, шум трения плевры.
Рис. 24. Схема синдрома сухого плеврита.
Синдром сухого плеврита является ведущим, при сухом плеврите различного происхождения. Клинически сходное состояние обнаруживается в ранних стадиях развития мезетелиомы плевры (злокачественная опухоль). В этом случае рентгенологическое исследование позволяет обнаружить плевральную опухоль.
Синдром гидроторакса
Сущность синдрома: скопление жидкости в плевральной полости. Происхождение жидкости может быть различным: экссудат при воспалении различного генеза; транссудат при нарушениях гемодинамики или снижении онкотического давления крови; геморрагический выпот – при опухолях, травмах грудной клетки.
Симптомы:
– жалобы на нарастающую одышку – проявление синдрома дыхательной недостаточности рестриктивного типа вследствие развития компрессионного ателектаза;
– при воспалительной экссудации в анамнезе больного имеются указания на боли в грудной клетке, связанные с актом дыхания;
– при осмотре: увеличение в объеме половины грудной клетки на стороне поражения (при большом скоплении жидкости в плевральной полости), сглаженность межреберных промежутков (при большом скоплении жидкости в плевральной полости), отставание в акте дыхания пораженной половины грудной клетки (как правило);
– пальпаторно: основной признак – отсутствие голосового дрожания над местом плеврального выпота в нижних отделах легкого. Дополнительно: повышенная ригидность межреберных промежутков, усиление голосового дрожания над зоной компрессионого ателектаза (треугольник Гарленда).
– перкуторно: основной признак – абсолютно тупой тон в зоне плеврального выпота; верхней границей абсолютной тупости является линия Элисс-Дамуазо. Дополнительно: над зоной компрессионного ателектаза притупленно-тимпанический перкуторный тон, тупой перкуторный тон в проекции треугольника Раухфуса-Грокка (результат смещения органов средостения в здоровую сторону), отсутствие дыхательной экскурсии нижнего легочного края на стороне поражения.
– аускультативно: основной признак: дыхание и бронхофония ниже линии Элисс-Дамуазо (то есть в области выпота) не выслушиваются. Дополнительныо: в зоне треугольника Гарленда дыхание обычно бронхиальное, возможно вследствие гиповентиляции появление ложной крепитации.
Наличие свободной жидкости в плевральной полости подтверждается либо рентгенологически по гомогенному затемнению с характерной косой верхней границей, положение которой может изменяться в латеропозиции, либо методом ультразвукового исследования.
Рис. 25. Схема синдрома гидроторакса.
Синдром гидроторакса является ведущим при экссудативном плеврите инфекционного или паразитарного происхождения, при иммунно-воспалительных заболеваниях (коллагенозы, саркоидоз, синдром Дресслера и др.), при опухолях, а так же при транссудатах различного происхождения: гемодинамическом – при недостаточности кровообращения, при гипопротеинемии вследствие снижения онкотического давления крови и других более редких состояниях.
Синдром пневмоторакса
Сущность синдрома – патологическое состояние, характеризующееся скоплением воздуха между висцеральной и париетальной плеврой вследствие нарушения целостности грудной клетки или легкого.
Спонтанный пневмоторакс возникает, как осложнение эмфиземы. Провоцирующим моментом может являться приступ кашля или удушья, резкая физическая перегрузка:
Симптомы при спонтанном пневмотораксе:
– жалобы на внезапное (после провоцирующего момента) возникновение резких колющих болей в груди, сухой кашель (раздражение плевральной рефлексогенной зоны воздухом), нарастающую одышку (результат острой дыхательной недостаточности);
– при осмотре: на стороне поражения увеличение в объеме грудной клетки, сглаженность межреберных промежутков и отставание в акте дыхания;
– при пальпации: голосовое дрожание на стороне поражения отсутствует;
– при перкуссии: основной признак – тимпанический перкуторный тон над пораженным легким. Дополнительный признак: в зоне компрессионного ателектаза – притупление перкуторного тона.
– при аускультации; основной признак: дыхание резко ослаблено
или отсутствует, побочных дыхательных шумов нет. Дополнительный
признак: над зоной компрессионного ателектаза бронхиальное дыхание.
В анамнезе у больного с пневмотораксом, как правило, имеются указания на предшествующие заболевания легких, указывающие на возможность развития диффузной или ограниченной амфиземы (виды эмфиземы – см. выше).
Рис. 26. Схема синдрома пневмоторакса.
При осложнении любого заболевания легкого спонтанным пневмотораксом синдром пневмоторакса является ведущим. Подтверждается обзорной рентгенографией и томографией легких.
Примечание: в ряде случаев – при абсцессе или гангрене легких, эмпиеме плевры, травмах возможно развитие гидро (гемо)–пневмоторакса, который имеет особенности:
1. уровень жидкости всегда горизонтальный;
2. над зоной абсолютной тупости (области проекции жидкости) определяется тимпанический перкуторный тон;
3. при аускультации выслушивается “шум плеска”.
Таблица 7
Источник
