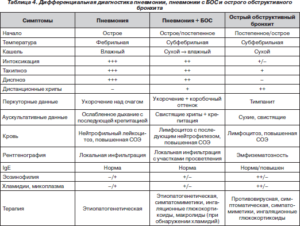
Диф диагностика пневмонии и бронхита таблица

Источник
Смотри еще: Антибиотико- и химиотерапия инфекций у детей (В.К. Таточенко, Москва, 2008), Антибиотики у детей (В.К. Таточенко, Москва, 2008).
Бронхит — самая частая форма поражения нижних дыхательных путей у детей (75-300 на 1000 детей), чаще всего вызываемая ОРВИ. У детей грудного и раннего возраста бронхит чаще имеет характер обструктивного. Хотя из трахеального аспирата у больных бронхитом (как и у детей с ОРВИ без бронхита) высеваются пневмококки и гемофильная палочка в высоком титре, доказательств их этиологической роли нет, а антибактериальное лечение не влияет на течение болезни. У 10-15% детей, обычно 4-5 лет и старше бронхит вызывают микоплазма и хламидии. Осложнение бронхита, в т.ч. у грудных детей, бактериальной пневмонией наблюдается редко, обычно при суперинфекции.
Пневмония — воспаление альвеолярной ткани, наблюдается намного реже (4-15 на 1000 детей) и в большинстве случаев вызывается бактериальными возбудителями. Бронхит, сопровождающий пневмонию (бронхопневмония в старых классификациях) выносят в диагноз, лишь если его симптомы существенно влияют на картину болезни.
Симптоматика
Признаки острого поражения нижних дыхательных путей — наличие у температурящего ребенка хрипов, учащенного и/или затрудненного дыхания, втяжения грудной клетки и укорочения перкуторного звука — приведены выше. Те же симптомы у ребенка без температуры наблюдаются при бронхиальной астме, хронических заболеваниях легких, также при внезапном появлении — при попадании инородного тела в дыхательные пути; эти ситуации, не требующие срочной антибактериальной терапии, в данном разделе не рассматриваются.
Дифференциальный диагноз — признаки бронхита и пневмонии
Основной вопрос у остро заболевшего температурящего ребенка с кашлем и хрипами в легких, это исключение пневмонии.
Температурная реакция. Для пневмонии характерна фебрильная температура; хотя этот признак мало специфичен, температура ниже 38° говорит против пневмонии (исключение — атипичные формы в первые месяцы жизни). Без лечения пневмонии температура держится 3 дня и дольше, а при бронхитах и ОРВИ она в 85% случаев снижается в течение 1-3 дней (исключение — аденовирусная инфекция и грипп); этот признак весьма специфичен.
Катаральные явления — частый (при заболевании на фоне ОРВИ), хотя и не обязательный спутник пневмонии. Но влажный (реже сухой) кашель выявляется постоянно, его отсутствие свидетельствует против пневмонии.
Физикальные данные. Пневмония маловероятна при наличии только сухих и разнокалиберных влажных хрипов, равномерно выслушиваемых в обоих легких; сухие хрипы обнаруживаются только у 10%, а рассеянные влажные — у 25% больных пневмонией (в основном, при атипичных формах). Обильные хрипы с двух сторон характерны для диффузного поражения бронхиального дерева при бронхите: влажные мелкопузырчатые при вирусном бронхиолите у грудных детей и при вызванном микоплазмой бронхите у дошкольников и школьников.
Для простого бронхита типичны крупно- и среднепузырчатые влажные и сухие хрипы, а для обструктивного — сухие свистящие. Для пневмонии характерна локализация хрипов над определенным участком легкого; асимметрия хрипов наблюдается и при вызванном микоплазмой бронхите, что является показанием для рентгенографии. Облегчает диагноз пневмонии выявление жесткого или ослабленного дыхания и/или укорочения перкуторного звука в зоне обилия хрипов. К сожалению, эти локальные признаки определяются далеко не у всех больных пневмонией.
Характер дыхания. Одышка при бронхитах — следствие синдрома обструкции (затруднение выдоха, свистящие хрипы), который настолько не характерен для внебольничной пневмонии, что позволяют исключить этот диагноз (обструкция наблюдается иногда лишь при грам-отрицательных внутрибольничных пневмониях). Обструкция характерна для бронхиолита, обструктивного бронхита.
В отсутствие обструкции учащение дыхания — важный симптом пневмонии, оно наблюдается тем чаще, чем обширнее поражение легких и чем меньше ребенок. ВОЗ рекомендует использовать следующие параметры частоты дыхания в 1 минуту, имеющие наибольшую чувствительность и специфичность: 60 и выше у детей 0-2 мес., 50 и выше — 2-12 мес., 40 и выше -1-4 лет.
За признак обструкции нередко принимают кряхтящее болезненное дыхание со стонущим (кряхтящим) звуком в начале выдоха при пневмонии.
Алгоритм диагностики пневмонии несложен и не чреват осложнениями, он позволяет педиатру обоснованно назначать антибиотик, освобождая его в условиях недостаточной информации от необходимости ставить окончательный диагноз. Он позволяет снизить гипердиагностику пневмонии и сократить число необоснованных рентгеновских снимков; его чувствительность — 94%, а специфичность — 95%.
Дополнительные исследования
Гематологические сдвиги. Лейкоцитоз 10-15 х109/л наблюдается в первые дни у половины больных пневмонией и у трети больных острым бронхитом, в т.ч. обструктивным, что не позволяет судить об окончательном диагнозе. Такой уровень у ребенка с признаками бронхита, сам по себе, не требует назначения антибиотиков.
Число лейкоцитов ниже 10 х109/л характерно для пневмоний, вызванных гемофилюсом и микоплазмой, так что оно не исключает пневмонию. Цифры лейкоцитоза выше 15 х109/л с нейтрофилезом наблюдаются у 45% детей с типичной бактериальной пневмонией, с эозинофилией — у половины детей 1-го полугодия с хламидийной пневмонией. СОЭ в начале пневмонии редко превышает 20-30 мм/час, повышаясь до 40-60 мм/час при развитии метапневмонического плеврита.
Острофазные белки. В спорных случаях в пользу диагноза типичной пневмонии говорят высокие (более 30 мг/л) уровни СРБ, позволяющие на 90% исключить чисто вирусный процесс. Еще специфичнее для типичной пневмонии повышение уровня про-кальцитонина выше 2 нг/мл, наблюдаемое у 3/4 больных; такой уровень показателя имеет 85%-ное положительное и 90%-ное отрицательное прогностическое значение. При инфекции микоплазмой, ОРВИ и бронхитах этот показатель не повышается.
Рентгенологическое исследование при выявлении инфильтративных или очаговых изменений диагностирует пневмонию. Бронхиты и бронхиолиты, при которых выявляются лишь диффузные изменения легких, корней легких, вздутие легочной ткани, в антибактериальном лечении не нуждаются.
Смотри еще: Антибиотико- и химиотерапия инфекций у детей (В.К. Таточенко, Москва, 2008), Антибиотики у детей (В.К. Таточенко, Москва, 2008).
Источник
Различные болезни, поражающие дыхательную систему, обладают большим сходством друг с другом, высокой вероятностью осложнений, и представляют собой опасность для здоровья. Дифференциальная диагностика пневмонии позволяет установить причину, спровоцировавшую воспалительный процесс, что дает возможность сделать лечение максимально грамотным и продуктивным.
Принципы дифференциальной диагностики
Дифференциальный диагноз пневмонии устанавливается на основании исследовательского метода, который предполагает пошаговое исключение болезней, обладающих сходной симптоматикой. В процессе исследования доктор должен собрать максимально возможное количество достоверной информации, касающейся образа жизни, реакций и индивидуальных особенностей организма пациента.
Дифференциальная диагностика пневмонии осуществляется согласно следующему алгоритму:
- Вначале выявляются симптомы, на основании которых подбираются наиболее вероятные диагнозы.
- После сбора диагнозов составляют детальную характеристику заболевания и определяют ведущий вариант.
- Третий этап предполагает сопоставление наиболее подходящих диагнозов. Чтобы исключить вероятный вариант, диагност должен произвести обдуманный анализ всех поступивших сведений.
Дифференциальную диагностику нужно проводить в случаях, когда пациент страдает от каких-либо заболеваний легких, или у него наблюдаются признаки различных сопутствующих недугов дыхательных путей и прочих органов, способные исказить симптомы и значительно усложнить процесс установления диагноза.
Особенности течения заболевания
Пневмония является острым очагово-инфильтративным заболеванием, поражающим легочную ткань и охватывающим как отдельные участки, так и различные сегменты, включая весь орган целиком. Чаще всего провоцируют возникновение недуга гемофильные палочки, пневмококки и внутриклеточные бактерии (такие как легионеллы, микоплазмы и хламидии). Пневмония диагностируется согласно инструментально-лабораторным критериям, к которым относятся такие признаки:
- наличие бронхиального дыхания и плевральных шумов;
- мелкопузырчатые хрипы;
- притупленные перкуторные звуки на определенных участках;
- усиление дрожания голосовых связок;
- болевой синдром, локализованный в области грудной клетки;
- наличие влажного или сухого кашля;
- интоксикация;
- лихорадочное состояние, сопровождающееся высокой температурой тела.
Пневмония подтверждается благодаря ряду дополнительных исследований, выявляющих наличие мокроты в анализах, затемнения в легочной ткани, ускорение СОЭ и прочие негативные изменения.
Дифференциация пневмонии и рака легкого
Дифференциальная диагностика воспаления лёгких включает в себя ряд анализов, позволяющих выявить раковое поражение средних и мелких бронхов. Клиническая картина объединяет различные признаки, среди которых стоит выделить следующие:
- одышка, сопровождающаяся кровохарканием;
- болевой синдром в области грудной клетки;
- лихорадочное состояние и кашель.
При обструктивном бронхите аналогичным образом наблюдается увеличение мокроты в объеме, а также усиление одышки и учащение приступов кашля. Однако подобная симптоматика имеет место преимущественно на начальных этапах, свидетельствующих о том, что локальный процесс успел распространиться на окружающие ткани. Одними из главных признаков ракового поражения можно назвать:
- Болевой синдром в районе плеча, который говорит о произрастании рака в область шейно-плечевого сплетения.
- Суженый зрачок, подтверждающий тот факт, что в процесс вовлечен симпатический ганглий.
- Если метастазы затрагивают нервные узлы, наблюдаются затруднения с глотанием.
По результатам лабораторных исследований, при пневмонии можно наблюдать сильное повышение уровня лейкоцитов и СОЭ. На рентгеновском снимке заметно увеличение корней легких, а пораженная область имеет однородный вид, при этом края выглядят расплывчатыми. При раке реакция на прием антибиотиков чаще всего отсутствует, уровень лейкоцитов находится в пределах нормы, СОЭ повышен не сильно.
Дифференциация туберкулеза и воспаления легких
Признаки туберкулеза и бактериальной пневмонии обладают весьма сходными проявлениями, поскольку оба диагноза являются бактериальным поражением легочной ткани. Туберкулез может спровоцировать воспалительный процесс в легких в случае, когда к палочке Коха добавляются другие возбудители. Отличить данный недуг от пневмонии можно по следующим признакам: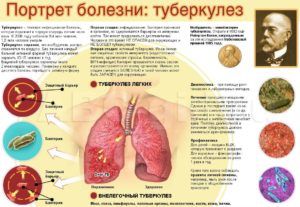
- Начало болезни обычно сопровождается острыми приступами сухого кашля и повышением температуры тела.
- Туберкулез сопровождается выраженной и перманентно прогрессирующей интоксикацией организма.
- Болевой синдром в области грудной клетки наблюдается редко.
- Одышка возникает в случае сильного поражения внутренних тканей легких.
- Отсутствует реакция организма на лечение антибиотиками.
При туберкулезе изменения дыхательной функции наблюдаются редко. Лабораторные анализы демонстрируют показатели СОЭ и лейкоцитов в пределах нормы. На рентгеновском снимке наблюдаются изменения, затрагивающие верхние доли и обладающие четкими контурами.
Разница между пневмонией и бронхитом
 Запущенные формы бронхита имеют ряд сходных признаков с воспалением легких. Если очаг инфекционного поражения перейдет на альвеолы из бронхов, одна болезнь вполне может перетечь в другую. Врач должен в первую очередь обращать внимание на такие признаки, как: присутствие гнойной слизи в мокроте, кашель, повышение температуры тела.
Запущенные формы бронхита имеют ряд сходных признаков с воспалением легких. Если очаг инфекционного поражения перейдет на альвеолы из бронхов, одна болезнь вполне может перетечь в другую. Врач должен в первую очередь обращать внимание на такие признаки, как: присутствие гнойной слизи в мокроте, кашель, повышение температуры тела.
Бронхопневмония у детей младше двухлетнего возраста проявляется в виде крепитации, мелкопузырчатых хрипов и усиления деформации сосудистого рисунка. Бронхиолит обладает рядом общих признаков с воспалением легких, однако его можно различить по отсутствию инфильтрации, жесткому дыханию и перкуторному звуку, обладающему коробочным оттенком.
Течение пневмонии и абсцесса легкого
Абсцесс легких нередко возникает после перенесенной пневмонии. Признаки образующегося абсцесса могут не прослеживаться на рентгеновском снимке, что значительно усложняет диагностику. Наиболее частые проявления абсцесса – ослабленная дыхательная функция, температурные скачки и выраженный болевой синдром в области поражения.

Дифференциация пневмонии и ТЭЛА
 Тромбоэмболию легочной артерии легко перепутать с пневмонией, однако ТЭЛА сопровождается признаками повреждения легочной ткани, сильной одышкой, тахикардией и цианозом, а также снижением уровня артериального давления на 15–25%. Дифференциальная диагностика пневмонии при наличии тромбоэмболии базируется на детальном изучении результатов анализов и истории предшествующих заболеваний легких и других внутренних органов.
Тромбоэмболию легочной артерии легко перепутать с пневмонией, однако ТЭЛА сопровождается признаками повреждения легочной ткани, сильной одышкой, тахикардией и цианозом, а также снижением уровня артериального давления на 15–25%. Дифференциальная диагностика пневмонии при наличии тромбоэмболии базируется на детальном изучении результатов анализов и истории предшествующих заболеваний легких и других внутренних органов.
ТЭЛА зачастую развивается после хирургических вмешательств, злоупотребления гормональными контрацептивами и другими медикаментозными средствами. Может спровоцировать пневмонию и угнетение тканей легких.
Этиология пневмонии и плеврита
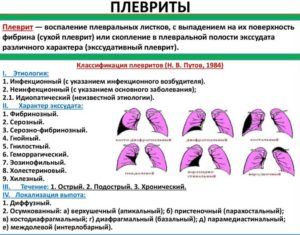 Плеврит может развиваться в качестве самостоятельного заболевания, либо вызываться перенесенным воспалением легких. В результате недуга плевральная жидкость выпотевает в пределы области, которая разграничивает плевральные листы с легкими.
Плеврит может развиваться в качестве самостоятельного заболевания, либо вызываться перенесенным воспалением легких. В результате недуга плевральная жидкость выпотевает в пределы области, которая разграничивает плевральные листы с легкими.
Обнаружить заболевание посредством стандартных методов диагностики проблематично, поскольку явные признаки плеврита чаще всего отсутствуют. Рентгеновский снимок легких показывает очаги, периодически изменяющие собственную дислокацию, чего не наблюдается в случае воспаления легких. При наличии сухого (фибринозного) или экссудативного плеврита пациенты обыкновенно страдают от стремительной потери веса и продолжительного кашля, который сопровождается отхаркиванием крови.
Течение эхинококкоза
Данная патология выражается в виде формирования специфической кисты в легких. На протяжении длительного периода поражение может протекать без явных признаков, но впоследствии пациента начинают беспокоить: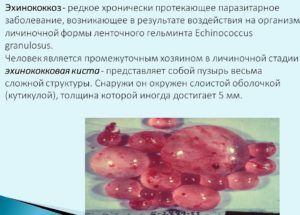
- перманентное чувство слабости;
- тошнота;
- высокая утомляемость.
Эхинококковый пузырь, увеличиваясь в размерах, приводит к сдавливанию соседних тканей, что влечет за собой одышку, болевой синдром, локализованный в области груди, и кашель с отхаркиванием крови.
Киста больших размеров провоцирует внешнюю деформацию, при которой в пораженной части наблюдаются затруднения с дыхательной функцией. Если она прорывает ткани бронхов, больной страдает от сильных приступов кашля, сопровождающихся выделением полупрозрачной мутноватой мокроты.
Этиология фиброзирующего альвеолита
 Фиброзирующий альвеолит представляет собой патологический процесс, при котором происходит поражение дыхательных пузырьков. Начинается заболевание постепенно, больше всего ему подвержены лица, работающие на вредных производствах, и курящие люди. Основные признаки болезни – наличие одышки и кашля, сопровождающегося небольшим количеством мокроты, вялость, повышенная утомляемость и болевой синдром, локализованный в области груди.
Фиброзирующий альвеолит представляет собой патологический процесс, при котором происходит поражение дыхательных пузырьков. Начинается заболевание постепенно, больше всего ему подвержены лица, работающие на вредных производствах, и курящие люди. Основные признаки болезни – наличие одышки и кашля, сопровождающегося небольшим количеством мокроты, вялость, повышенная утомляемость и болевой синдром, локализованный в области груди.
Фиброзирующий альвеолит сопровождают такие признаки как наличие сухих хрипов, жесткое дыхание и крепитация. Рентгенография позволяет определить положение и габариты мелкоочаговых теней, обыкновенно локализованных в области нижних долей.
Диагностика гранулематоза Вегенера
Дифференциальная диагностика пневмонии осуществляется при различных системных заболеваниях, обладающих аутоиммунной природой. При данном недуге происходит образование легочной инфильтрации, при которой поражаются верхние отделы респираторного тракта и прочие внутренние органы. Первые признаки выражаются в виде усталости и ослабленности, после чего пациента тревожит болевой синдром, локализованный в суставах и мышцах. Патологический процесс в легких сопровождается: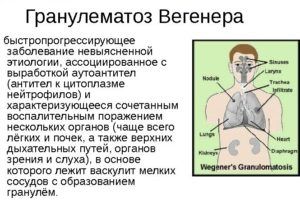
- одышкой;
- отхаркиванием крови;
- трахеитами;
- фарингитами;
- синуситами;
- хроническим насморком.
Систематическое заболевание легких провоцирует возникновение кожного васкулита, полиневрита, нефрита и стоматита. Благодаря рентгенографии можно выявить наличие узловатых затемнений, плеврального выпота, а также массивной или фокусной инфильтрации. Болезнь сопровождается поражением верхней области респираторного тракта, суставной и мышечной болью, а также усталостью и слабостью.
Дифференциация эозинофильного инфильтрата
Под эозинофильной пневмонией понимают целую группу недугов, основные проявления которых можно обнаружить при помощи рентгенографии. Этиология эозинофильного инфильтрата варьируется в зависимости от причины возникновения (злоупотребление лекарственными препаратами, поражение паразитами и т. д.).
 В легких возникают очаги инфильтрации, которые выявляются при помощи флюорографии. В большинстве случаев заболевание, спровоцированное аскаридами, протекает без выраженных симптомов, однако у многих пациентов отмечаются: кашель с мокротой желтого цвета, обильное ночное потоотделение, головная боль, недомогание и другие признаки.
В легких возникают очаги инфильтрации, которые выявляются при помощи флюорографии. В большинстве случаев заболевание, спровоцированное аскаридами, протекает без выраженных симптомов, однако у многих пациентов отмечаются: кашель с мокротой желтого цвета, обильное ночное потоотделение, головная боль, недомогание и другие признаки.
Дифференциальная диагностика пневмонии в подобных случаях осуществляется с инфарктом легких, пневмонией и туберкулезом. В клинической картине наблюдается скрытое начало, после которого происходит постоянное усиление сухого кашля, сопровождающегося небольшим количеством мокроты. Функциональное исследование легких обыкновенно демонстрирует наличие обструктивных изменений.
Уточнение диагноза
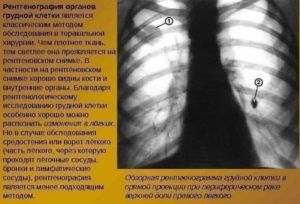
Рентгенография для диагностики пневмонии
Первичный диагноз пневмонии устанавливается на основании рентгенограммы. Поскольку некоторые типы пневмонии не демонстрируют рентгенологических изменений на начальных этапах развития, дифференцировать пневмонию необходимо, исходя из результатов комплексных исследований.
Компьютерную томографию легких назначают в случаях, когда по результатам ультразвукового исследования и рентгенографии не удалось получить достаточное количество информации для установления корректного диагноза и оценки рисков осложнений.
Данный аналитический метод позволяет установить наличие начальных инфильтративных отклонений, когда рентгенография еще не способна предоставить необходимые сведения для вынесения наиболее вероятного вердикта. Таким образом, выявить заболевание на любой стадии можно исключительно с помощью дифференциальной диагностики.
Видео по теме: Дифференциальная диагностика очаговых заболеваний легких
Источник
