Диагностика пневмоний и нагноительных заболеваний



Мы поможем в написании ваших работ!

Мы поможем в написании ваших работ!

Мы поможем в написании ваших работ!
ЗНАЕТЕ ЛИ ВЫ?
Понятие «нагноительные заболевания легких» объединяет различные по своей этиологии, патогенезу и клиническим проявлениям гнойно-воспалительные процессы в легких, среди которых основными нозологическими формами являются абсцесс легкого, гангрена легкого и бронхоэктатическая болезнь.
В развитии нагноительных заболеваний легких основное значение имеет аутоинфекция.
Пути проникновения инфекции:
– бронхогенный (связан с бронхопневмонией, аспирацией инфицированного материала и попаданием в бронхи инородных тел),
– гематогенный,
– лимфогенный,
– непосредственный переход процесса с соседних органов (перфорация абсцесса печени или эмпиемы плевры),
– занос инфекции при ранении легких.
Абсцесс и гангрена легкого (см. диагностику в хирургии)
Абсцесс легкого– это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные являются наиболее распространенной причиной абсцесса легких. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает.
Этиология и патогенез
Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии. Во время военных действий и террористических актов абсцесс легкого может наступить вследствие прямого повреждения или ранения органов грудной клетки.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
Симптоматика абсцесса легких
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости.
В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры.
С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости.
Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса.
Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным. Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно.
После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Осложнения абсцесса легкого
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Так же возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов. А при распространении инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%.
Диагностика абсцесса легких
Общий анализ крови, кала, мочи. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии. В анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, на присутствие микобактерий туберкулеза.
Бактериоскопию мокроты с последующим бакпосевом проводят для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
Рентгенография легких является наиболее достоверным исследованием для постановки диагноза «Абсцесс легкого», а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография, пикфлоуметрия и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого.
Гангрена легкого— омертвение легочной паренхимы без четких границ между зоной некроза и окружающей легочной тканью, сопровождающееся крайне тяжелым клиническим течением и выделением зловонной мокроты.
Этиология. Возбудителем гангрены легкого могут быть различные грамположительные и грамотрицательные микроорганизмы, в том числе анаэробы. У детей гангрена легкого возникает исключительно редко, преимущественно как осложнение пневмонии (бронхогенный путь инфицирования легочной ткани), аспирации инородных тел (гангрена на почве ателектаза) и септических процессов (гематогенный путь инфицирования легочной паренхимы).
Патогенез. Анаэробная инфекция попадает в легочную паренхиму вместе с банальной гнойной инфекцией через пораженную стенку бронха или гематогенно, по ветвям легочной или бронхиальной артерий, вызывая деструкцию ткани легкого гнилостного характера с тенденцией к бурному прогрессированию и быстрому распространению процесса и тяжелейшей интоксикации.
Клиника. Гангрена легкого отличается крайней тяжестью токсических проявлений, высокой температурой, нарастающей дыхательной и сердечно-сосудистой недостаточностью. Характерны боль в соответствующей половине грудной клетки, обусловленная быстрым вовлечением в процесс плевральной полости (ихорозно-геморрагический плеврит), мучительный кашель с выделением большого количества зловонной мокроты, особенно по утрам, в виде грязносерой жидкости, приобретающей при отстаивании в пробирке трехслойный характер: верхний слой — пенистый, средний — серозно-геморрагический и нижний — крошковатый с обрывками легочной ткани и пробками Дитриха. При аускультации на стороне поражения везикулярное дыхание ослаблено, выслушиваются множественные разнокалиберные хрипы. Перкуторно определяется притупление, иногда обширное, больше в нижних отделах плевральной полости в связи со скоплением ихорозно-геморрагического выпота, который можно получить при плевральной пункции. На рентгенограмме обнаруживают затемнение, вначале в зоне одной доли, имеющее тенденцию к быстрому, в течение ближайших суток, распространению на соседние доли и все легкое. Затемнение обусловлено наличием полости распада— неоднородной плотной с неровными, фестончатыми контурами внутренних стенок. Как правило, быстро появляется плевральный выпот, хорошо видимый при рентгенологическом исследовании.
Диагностика. Распознают на основании характерных клинических признаков, особенностей мокроты и плеврального выпота, полученного при диагностической пункции, а также бурной рентгенологической динамики процесса. Дифференциальная диагностика. Следует проводить с легочно-плевральной формой острой деструкции легких.
Бронхоэктатическая болезнь (БЭБ) – заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Видоизмененные бронхи носят название бронхоэктазов.
Классификация бронхоэктатической болезни:
1. по виду деформации бронхов – мешотчатые, цилиндрические, веретенообразные и смешанные;
2. по степени распространения патологического процесса – односторонние и двусторонние (с указанием сегмента или доли легкого);
3. по фазе течения бронхоэктатической болезни – обострение и ремиссия;
4. по состоянию паренхимы отдела легкого – ателектатические и не сопровождающиеся ателектазом;
5. по причинам развития – первичные (врожденные) и вторичные (приобретенные);
6. по клинической форме бронхоэктатической болезни:
– легкая (1-2 обострения за год, длительные ремиссии, в периоды которых пациенты чувствуют себя практически здоровыми и работоспособными);
– выраженная (ежесезонные, более длительные обострения, с отделением от 50 до 200 мл гнойной мокроты в сутки. В периоды ремиссий сохраняется кашель с мокротой, умеренная одышка, снижение трудоспособности);
– тяжелая (частые, продолжительные обострения с температурной реакцией и кратковременные ремиссии. Количество выделяемой мокроты увеличивается до 200 мл, мокрота часто имеет гнилостный запах. Трудоспособность во время ремиссий сохранена;
– осложненная (к признакам тяжелой формы присоединяются вторичные осложнения: сердечно-легочная недостаточность, легочное сердце, печени, нефрит и др.).
Этиология:
– Причиной первичных бронхоэктазов служат врожденные пороки развития бронхов – недоразвитие (дисплазия) бронхиальной стенки.
Приобретенные бронхоэктазы возникают в результате частых бронхолегочных инфекций, перенесенных в детском возрасте – бронхопневмонии, хронического деформирующего бронхита, туберкулеза или абсцесса легкого.
Патогенез:
Хроническое воспаление бронхиального дерева вызывает изменения в слизистом и мышечном слоях бронхов, а также в перибронхиальной ткани. Становясь податливыми, пораженные стенки бронхов расширяются..
Веретенообразные и цилиндрические бронхоэктазы поражают крупные и средние бронхи, мешотчатые – более мелкие. Неинфицированные бронхоэктазы могут длительное время не проявлять себя. С присоединением инфекции и развитием воспалительного процесса бронхоэктазы заполняются гнойной мокротой так развивается бронхоэктатическая болезнь.
Источник
Диагностика пневмоний и нагноительных заболеваний легких

Пневмония – острое инфекционное заболевание, характеризующееся поражением паренхимы легких с внутриальвеолярной экссудацией

Классификация Учитывающая условия развития, особенности инфицирования, состояние иммунологической реактивности больного. 1. Госпитальная пневмония (ГП). Синонимы: нозокомиальная, внутрибольничная, внутригоспитальная. Диагностируется в том случае, если признаки легочного воспаления появляются спустя 48 часов пребывания больного в стационаре.

2. Внегоспитальная пневмония Синонимы: домашняя, амбулаторная, внебольничная (ВБП) если признаки легочного воспаления диагностируются ü во внебольничных условиях, ü или в первые 48 часов от момента госпитализации, ü или у пациента, не находившегося ≥ 14 суток в домах для престарелых, отделениях длительного медицинского наблюдения.

3. Аспирационная пневмония (при эпилепсии, алкоголизме, нарушениях глотания, рвоте и т. д. ). 4. Пневмония у лиц с тяжелыми дефектами иммунитета (врожденный иммунодефицит, ВИЧ-инфекция, лекарствнная иммуносупрессия)

По этиологии: бактериальные; вирусные; микоплазменные; прочие По распространенности: очаговая (бронхопневмония); долевая (крупозная, плевропневмония)
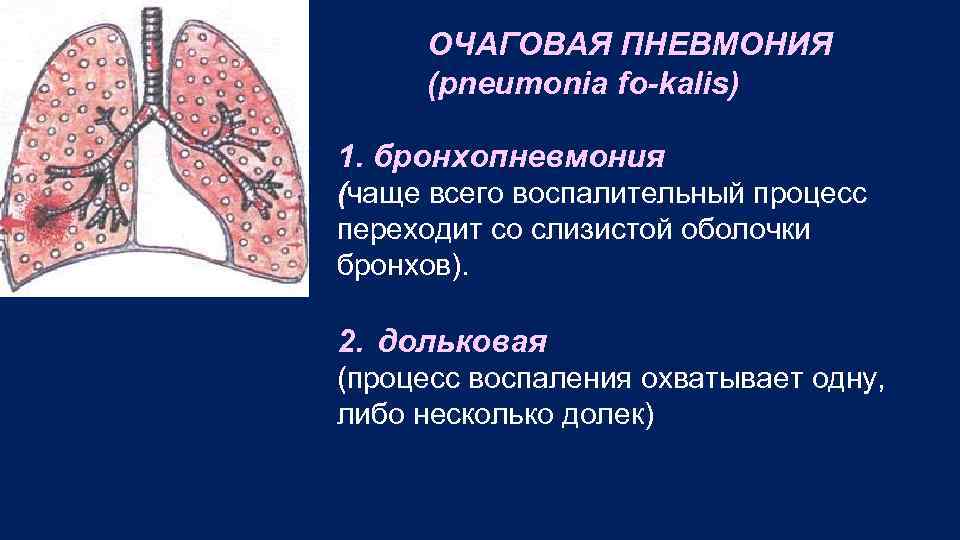
ОЧАГОВАЯ ПНЕВМОНИЯ (pneumonia fo kalis) 1. бронхопневмония (чаще всего воспалительный процесс переходит со слизистой оболочки бронхов). 2. дольковая (процесс воспаления охватывает одну, либо несколько долек)
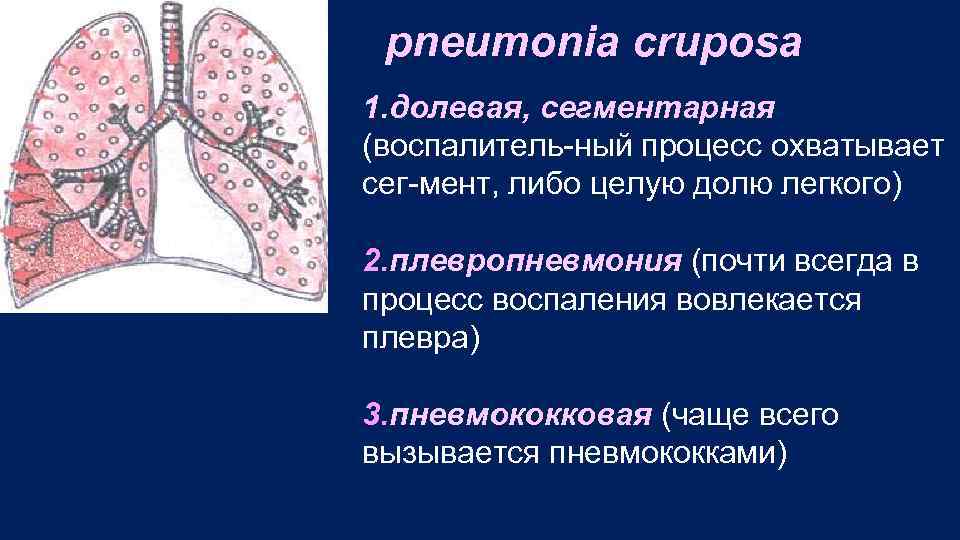
pneumonia cruposa 1. долевая, сегментарная (воспалитель ный процесс охватывает сег мент, либо целую долю легкого) 2. плевропневмония (почти всегда в процесс воспаления вовлекается плевра) 3. пневмококковая (чаще всего вызывается пневмококками)
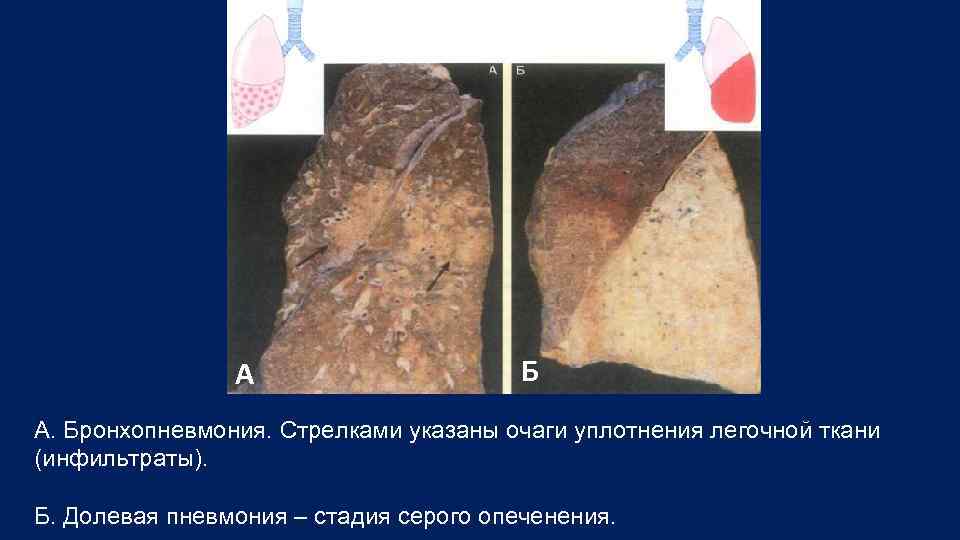
А Б А. Бронхопневмония. Стрелками указаны очаги уплотнения легочной ткани (инфильтраты). Б. Долевая пневмония – стадия серого опеченения.

По течению: остротекущие (до 4 -х нед. ); затяжные(свыше 4 -х недель. ). По наличию осложнений: – неосложненные; – осложненные: • легочные осложнения (плеврит, абсцедирование и др. ), • внелегочные осложнения (инфекционно токсический шок, коллапс, миокардит и др. )

Этиология ВБП Атипичные возбудители При ВП у лиц до 60 лет наиболее частыми возбудителями являются: Streptococcus pneumoniae (30 -50%); Mycoplasma pneumoniae (15 -30%); Chlamydophila pneumoniae (3 -20%); Haemophilus influenzae (5 18%) Legionella pneumophila

К значимым возбудителям ВП у лиц старше 60 лет (возникают чаще на фоне сопутствующей патологии: ХОБЛ, сахарного диабета, алкоголизма и т. д. ) наряду с пневмококком и гемофильной палочкой также относятся: Staphylococcus aureus; Escherichia coli, Klebsiella pneumoniae.

Долевые пневмонии ü в 94 96 % случаев имеют пневмококковую этиологию, ü в 4 6 % вызываются клебсиеллой.

• Новые возбудители SARS-ассоциированный короновирус – Вирус птичьего гриппа – Метапневмовирус

Тяжелый острый респираторный синдром (ТОРС) термин, предложенный ВОЗ «атипичная пневмония» Тяжелый — так как у болезни плохой прогноз; Острый — потому что начинается, как грипп; Респираторный — потому что затронуты дыхательные пути; Синдром, так как человек умирает не от пневмонии, а от отека легких. Вызвается коронавирусом.

Пути проникновения инфекции 1. Аэрогенный и бронхогенный – по дыхательным путям вместе с вдыхаемым воздухом. 2. Контактный – из очага инфекции в органах, контактирующих с легкими (перикард, плевра, брюшная полость). 3. Гематогенный – с кровью при сепсисе. 4. Лимфогенный – по лимфатическим сосудам.


проникновение возбудителя пневмонии в легочную ткань (ингаляционным, бронхогенным путем, или аспирация ротоглоточной инфекции, гематогенным – при сепсисе, непосредственное распространение инфекции в легкие из соседних органов (абсцесс печени, почек и т. д. ), лимфогенным путем изменение системы местной бронхолегочной защиты – состояние мукоцилиарного транспорта, бронхолегочной иммунной системы, факторы неспецифической резистентности ( Ig. A, интерферон, система сурфактанта) развитие локального воспалительного процесса и его распространение по легочной ткани, что зависит от вида возбудителя

• Пневмококки, • клебсиелла, • гемофильная и кишечная палочки выделяют эндотоксины и во время попадания в альвеолы вызывают серозный отек, являющийся средой для их размножения и способствующий проникновению в соседние альвеолы. Так развиваются сегментарная, крупозная пневмонии.

• Стрептококки, • стафилококки, • синегнойная палочка выделяют экзотоксин, который способствует ограничению очага воспаления фибрином, закупорке бронхиол слизью с образованием микроателектазов Так развивается очаговая пневмония

Факторы риска развития ВБП ü ОРВИ, в первую очередь, грипп, являются ведущим фактором риска пневмоний, облегчая активизацию бактериальной инфекции. ü Курение ü Нарушения иммунитета ü Наличие в анамнезе некоторых профессиональных факторов ü Пациенты, получающие внутривенные инъекции, инъекционные наркоманы

Синдром очагового уплотнения лёгочной ткани Патоморфология: лёгочная ткань уплотнена, но содержит некоторое количество воздуха. Осмотр грудной клетки: некоторое отставание «больной» половины грудной клетки при дыхании.

Пальпация: грудная клетка безболезненная, эластичная. Голосовое дрожание усилено при крупном пневмоническом очаге, расположенном поверхностно. Перкуссия: притупление перкуторного звука. Аускультация: бронховезикулярное дыхание, влажные мелко – и среднепузырчатые звучные хрипы, локализованные на определённом участке. Бронхофония усилена.
Синдром долевого уплотнения лёгочной ткани pneumonia cruposa Патоморфология: лёгочная ткань уплотнена, но содержит некоторое количество воздуха (I и III стадия), лёгочная ткань плотная безвоздушная (II стадия). Альвеолы заполняются воспалительной жидкостью и фибрином.

Осмотр грудной клетки: отставание “больной“ половины грудной клетки при дыхании. Пальпация: болезненность в поражённой половине грудной клетки, голосовое дрожание несколько усилено (I и III ст. ), значительно усилено (II стадия). Перкуссия: притупление перкуторного звука с тимпаническим оттенком в I и III стадию, тупость во II стадию (плотное безвоздушное лёгкое).

Аускультация: • ослабленное везикулярное дыхание с бронхиальным оттенком в I и III стадию, • бронхиальное во II стадию. • Начальная крепитация (crepitatio indux) в I стадию, крепитация разрешения (crepitatio redux) в III ст. • Бронхофония несколько или значительно усилена. • Возможен шум трения плевры.
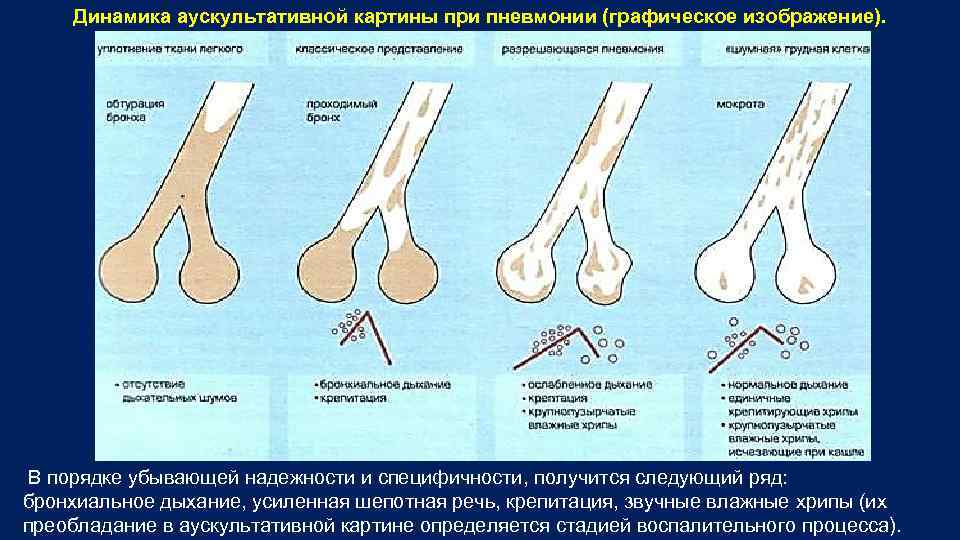
Динамика аускультативной картины при пневмонии (графическое изображение). В порядке убывающей надежности и специфичности, получится следующий ряд: бронхиальное дыхание, усиленная шепотная речь, крепитация, звучные влажные хрипы (их преобладание в аускультативной картине определяется стадией воспалительного процесса).

3. Внелегочные проявления пневмонии: – цианоз (особенно носогубного треугольника); – тахикардия; – herpes labialis; – конъюнктивит

4. Симптомы общей интоксикации: лихорадка с ознобом; миалгии; немотивированная слабость, утомляемость, головная боль, анорексия, тошнота, рвота, сильное потоотделение по ночам.

5. Возможны сопутствующие нереспираторные симптомы: • спутанность сознания, • боли в верхних отделах живота, • диарея.

Клиника долевой (крупозной) пневмонии 1. Начало заболевания – острое, внезапное. Жалобы • Озноб. • Лихорадка – 39 40 о. C. • Плевральная боль в грудной клетке. • Сухой кашель. • Слабость, снижение работоспособности и др. симптомы интоксикации.

2. Разгар болезни. • Лихорадка постоянного типа с критическим снижением. • Боли в грудной клетке (плевральные). • Кашель с отделением мокроты. • Особенности мокроты: вязкая, коричневого или красного цвета, объем не более 50 100 мл, без запаха. • Одышка инспираторного или смешанного типов. • Симптомы интоксикации. • Диффузный цианоз, гиперемия лица. • Herpes labialis. • Учащенное поверхностное дыхание. • Отставание половины грудной клетки на пораженной стороне в акте дыхания.

• Пальпация грудной клетки: боль и усиление голосового дрожания над очагом пневмонии. • Перкуссия легких: стадия микробного отека – притупленно тимпанический звук; стадия опеченения – притупленный или тупой звук; стадия разрешения – притупленно тимпанический звук. • Аускультация легких: стадия прилива – ослабленное везикулярное дыхание, звучные мелкопузырчатые хрипы, незвучная крепитация; стадия опеченения – бронхиальное дыхание; стадия разрешения – жесткое дыхание, звучные мелкопузырчатые хрипы, звучная крепитация.

Клиника очаговой пневмонии 1. Начало заболевания – постепенное, в течение 3 4 дней, часто предшествует клиника острого бронхита. • Лихорадка – 38 39 о. C. • Сухой кашель. • Симптомы интоксикации.

2. Разгар болезни. • Лихорадка неправильного типа с литическим снижением. • Боли в грудной клетке висцеральные, тупые, ноющие, не интенсивные. • Кашель с отделением слизисто гнойной мокроты, объемом не более 50 100 мл без запаха. • Одышка инспираторного или смешанного типов – редкий симптом. • Симптомы интоксикации. • Диффузный цианоз (редко), гиперемия лица. • Учащенное дыхание. • Отставание половины грудной клетки на пораженной стороне в акте дыхания.

• Пальпация грудной клетки: незначительное усиление голосового дрожания над очагом пневмонии • Перкуссия легких: притупленно–тимпанический или притупленный звук • Аускультация легких: ослабленное везикулярное дыхание, звучные мелкопузырчатые хрипы. Крепитация выявляется редко

Особенности пневмонии у пожилых пациентов § Лихорадка не достигает высоких цифр § Скудная аускультативная симптоматика § Кашель малопродуктивный § Выражена одышка § Потливость § Часты апатия, сонливость, заторможенность На первый план могут выходить спутанность сознания, декомпенсация сопутствующих заболеваний.

Особенности клиники пневмоний, вызванных атипичными возбудителями (микоплазма, хламидия, легионелла, гемофильная палочка) 1. Преобладание внелегочных проявлений, интоксикации 2. Отсутствие синдрома уплотнения легочной ткани

Микоплазменная пневмония чаще поражает лиц юношеского возраста, характерны эпидемические вспышки осенью и весной в тесно взаимодействующих коллективах Клиника • В дебюте фарингит, трахеит, часто диагностируется конъюнктивит, лимфаденит, возможна везикулярная или папулезная сыпь. • Объективно – стойкая тахикардия, склонность к гипотензии, над легкими звучные мелкопузырчатые хрипы, при пальпации живота гепатоспленомегалия.

Пневмония от Chlamydia pneumoniae Возникает у лиц, имевших профессиональный или бытовой контакт с домашней птицей, часто семейные или групповые вспышки Клиника • острое начало, высокий уровень интоксикации не соответствует поражению дыхательных путей • Об но: относительная брадикардиия, аускультативная картина над легкими скудная.

Легионеллезная пневмония В естественных условиях легионеллы живут в пресных водоемах. Оптимальной температурой для их размножения являются 40 60°C. Человек заболевает при вдыхании водных аэрозолей, содержащих возбудитель. Эти аэрозоли образуются при работе кондиционеров воздуха, ультразвуковых распылителей воды, увлажнителей, систем вентиляции легких или в банных душах, ваннах, фонтанах и подобных акведуках. Кроме того, легионелла часто обживает резиновые шланги водопроводного, медицинского и промышленного оборудования.

Клиника • Характерны групповые вспышки с резким повышением температуры • Острое начало, одышка, сухой кашель, плевральные боли, цианоз, преходящая диарея, нарушение сознания, миалгия, артралгия. • Объективно: брадикардия, влажные хрипы, шум трения плевры.

Пневмония, вызванная гемофильной палочкой – чаще у курильщиков и у больных ХОБЛ, выраженный бронхообструктивный синдром.

