Что такое пролежни как проводятся лечение и профилактика пролежней
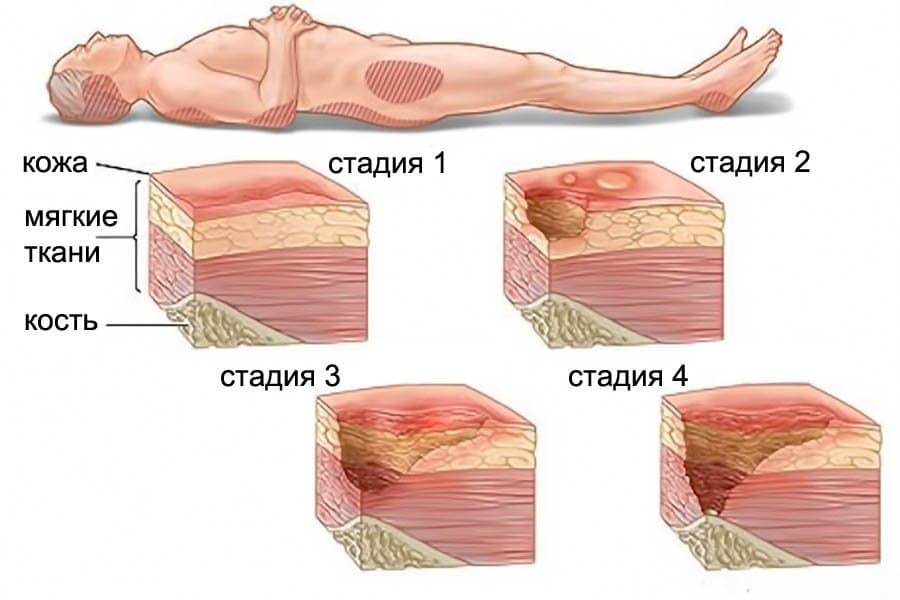
Пролежни – это дистрофический процесс на коже и в мышечном слое, появляющийся вследствие нарушенного кровотока и лимфотока в тканях. Пролежни появляются вследствие сдавливания костных выступов твердой поверхностью извне. Наиболее подвержены их появлению люди с ограниченной подвижностью, которые вследствие своего недуга находятся в статичном лежачем положении.
Своевременная диагностика и лечение пролежней обеспечит комфортную жизнь без тяжелого процесса реабилитации. Врачи Юсуповской больницы подходят к разработке плана терапии индивидуально и комплексно, основываясь на последних достижениях медицины.
Причины появления пролежней
Пролежни – это заболевание присущее людям, по причине болезни прикованным к постели. Вследствие длительного сдавливания мягких тканей между костями и твердой поверхностью, нарушается крово- и лимфоток, развивается постепенное омертвение тканей. Факторами риска появления пролежней являются:
- неправильное питание и недостаточное количество потребляемой жидкости. С пищей мы получаем все самые необходимые элементы для нормального функционирования обменных процессов в организме, а вода в свою очередь отвечает за гидробаланс кожных покровов. В случае нарушенного белкового обмена или недостаточного увлажнения кожи существует риск развития пролежней;
- редкая смена положения больного. При нерегулярной смене позы пациента (реже 1 раза в час) риск развития пролежней увеличивается, так как длительное соприкосновение костных выступов с поверхность провоцируют возникновение повреждений;
- влажная среда. Пролежни часто возникают на влажной коже, если больной страдает повышенным потоотделением, недержанием мочи или кала. Патогенные микроорганизмы, содержащиеся в большом количестве в этих биологических жидкостях, провоцируют развитие вторичного воспалительного процесса в ранах;
- дистрофия или избыточный вес пациента. Физическое истощение мягких тканей приводит к большему сдавливанию, а тучность пациента в свою очередь увеличивает массу давления на поверхность, затрудняя циркуляцию крови в ткани в еще большей степени;
- сахарный диабет;
- нарушенная болевая чувствительность кожных покровов, неврологические заболевания, сопровождающиеся параличами или судорогами. Из-за нарушенной чувствительности кожи пациент не чувствует первых симптомов пролежней на своем теле, что существенно затрудняет процесс первичного выявления заболевания. Судороги же провоцируют дополнительное трение, повреждающее эпидермис.
Профилактика и лечение пролежней: алгоритм
Лечение пролежней, как правило, состоит из регулярных перевязок имеющихся ран и предупреждения появления новых пролежней. Терапию подбирает лечащий врач, ссылаясь на индивидуальные потребности пациента, непереносимость им определенных лекарственных препаратов и стадии самого заболевания. Самостоятельно подбирать препараты не желательно, поскольку неумелый подход может лишь усугубить ситуацию. Обработка раны происходит один-два раза в день неагрессивными препаратами, такими как, например, хлоргексидин, после чего накладывается повязка с ранозаживляющими мазями. Если уход за лежачим больным происходит дома без участия специалиста, перед обеззараживающими манипуляциями сначала следует оценить общее состояние пролежня – установить, имеется ли в ране наличие некроза (серо-желтые или черные мягкие ткани по краям раны), а также классифицировать степень пролежня. Современная медицина определяет несколько видов пролежней:
- 1 стадия пролежня. Кожный покров на месте костного выступа раздражен, имеется венозная эритема, общее локальное покраснение. Пациент жалуется на повышенную чувствительность в данном месте, или напротив – на онемение. В некоторых случаях наблюдается повышение температуры тела до субфебрильных показателей;
- 2 стадия пролежня. Имеется небольшая рана, поврежден эпидермис и часть дермы. На месте локализации пролежня появляется пузырь, наполненный гнойными массами розоватого или желтоватого оттенка;
- 3 стадия пролежня. Некроз распространяется по всей глубине дермы, захватывая подкожную жировую клетчатку. Сам пролежень выглядит как кратерообразная рана с дном из омертвевшей ткани грязно-желтого или серого цвета;
- 4 стадия пролежня. Пролежень достигает сухожилий, мышц и костей. Некротические массы на дне пролежня имеют черный оттенок.
Пролежни любой стадии желательно лечить под контролем опытного врача. Медицинский персонал Юсуповской больницы регулярно проводит повышение квалификации, что позволяет всегда лечить наших пациентов самыми современными методиками и препаратами.
Профилактика пролежней у лежачих больных: алгоритм действий
Наилучшая профилактика пролежней – это качественный и регулярный уход за больным, который может проводиться как дома, так и в стенах стационара. К основным правилам выполнения уходовых манипуляций относятся:
- регулярная смена и стирка белья неагрессивными порошками. Поскольку больной постоянно контактирует с ложем, белье, на котором он лежит, всегда должно быть чистым. Грязные простыни являются рассадником вредоносных микроорганизмов, которые могут спровоцировать развитие не только пролежней, но и других дерматологических заболеваний. Если человек страдает недержанием мочи и кала, следует пользоваться специальными средствами гигиены, такими как одноразовые подстилки или памперсы для взрослых;
- подкладывание под крестец, затылок и другие необходимые места специального резинового круга, перестеленного гипоаллергенной пленкой. Резиновый подкладной круг является незаменимым средством в уходе за лежачими больными. Благодаря полости внутри него, рана не соприкасается с поверхностью, находясь в пространстве, тем самым не возникает болевых ощущений и не происходит присоединение инфекции;
- следует регулярно, раз в час переворачивать больного на другой бок для восстановления кровообращения и предупреждения застоя лимфы и крови в определенном участке кожи;
- по рекомендации врача можно выполнять легкие расслабляющие массажи в местах возможного образования пролежней;
- регулярное обмывание лежачего больного под теплой проточной водой с использованием мягких моющих средств гигиены. По наставлению врача также следует протирать места мацерации неагрессивным антисептическим раствором, после чего используя детскую присыпку.
Лечением пролежней в Юсуповской больнице занимаются лучшие хирурги столицы. Наши врачи подбирают специализированное комплексное лечение, основываясь на последних достижениях современной медицины. Лежачим пациентам Юсуповской клиники оказывается качественный уход за пролежнями. Алгоритм действий медицинского персонала согласовывается с высококвалифицированными врачами. В своей работе мы используем проверенные и надёжные средства, прошедшие многоэтапную проверку в европейских лабораториях. Для того чтобы записаться на прием к врачу, следует обратиться к координатору на нашем сайте, либо позвонить по телефону Юсуповской больницы.
Автор
Инструктор по лечебной физкультуре
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Бадалян Л. О. Невропатология. — М.: Просвещение, 1982. — С.307—308.
- Боголюбов, Медицинская реабилитация (руководство, в 3 томах). // Москва — Пермь. — 1998.
- Попов С. Н. Физическая реабилитация. 2005. — С.608.
Профильные специалисты
Консультация врача ЛФК, первичная 3 600 руб.
Консультация врача ЛФК, повторная 2 900 руб.
Консилиум врачей 10 300 руб.
Индивидуальное занятие по восстановлению речевых функций 4 800 руб.
Индивидуальное занятие на вертикализаторе с моделированием ходьбы 4 620 руб.
Индивидуальное занятие на подвесной системе Экзарта, 30 мин. 4 620 руб.
Роботизированная механотерапия, в т.ч. с биологической обратной связью 3 300 руб.
Коррекционное занятие с логопедом-дефектологом 3 590 руб.
Источник
Патогенез
Пролежень — это понятие, которое используется для описания некроза мягких тканей, развивающегося из-за нарушения защитных свойств кожных покровов, вызванных кислородным голоданием в результате продолжительного и сильного сдавливания. Чаще всего это происходит в области крестца, затылка и ягодиц. Травмирование происходит вследствие трения, смещения и набухания кожных покровов, по причине которых создается благоприятная среда для бактериального заражения, что приводит к развитию воспалительных процессов и омертвению тканей.
Пролежни могут образовываться на пятках, локтях, коленях, пальцах ног, в области подвздошной и бедренной кости.
Причины пролежней
Пролежни возникают в результате совокупного или раздельного воздействия следующих факторов:
- продолжительное наружное давление;
- трение об одежду или постель, что приводит к нарушению кожных покровов и возникновению эрозионных процессов;
- при наклонном положении, когда возникает сдвиг между опорными тканями и мышцами и неподвижными наружными кожными покровами, взаимодействующими с внешними поверхностями;
- повышенная влажность — контакт кожи с потом и мочой приводят к повреждению тканей и их набуханию, что создает благоприятную среду для распространения микробов и бактерий.
Чаще всего причинами образования пролежней у лежачих больных являются:
- недостаточный ухода или полное его отсутствие;
- нарушение естественной влажности кожных покровов — очень сухая или неестественно влажная кожа;
- избыточный вес пациента;
- недержание;
- анемия;
- болезни, сопровождающиеся нарушением кровообращения;
- отклонения температуры тела от нормы в ту или другую сторону;
- дефицит белка;
- мышечные спазмы;
- ограниченная подвижность, в том числе продолжительный постельный режим.
Риск пролежней особенно велик для тяжелобольных, вынужденных подолгу находиться в неподвижном положении, вследствие комы, паралича, после перенесенных операций, а также для людей, много времени проводящих в инвалидном кресле.
Симптомы пролежней
На разных стадиях повреждений кожного покрова присутствует своя симптоматика.
- На первом этапе ощущается зуд, сухость, покраснение кожи. Область локализации может иметь температуру, отличную от температуры остального тела, быть более плотной или, наоборот, более мягкой.
- На второй стадии развиваются эрозионные процессы — появляются волдыри и язвы, но подкожная клетчатка при этом еще не повреждена.
- На третьем этапе поражена кожа по всей толщине, но мышцы и кости еще не затронуты.
- Четвертая стадия характеризуется повреждениями, затрагивающими мышцы, кости и связки.
Кроме этого встречаются повреждений, которые нельзя отнести к той или иной стадии, когда глубину поражения определить невозможно из-за покрывающего его струпа.
Анализы и диагностика
Диагностика пролежня проводится травматологом или гнойным хирургом на основании внешнего осмотра кожных покровов и опроса лиц, ухаживающих за больным. Назначается общий анализ крови, исследование мазка из раны. В отдельных случаях проводится биопсия на предмет выявления рака кожи.
Почему недопустимо лечение народными средствами
Пролежни хорошо поддаются лечению в домашних условиях только на первой и второй стадии. Однако нельзя использовать для этого народные методы и рецепты, а лишь доказавшие свою эффективность современные средства. Более запущенные случаи необходимо лечить в клинических условиях под наблюдением врача.
Главный принцип лечения — восстановление кровообращения в месте поражения. С этой целью важно часто менять положение больного. Для облегчения этого процесса используются различные приспособления, например льняные простыни и специальные подъемники.
Любое лечение может быть назначено только врачом, который определит степень поражения и порекомендует подходящие препараты.
На ранних стадиях поражения для обработки кожи можно использовать камфорный спирт. Он снижает болевой синдром, стимулирует приток крови и оказывает антисептическое действие.При развитии воспалительных процессов для обработки пролежней нельзя пользоваться зеленкой, йодом и перекисью водорода, поскольку они ускоряют развитие некроза.
Накладывание на места образования пролежней повязки Бранолинд Н с перуанским бальзамом или повязки HydroClean Plus, предактивированные раствором Рингера, способствует увлажнению поверхности раны, ускоряет отторжение некроза и стимулирует очищение раны. Повязки не прилипают к ране, их можно удалить, не причиняя дискомфорта пациенту.
Диета
Сбалансированная диета для больного должна включать достаточное количество витаминов A, С, группы B и белковой пищи: молочные продукты, яйца, нежирное мясо и рыбу.
Кормить больного нужно небольшими порциями 4–6 раз в день. Необходимо следить, чтобы пациент употреблял достаточное количество жидкости.
Последствия и прогноз
Последствия пролежней при отсутствии своевременного лечения чрезвычайно серьезны, они могут усугубить общее тяжелое состояние пациента вследствие инфицирования ран.
При медленном заживлении возможно развитие остеомиелита костных тканей. В редких случаях внутри язвы возникает плоскоклеточная карцинома. Могут образовываться свищи, флегмоны, развиваться кальцификация тканей. Наиболее серьезными осложнениями являются бактериемия, менингит и эндокардит. Если пациента оставить без врачебной помощи, эти состояния приводят к летальному исходу.
Важно помнить, что сами по себе глубокие повреждения тканей не проходят, и при отсутствии лечения прогноз всегда неблагоприятный. Чем раньше и активнее начинается лечение, тем благоприятнее прогноз на выздоровление. Так, повреждения кожи первой стадии могут быть вылечены без каких-либо негативных последствий. После полугода интенсивного лечения повреждений второй стадии, выздоровление наблюдается в 70% случаев. При лечении поражений третьей стадии полностью избавиться от недуга можно лишь в половине случаев. На четвертой стадии даже при интенсивной помощи процент излечения составляет только 30%.
Пролежни возникают как осложнение различных заболеваний, при которых ткани недополучают питание или сдавливаются, смещаются ввиду внешних факторов. Осложнения возникают не только у лежачих больных — язвы на кожных покровах формируются при внешнем давлении, особенно на участках с костными выступами.
У недвижимых пациентов сосуды и кожа сдавливаются, а из-за застойных процессов ткани отмирают на участках, где тело соприкасается с постелью:
- скулы и лобок поражаются в положении лежа на животе;
- пролежни на спине, ногах возникают от длительного лежания лицом вверх;
- бедра, лодыжки и колени страдают от лежания на боку.
Причиной становится как пересыхание, так и переувлажнение кожных покровов. Чрезмерная сухость чревата отшелушиванием кожи, а влажность открывает путь инфекции к пораженным участкам. Ситуацию усугубляет нарушение кровообращение на сдавленных участках.
Среди пациентов с пролежнями:
- люди в возрасте;
- с переломами бедра;
- с тетраплегией (параличом);
- пациенты в реанимации;
- госпитализированные больные;
- лежачие больные в домашних условиях.
Что нужно сделать для профилактики пролежней
 Важно своевременно взяться за лечение пролежней с учетом рекомендаций врачей. Учитывая сложность и длительность терапии, профилактика пролежней у лежачих больных становится обязательным мероприятием. Следующие рекомендации помогут снизить риск формирования язв на коже у пожилых людей и лежачих больных:
Важно своевременно взяться за лечение пролежней с учетом рекомендаций врачей. Учитывая сложность и длительность терапии, профилактика пролежней у лежачих больных становится обязательным мероприятием. Следующие рекомендации помогут снизить риск формирования язв на коже у пожилых людей и лежачих больных:
- каждые 2 часа поворачивать больного с одного бока на другой, по возможности приподнять верхнюю часть тела;
- при недержании менять подгузники чаще;
- приобрести специальный матрас, наполненный шариками из пенопласта или воздухом;
- контролировать состояние кожи, чтобы своевременно оказать помощь;
- очищать кожу больного как минимум дважды в неделю.
Грамотные действия вкупе с использованием современных уходовых средств способны предотвратить проблемы или существенно снизить риск их возникновения. Специальная защитная пена с оксидом цинка защитят кожу от раздражающего действия мочи и кала. Обработку проводят на участках, контактирующих с постелью:
- если пациент лежит на спине, средства наносят на пятки, область крестца, локти и затылок;
- в позиции лежа на боку обработке подлежит участок бедренной кости, а также ушные раковины.
Если пролежни уже появились, следует сразу уведомить врача и по его рекомендации начать лечение, чтобы ускорить заживление кожи и предотвратить некроз.
Стадии развития патологии
Правильная терапия начинается с определения стадии заболевания. Пролежни способны проявиться быстро — за 2 часа лежания без движений. Ткани сдавливаются под массой тела и недополучают питание, что нарушает обменные процессы, а в тяжелых ситуациях приводит к некрозу. По классификации пролежни делятся на 4 стадии с учетом степени поражения кожи:
- Кожа краснеет, становится грубой, часто отекает. Структурных нарушений пока нет, поэтому своевременно принятые меры позволят быстро устранить проблему.
- Верхний слой эпидермиса утрачивает целостность, начинается эрозия и отслоение подкожной клетчатки.
- Некроз участков кожи, под которыми видна жировая и мышечная ткань. Часто рана наполняется гноем.
- Самая тяжелая стадия, когда в процесс разрушения вовлекаются костная ткань и сухожилия. Раны глубокие, заполнены гноем.
Оценив состояние пациента, врач порекомендует подходящее в конкретной ситуации средство от пролежней для лежачих больных.
Лечение I и II стадии
 После выявления начальных стадий заболевания, важно обеспечить правильный уход за пролежнями — алгоритм действий будет примерно следующим:
После выявления начальных стадий заболевания, важно обеспечить правильный уход за пролежнями — алгоритм действий будет примерно следующим:
- поддерживать чистоту и нормальное состояние кожи (не сухое и не слишком влажное). Использовать антибактериальное мыло не нужно — оно устраняет не только вредные, но и полезные бактерии. Удобнее пользоваться специальными лосьонами или влажными салфетками. После очищения кожу не вытирать, а промокнуть;
- пересушенную кожу увлажнять специальным кремом, не провоцирующим аллергию. Чересчур влажную кожу можно подсушить детской присыпкой или другим средством, которое порекомендует врач;
- массировать покрасневшие участки не следует — допустимо растереть кожу вокруг махровым полотенцем;
- при недержании часто менять подгузники или урологические трусы.
При появлении пузырьков с серозным или геморрагическим содержимым и их вскрытии рана плохо заживает. По согласованию с лечащим врачом можно применять специальные мазевые повязки Branolind N, или врач может назначить вам гидротерапию (повязки HydroClean plus и HedroTac от «ПАУЛЬ ХАРТМАНН»). Обработка пролежней в домашних условиях такими средствами снизит риск развития некроза тканей и ускорит заживления раны.
Лечение III и IV стадии
Глубокий пролежень (III и IV степени) лечат по аналогии с терапией гнойных ран. Существует стандартный алгоритм, который корректируется с учетом состояния пациента. Когда рана заполнена некротизированными тканями и гноем, необходимо снять отечность, обеспечить отток гноя, подавить бактериальное обсеменение поврежденного участка. Далее, когда рана очистится от гноя, необходимо стимулировать рост здоровых тканей.
Стандартно пролежни 3–4 степени (стадии) лечат одновременно медикаментозным и хирургическим способом. Врач иссекает омертвевшие ткани, а для очищения и заживления назначает повязки из серии HydroClean, Hydrosorb gel, PermaFoam cavity. Большие глубокие повреждения, когда приходится иссекать обширные участки некроза, требуют аутодермопластики. Это операция, при которой рану закрывают лоскутом кожи, взятым у самого пациента. Желательно вовремя заметить и предотвратить развитие пролежней, чтобы не допустить тяжелых последствий. О способах применения повязок, частоте использования и необходимости назначения других методов лечения проконсультируйтесь с врачом!
Источник
