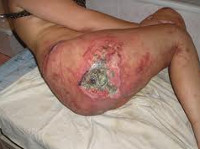
Что такое пролежни и последствия
Вопросы, рассмотренные в материале:
- Какие первые признаки пролежней у лежачих больных
- Каковы причины возникновения пролежнейу лежачих больных
- Чем опасны пролежни у лежачих больных
- Каковы методы профилактики пролежней у лежачих больных
Когда люди лечатся в гериатрических отделениях, палатах интенсивной терапии или восстанавливаются дома после инфарктов, инсультов, травм позвоночника, сложных переломов конечностей, а также находятся в состоянии прекомы, спинальных параличей и прочих патологий, связанных с длительным пребыванием в обездвиженном положении, их недуги часто осложняются появлением пролежней. Данная статья расскажет, чем опасны пролежни у лежачих больных.
Что такое пролежни

Лучшие цены на услуги по уходу за пожилыми в Москве и области!
Пролежни представляют собой опасное патологическое изменение кожных покровов, подкожной клетчатки, мышц, костей и других тканей организма. В его основе лежит нейротрофическое расстройство, при котором нарушаются иннервация, отток лимфы и кровообращение определенного участка тела, длительное время взаимодействующего с твердой поверхностью.
Кратко патологические изменения можно охарактеризовать так:
- возникают на той части туловища, которая контактирует с твердой поверхностью;
- патологическому процессу свойственна постепенность: начинается он с застоев крови, а, если лечение отсутствует, заканчивается нейротрофическим некрозом влажного или сухого типа, сепсисом или газовой гангреной;
- самый быстрый срок образования пролежней – сутки (если больной истощен и у него отмечаются опасные застойные явления при сердечно-сосудистой недостаточности);
- место локализации – выступающие участки туловища (самые характерные области появления язв);
- в случае, когда больной находится постоянно на спине, пролежни поражают крестец и копчик, остистые отростки позвоночника, ягодицы, лопатки, пятки;
- если больной лежит все время на животе, воспаляются гребни подвздошной кости, выступающая поверхность груди, коленные суставы;
- преимущественное положение больного на боку или полусидя способствует поражению пролежнями зоны седалищных бугров;
- возможно (нечасто) появление патологических изменений на складках молочных желез и затылке.
Опасные участки, в которых могут образоваться пролежни на коже, – под гипсовыми повязками, в местах, где тело плотно прилегает к материалам, не пропускающим влагу (пеленкам из клеенки, резиновым трубкам, бандажам и т. п.), а также к складкам постельного белья.
На слизистых оболочках пролежни возникают под зубными протезами, на слизистой сосудов (при долговременной катетеризации кровеносных сосудов), на уретре (в случае, когда длительно дренируется мочеиспускательный канал).
Редко пролежни возникают у людей молодого возраста, которые находятся в сознании и не страдают хроническими заболеваниями. Как правило, у этой группы подобные опасные образования если и появляются, то развиваются постепенно – так, что начало патологического процесса можно даже пропустить.
Первые признаки пролежней

Больной, находящийся в сознании и сохранивший болевую чувствительность, может испытывать следующие субъективные ощущения, свидетельствующие о начале опасного процесса (о них нужно рассказать ухаживающим):
- покалывания в отдельных местах на кожных покровах перед возникновением пролежневых язв – это происходит из-за того, что застаиваются биологические жидкости (кровь, лимфа), которые питают нервные окончания;
- онемение на этих участках спустя два-три часа после покалывания.
Лучшие цены на услуги по уходу за пожилыми в Москве и области!

960 руб/сутки!
Дом престарелых в мкр Левобережный
Подробнее

1250 руб/сутки!
Дом престарелых в квартале Терехово
Подробнее

790 руб/сутки!
Дом престарелых в Химках
Подробнее
Начинающиеся пролежни имеют определенную клиническую картину, и люди, которые осуществляют уход за лежачими больными, обязаны иметь представление о следующих видимых опасных проявлениях патологии:
- на коже пациента появляется венозная эритема синюшно-красного цвета, без четких границ; она возникает вследствие застоя периферической крови и лимфы, локализуется на участках, где костные, мышечные выступы тела соприкасаются с постелью, может иметь различную насыщенность окраски – как еле видимую, так и глубокую;
- эпидермис начинает слущиваться, предварительно могут выступить гнойные пузырьки.
Так проявляются симптомы зарождающейся патологии, которые должны насторожить. Необходимо сделать все возможное, чтобы ситуация не усугубилась.
Что предпринять для устранения этих опасных проявлений пролежней на начальных этапах:
- каждые два часа изменять положение туловища лежачего больного; в отсутствие противопоказаний для этой цели рекомендуется применять специальные подушки, которые не дадут контактировать кожным покровам с постелью;
- следить, чтобы уровень изголовья кровати больного был ниже уровня туловища или вровень с ним;
- сохранять необходимую степень влажности кожи пациента с помощью средств гигиены (пенки, моющего крема, спрея) – допускаются теплые ванны (горячую воду использовать запрещено), процедуры проводятся не реже 2-х раз в сутки; при неконтролируемых дефекациях следует удалить выделения как можно быстрее, так как образовавшаяся язва может очень быстро инфицироваться – это то, чем опасны пролежни для лежачих людей после комы;
- используя специальные адсорбирующие прокладки, пеленки, полотенца, салфетки, памперсы устранять излишки влаги с кожных покровов;
- производить смену постельного белья лежачего пациента не реже одного раза в сутки, периодически перестилать спальное место;
- крайне опасно делать больному интенсивный массаж, рекомендуется только легкими движениями поглаживать участки кожных покровов, где наблюдаются признаки застоя; особенно осторожно следует проводить такие действия в местах, где кости расположены близко друг к другу;
- чтобы предотвратить опасную патологию, нужно применять противопролежневые матрасы баллонного или ячеистого типа – данные изделия оснащены бесшумными компрессорами, которые помогают поддерживать жесткость оснований или менять ее благодаря возможности программного регулирования наполнения воздухом различных участков;
- если больной находится в инвалидном кресле, менять позу пациента минимум раз в час, используя для этого подушки с гелем, воздухом, пеной.
Чем опасны пролежни у лежачих больных

Пролежневые воспаления опасны тем, что ухудшают состояние лежачего больного в целом. Страдая от основного заболевания, которое сделало его полностью или частично обездвиженным, человек испытывает еще и боль от образовавшихся язв. К тому же пролежни еще больше ограничивают подвижность лежачих людей, что чревато появлением новых поражений.
Чем опасны пролежни у лежачих больных с инсультом и другими патологиями, повлекшими обездвиженность? В первую очередь тем, что они могут инфицироваться. Ослабленный из-за болезни иммунитет, накопление поврежденных клеток, внезапное снижение уровня микровибрации – все эти факторы создают опасную среду для возникновения и развития различных воспалительных процессов в кожных и мягких тканях, присоединения инфекции.
Часто лежачие больные и их близкие задают вопрос: можно ли умереть от пролежней? Необходимо отметить, что опасными для жизни являются не язвы сами по себе, вызванные обездвиженностью, а их инфицирование, ведущее к осложнениям. Вот только некоторые из заболеваний, которые могут стать следствием заражения пролежней:
Флегмона. Представляет собой гнойное воспаление подкожной жировой клетчатки, очень быстро распространяется на окружающие ткани.
- Остеомиелит. Это опасное заболевание, при котором в воспалительный процесс вовлекается костная ткань. Наиболее часто поражаются пяточные кости, кости затылка, а также бедренной головки, что в итоге ее разрушает и делает лежачего больного инвалидом.
- Гнойные артриты. При данном осложнении воспаляются связки и суставы.
- Гнойное расплавление стенки сосудов. Если в воспалительный процесс будет вовлечена сосудистая стенка, то у лежачего больного может открыться кровотечение (ситуация обещает стать особенно опасной, если поражению подвергнутся крупные сосуды, например, бедренная артерия); также через поврежденную стенку инфекция может проникнуть в кровь и стремительно разнестись по всему организму.
- Сепсис (заражение крови). Это самое опасное осложнение при пролежнях у лежачих больных. Вызвавшие воспаление бактерии распространяются по организму, поражая жизненно важные органы лежачего больного – мозг, почки, сердце и т. п. По разным данным, летальный исход от заражения крови составляет 50–70 %.
Отвечая на вопрос, чем опасны пролежни у лежачих больных и сколько времени человек может с ними прожить, врачи констатируют: прогноз определяется как тяжестью основного заболевания, так и степенью выраженности инфекционных осложнений. Есть ряд факторов, которые повышают риск присоединения опасной инфекции и стремительного распространения ее по организму. В их числе – преклонный возраст лежачих больных, тяжелые нарушения сосудов, заболевания головного и спинного мозга, низкий микровибрационный фон. В этом случае осложнения чреваты летальным исходом.
Срок жизни лежачего больного с пролежневыми поражениями зависит и от того, насколько вовремя было начато лечение. При обнаружении опасных дефектов кожи и мягких тканей на ранних стадиях и проведении правильной терапии риск фатальных осложнений и смерти пациента сводится к минимуму. В случае тяжелых поражений у пациентов важно помогать организму комплексно, в первую очередь улучшая кровоснабжение тканей. Хорошей ресурсной поддержкой в подобной ситуации может оказаться виброакустическая терапия.
Если будут выявлены тяжелые дефекты, возникшие из-за опасных инфекционных поражений, крайне важно как можно быстрее начать лечение лежачего пациента антибиотиками и хирургическими методами, что поможет уменьшить риск повреждения окружающих тканей и развития сепсиса.
Причины возникновения пролежней
Опасные пролежни у лежачих больных возникают следующим образом. В теле человека есть сеть капилляров – кровеносных сосудов, которые обеспечивают кровоток к органам. Когда сосуды пережимаются, ткани больше не снабжаются кровью и погибают.
Достаточно пробыть в лежачем обездвиженном положении 2 часа, чтобы сосуды сдавились, и кровь перестала поступать в ткани. Так запускаются пролежневые процессы. Поэтому следует помнить, что долгое сидение или лежание в неподвижном состоянии может быть опасным.
Кроме того, пролежневые воспаления могут появиться, если из-под тела лежачего больного постоянно выдергивают влажную простыню. В этом случае кровеносные сосуды разрываются, причем внешне это не заметно, снабжение тканей необходимыми питательными веществами прекращается, образуются опасные пролежни.
Сосуды рвутся и в случае, когда неходячий пациент часто сползает со спального места, чтобы поменять положение тела.
Факторы риска развития пролежней

Как показывают наблюдения, у разных лежачих больных пролежни могут формироваться по срокам неодинаково. Чтобы обобщить оценки факторов риска пролежневых воспалений, в лечебных заведениях пользуются шкалами Ватерлоу, Нортона или Брэдена. Они позволяют определить слабые позиции с учетом недостатков ухода и особенностей конкретного лежачего больного. В домашних условиях такие обобщения мало что дают.
Факторы, связанные с недочетами организации ухода за лежачим больным:
- постель неопрятная, перестилается менее одного раза в сутки;
- нательное белье редко меняется на чистое и сухое;
- игнорируются гигиенические процедуры (лицо, осуществляющее уход за лежачим больным, пренебрегает обработкой кожи пациента специальными средствами, обсушиванием, массажем участков тела без дополнительной травматизации пролежневого образования);
- спальное место обладает твердой неровной поверхностью.
Факторы, связанные с индивидуальными особенностями состояния лежачего больного:
- преклонный возраст;
- истощение или, напротив, тучность лежачего больного;
- заболевания сердечно-сосудистой системы;
- болезни, вызванные нарушением иннервации тела (в том числе инсульты);
- патологии, обусловленные сбоем обменных процессов в организме лежачего человека (сахарный диабет, нарушение водно-солевого обмена или обычное ограничение в питье);
- неправильное питание или дефицит в рационе белковых продуктов, нарушение белкового обмена (белковые дистрофии);
- пребывание лежачего больного в состоянии, когда он не может контролировать дефекацию, мочеиспускание (слабоумие, кома и т. п.).
Также факторами, способствующими возникновению и развитию опасных пролежневых язв у лежачих больных, являются курение, дефицит воды и скудная еда, сахарный диабет, избыточный или недостаточный вес, недержание кала и мочи, грязь на кожных покровах, присутствие мелких предметов и крошек в постели, аллергия на средства по уходу за кожей, складки, пуговицы и швы на белье, травмы и заболевания головного и спинного мозга, избыточное потоотделение при повышении температуры.
Дома для престарелых в Подмосковье
Сеть пансионатов для пожилых людей предлагает дома для престарелых, которые являются одними из лучших в плане комфорта, уюта и расположены в красивейших местах Московской области.
Мы готовы предложить:
- Комфортабельные пансионаты по уходу за пожилыми людьми в Москве и МО. Предложим все возможные варианты для размещения близкого Вам человека.
- Большую базу квалифицированного персонала по уходу за пожилыми людьми.
- Круглосуточный уход за престарелыми людьми профессиональными сиделками (весь персонал граждане РФ).
- Если Вы в поиске работы, мы предлагаем вакансии сиделок.
- 1-2-3-местное размещение в пансионатах для пожилых людей (для лежачих специализированные удобные кровати).
- 5-разовое полноценное и диетическое питание.
- Ежедневный досуг: игры, книги, просмотр кинофильмов, прогулки на свежем воздухе.
- Индивидуальную работу психологов: арт-терапия, музыкальные занятия, лепка.
- Еженедельный осмотр профильных врачей.
- Комфортные и безопасные условия: благоустроенные загородные дома, прекрасная природа, чистейший воздух.
В любое время дня и ночи пожилым людям всегда придут на помощь, какая бы проблема их не волновала. В этом доме все родные и близкие. Здесь царит атмосфера любви и дружбы.
Консультацию относительно приема в пансионат Вы можете получить по телефону:
8 (495) 181-98-94 круглосуточно.
Источник
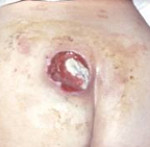
Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.

Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
