Что такое пролежни и их последствия фото
Содержание
Опрелости и пролежни: в чем разница
Как распознать, на какой стадии повреждения кожи
Причины появления
Лечение пролежней на разных стадиях
Опрелости: как лечить в зависимости от степени
Опрелости и пролежни
У тяжелобольных людей, особенно лежачих, со временем изменяется состояние кожного покрова, уменьшается уровень выработки коллагена и жиров, что приводит к повышению чувствительности, истончению и сухости. При этом кожа легко травмируется и долго заживает, а отсутствие должного ухода и воздушных ванн провоцирует появление раздражения и присоединение инфекций. Чаще всего в этих условиях у пациента и появляются опрелости и пролежни. Качественный уход за пациентами снижает вероятность развития кожных осложнений на 70%.
Опрелости отличаются от пролежней основными симптомами проявлений, механизмом развития и преимущественной локализацией:
- пролежни: изменение цвета кожи с чёткими границами, припухлость, мокнущие раны с быстрым поражением подлежащих тканей (при отсутствии своевременных мер по уходу и лечению); образуются в результате постоянного сдавливания мягких тканей и чаще всего локализуются на пятках, коленях, локтях, копчике, ягодицах и т.д. (локализация зависит от преимущественного положения пациента);
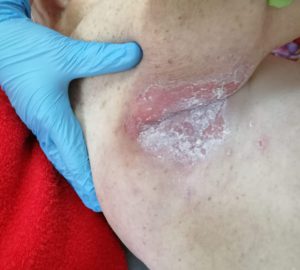
- опрелости: зудящее раздражение, жжение, болезненные ощущения, изменение цвета кожных покровов с размытыми границами, неприятный запах; чаще всего образуются в местах постоянного трения кожи, повышенной влажности и отсутствия воздухообмена: на шее, в подмышечных впадинах, под грудью (у женщин), в складках живота, в паховых складках, между пальцами.
Как распознать, на какой стадии повреждение кожи
Опрелости – воспалительный процесс, образующийся в результате постоянного контакта кожного покрова с сальным секретом, отсутствия гигиены, повышенной влажности и трения кожного покрова. В случае инфицирования и отсутствия ухода опрелости становятся хроническим заболеванием.
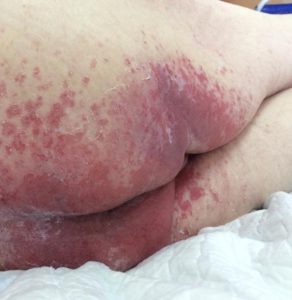
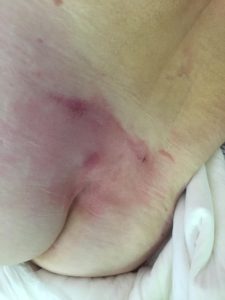
Опрелости в ягодичной области. Фото: ЦПП |
Опрелости в подмышечной впадине. Фото: ЦПП |
Выделяют 3 степени развития опрелостей:
1 степень – начальная: покраснение и зуд без видимых повреждений кожного покрова.
2 степень – поражения средней тяжести: кожные покровы повреждены (язвы), что сопровождается зудом и жжением.
3 степень – тяжелые поражения: глубокие незаживающие трещины, неприятный запах и увеличение площади поражения в сочетании с жжением и болевыми ощущениями.
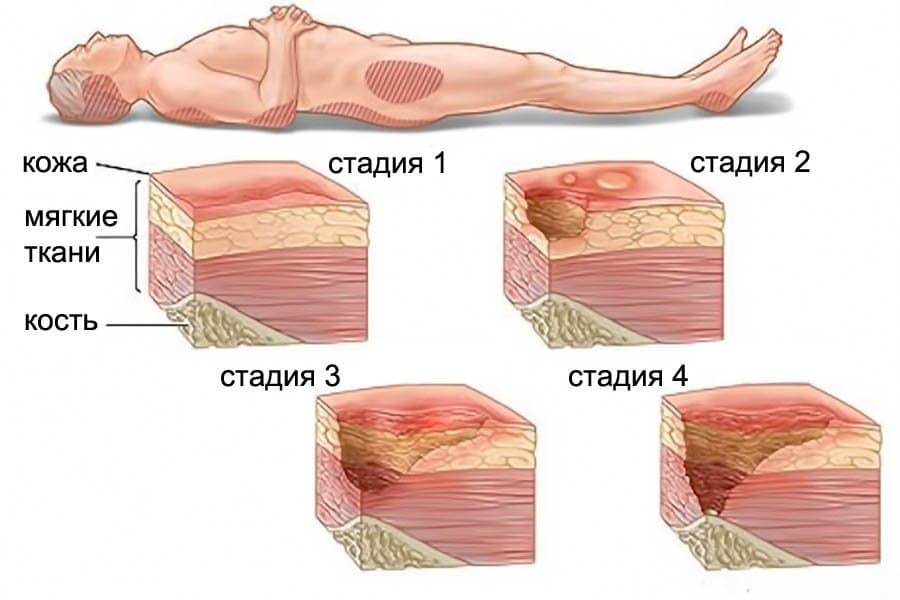
Пролежни – это участки ишемии и некроза тканей, возникающие в результате сдавливания, сдвига или смещения их между скелетом человека и поверхностью постели.
Выделяют 4 стадии развития пролежней:
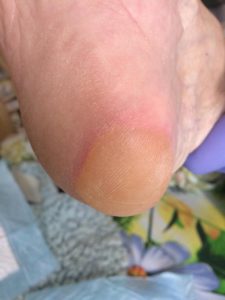
1 стадия – бледнеющее покраснение: бледный участок кожи или устойчивая гиперемия, не проходящая после прекращения давления; кожные покровы не повреждены; давление пальцем в центре зоны покраснения вызывает побледнение кожи, – это явление доказывает, что микрокровообращение не нарушено.
Пролежень 1 стадии на спине. Фото: ЦПП |
Пролежень 1 стадии. Фото: Центр ЕЦДО |
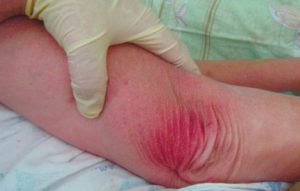
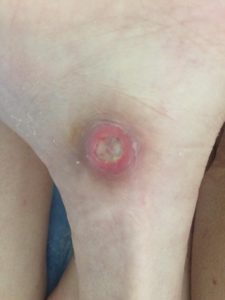
2 стадия – небледнеющее покраснение: цвет кожи – синюшно-красный, с чёткими краями; поверхностное нарушение целостности кожных покровов (потёртости, пузыри или плоский кратер) с распространением на подкожную клетчатку; обычно сопровождается болью.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 2 стадии. Фото: ЦПП |
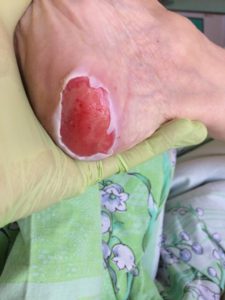
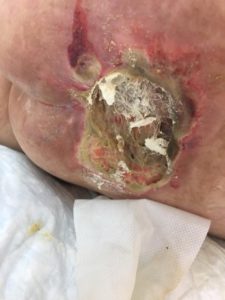
3 стадия – повреждение кожи до мышечного слоя или с проникновением в мышцы: края раны хорошо отграничены, окружены отеком и покраснением; дно раны может быть заполнено жёлтым некрозом или красной грануляцией; могут быть жидкие выделения и болевые ощущения.
Пролежень 2 стадии. Фото: ЦПП |
Пролежень 3 стадии. Фото: ЦПП |
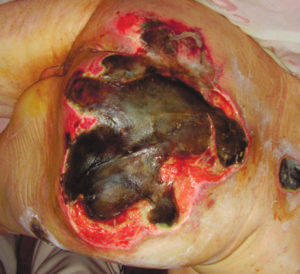
4 стадия – повреждение всех мягких тканей, видны сухожилия и кости: образуется много ям, которые могут соединяться; дно раны часто заполняется чёрным некрозом и черно-коричневыми массами распадающихся тканей.
Пролежень 4 стадии. Фото: ЦПП |
Пролежень последней стадии, некроз тканей. Фото: Центр ЕЦДО |
Причины появления
Опрелости и пролежни – первый признак того, что нужно внимательнее следить за больным, что уход за ним недостаточный.
Основные причины появления опрелостей:
Внутренние:
- избыточная масса тела;
- повышенное потоотделение, недержание мочи;
- нарушение кровообращения;
- аллергические реакции;
- изменение уровня сахара в крови, нарушение обменных процессов в организме.
Внешние:
- недостаточный уход;
Видео: Перемещение больного в постелиКак правильно подтянуть человека в постели и переместить его с одного края кровати на другой
- неблагоприятные условия окружающей среды: жаркая погода, плохо вентилируемая комната, где находится пациент;
- неудобная и тесная одежда, неправильно подобранное постельное и одноразовое белье.
Среди основных причин и факторов риска развития пролежней есть как обратимые (состояния и условия, которые поддаются коррекции), так и необратимые.
Обратимые:
- Внутренние: истощение/ожирение, ограничение подвижности, анемия, обезвоживание, сердечная недостаточность, гипотензия, недержание мочи и кала, боль.
- Внешние: плохой уход, неправильно подобранные средства и методы ухода, нарушение правил расположения больного в кровати или на кресле, несоблюдение техники перемещения, недостаток белка и аскорбиновой кислоты в питании (снижение или отсутствие аппетита), приём лекарственных препаратов (цитостатики, НПВС, гормоны), изменение микроклимата кожи (перегрев, переохлаждение, избыточное увлажнение, сухость).
Необратимые:
- Внутренние: старческий возраст, терминальное состояние, неврологические нарушения (чувствительные, двигательные), изменение сознания (спутанность или выключение сознания).
- Внешние: предшествующее обширное хирургическое вмешательство продолжительностью более 2 часов, травмы.
Кстати, мы подготовили не один, а целую серию видеороликов о лечении и профилактике пролежней. Они короткие (от 7 до 20 минут) и наглядные. Чтобы посмотреть, переходите по ссылке.
Лечение пролежней на разных стадиях
Цель лечения пролежней – восстановление нормальных кожных покровов в области пролежня.
На 1 стадии важна профилактика прогрессирования процесса с использованием противопролежневых систем. Особое внимание нужно уделить уходу за пациентом, использовать защитные плёночные дышащие повязки (по типу “второй кожи”). Возможен лёгкий массаж здоровой ткани вокруг зоны покраснения – поглаживание по часовой стрелке, допустимо с активирующими средствами (это средства, улучшающие микроциркуляцию крови в тканях, что ведет к улучшению обменных процессов в тканях, а следовательно, и к улучшению их состояния и повышению устойчивости к воздействию негативных факторов; к таким средствам относятся специальные крема и гели с камфорой или гуараной, но ни в коем случае не камфорный спирт и ему подобные средства).
На 2 стадии проводится профилактика инфицирования раны: ее промывают стерильным физиологическим раствором комнатной температуры, накладывают прозрачные полупроницаемые плёнки, гидроколлоидные и пенистые повязки. Также важно предупреждение распространения процесса – для этого пациенту обеспечивается качественный уход, и используются противопролежневые системы.
На 3 стадии нужно очищать рану от экссудата и некротических масс (иссечение некротических тканей проводят хирургическим путем или растворяют некроз с помощью специальных гелевых повязок, промывают раны физ. раствором, при вторичной инфекции и наличии гнойных выделений – антибактериальными средствами (метронидазолом). Нужно обеспечить абсорбцию отделяемого и защитить от высыхания и инфицирования (используются атравматичные бактерицидные и абсорбирующие повязки: на основе пчелиного воска с бактерицидными свойствами, гидрогелевые, на основе альгината кальция – что может служить и кровеостанавливающим средством). После необходима стимуляция процесса заживления (для чистых ран) и в дальнейшем – качественный уход и использование противопролежневых систем.
На 4 стадии применимы мероприятия 3-й стадии в сочетании (при необходимости) с профилактикой и остановкой кровотечения (для чего применяются атравматичные повязки, местно – раствор этамзилата и аминокапроновой кислоты, альгинат кальция).
Существует большое количество современных повязок, все они делятся на два типа:
- Система последовательного воздействия на рану получила название TIME (от англ. time – время), так как экономит время и материальные средства. Она основана на применении повязок для лечения во влажной среде. Гидроактивные повязки воздействуют на раневую ткань на молекулярном уровне, предотвращая развитие хронического воспаления в ране, связанного с высокой протеазной активностью тканей и низкой активностью факторов роста, что характерно для пролежней 3 и 4 стадии. Использование повязок, длительно создающих и поддерживающих сбалансированную влажную раневую среду, способствует ускорению образования грануляционной ткани;
- Повязки на основе САПа (суперабсорбирующиго полимера) очищают хроническую рану в 2,5 раза быстрее по сравнению с увлажняющим (гидроактивным) гелем. Внутри повязки может содержаться антисептик, инактивирующий всю патогенную флору. При этом сухая рана увлажняется, при наличии же избытка жидкого отделяемого оно поглощается одной и той же гидрофильной губчатой повязкой, защищенной гидроактивным гелевым контактным слоем. Баланс жидкости отлажен настолько, что такие повязки могут применяться как на этапе грануляции, так и эпителизации, до её завершения.
Опрелости: как лечить в зависимости от степени
Основой лечения опрелостей, как и лечения пролежней, является качественный уход.
1 степень: необходимо регулярно очищать кожу пациента, обеспечивая ей возможность “дышать”. Также целесообразно заменить постельное и нательное белье на бесшовные изделия из мягких и натуральных тканей, пересмотреть рацион питания и температуру пищи (еда должна быть тёплой, не горячей) для уменьшения потоотделения; орошать поражённые участки настоем коры дуба, ромашки, шалфея или череды; после орошения дать коже хорошо высохнуть и припудрить детской присыпкой или картофельным крахмалом или нанести средства с цинком или аргинином тонким слоем до полного впитывания.
2 степень: при сохраняющихся мерах по уходу необходимо использовать мягкие нетравмирующие антисептические растворы (хлоргексидин, риванол и т. д.) и средства для восстановления эпидермиса (декспантенол, бепантен); для снятия зуда, уменьшения воспаления и подсушивания кожи используются антигистаминные средства, а также мази или пасты (Лассара, Теймурова, Деситин).
3 степень: мероприятия должны быть направлены на предотвращение развития инфекционного процесса, снятие болезненных ощущений и уменьшение воспаления. Подход в лечении аналогичен 3-й стадии лечения пролежней.
Опрелости и пролежни на начальном этапе развития легко поддаются лечению, и при надлежащем уходе состояние кожного покрова восстанавливается полностью.
Надо помнить, что главным фактором предотвращения появления пролежней и опрелостей, а также основой их лечения, служит своевременный и тщательный уход за тяжелобольным человеком.
Материал подготовлен с использованием гранта Президента Российской Федерации, предоставленного Фондом президентских грантов.
Благодарим за подготовку статьи специалистов АНО «Самарский хоспис» Парфенову Татьяну Анатольевну и Осетрову Ольгу Васильевну.
В статье использованы иллюстрации, в том числе, из методических пособий Учебного Центра ЕЦДО.
Источник
Патогенез
Пролежень — это понятие, которое используется для описания некроза мягких тканей, развивающегося из-за нарушения защитных свойств кожных покровов, вызванных кислородным голоданием в результате продолжительного и сильного сдавливания. Чаще всего это происходит в области крестца, затылка и ягодиц. Травмирование происходит вследствие трения, смещения и набухания кожных покровов, по причине которых создается благоприятная среда для бактериального заражения, что приводит к развитию воспалительных процессов и омертвению тканей.
Пролежни могут образовываться на пятках, локтях, коленях, пальцах ног, в области подвздошной и бедренной кости.
Причины пролежней
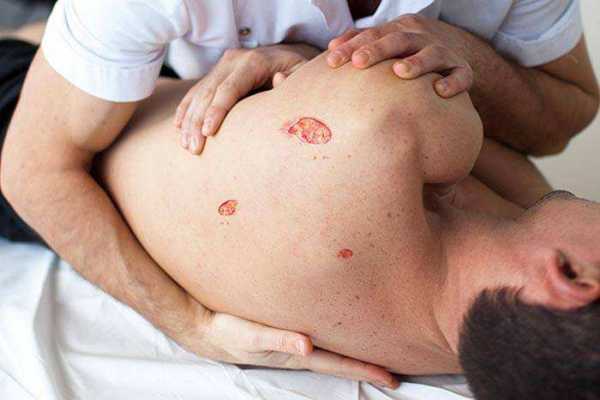 Пролежни возникают в результате совокупного или раздельного воздействия следующих факторов:
Пролежни возникают в результате совокупного или раздельного воздействия следующих факторов:
- продолжительное наружное давление;
- трение об одежду или постель, что приводит к нарушению кожных покровов и возникновению эрозионных процессов;
- при наклонном положении, когда возникает сдвиг между опорными тканями и мышцами и неподвижными наружными кожными покровами, взаимодействующими с внешними поверхностями;
- повышенная влажность — контакт кожи с потом и мочой приводят к повреждению тканей и их набуханию, что создает благоприятную среду для распространения микробов и бактерий.
Чаще всего причинами образования пролежней у лежачих больных являются:
- недостаточный ухода или полное его отсутствие;
- нарушение естественной влажности кожных покровов — очень сухая или неестественно влажная кожа;
- избыточный вес пациента;
- недержание;
- анемия;
- болезни, сопровождающиеся нарушением кровообращения;
- отклонения температуры тела от нормы в ту или другую сторону;
- дефицит белка;
- мышечные спазмы;
- ограниченная подвижность, в том числе продолжительный постельный режим.
Риск пролежней особенно велик для тяжелобольных, вынужденных подолгу находиться в неподвижном положении, вследствие комы, паралича, после перенесенных операций, а также для людей, много времени проводящих в инвалидном кресле.
Симптомы пролежней
На разных стадиях повреждений кожного покрова присутствует своя симптоматика.
- На первом этапе ощущается зуд, сухость, покраснение кожи. Область локализации может иметь температуру, отличную от температуры остального тела, быть более плотной или, наоборот, более мягкой.
- На второй стадии развиваются эрозионные процессы — появляются волдыри и язвы, но подкожная клетчатка при этом еще не повреждена.
- На третьем этапе поражена кожа по всей толщине, но мышцы и кости еще не затронуты.
- Четвертая стадия характеризуется повреждениями, затрагивающими мышцы, кости и связки.
Кроме этого встречаются повреждений, которые нельзя отнести к той или иной стадии, когда глубину поражения определить невозможно из-за покрывающего его струпа.
Анализы и диагностика
Диагностика пролежня проводится травматологом или гнойным хирургом на основании внешнего осмотра кожных покровов и опроса лиц, ухаживающих за больным. Назначается общий анализ крови, исследование мазка из раны. В отдельных случаях проводится биопсия на предмет выявления рака кожи.
Почему недопустимо лечение народными средствами
 Пролежни хорошо поддаются лечению в домашних условиях только на первой и второй стадии. Однако нельзя использовать для этого народные методы и рецепты, а лишь доказавшие свою эффективность современные средства. Более запущенные случаи необходимо лечить в клинических условиях под наблюдением врача.
Пролежни хорошо поддаются лечению в домашних условиях только на первой и второй стадии. Однако нельзя использовать для этого народные методы и рецепты, а лишь доказавшие свою эффективность современные средства. Более запущенные случаи необходимо лечить в клинических условиях под наблюдением врача.
Главный принцип лечения — восстановление кровообращения в месте поражения. С этой целью важно часто менять положение больного. Для облегчения этого процесса используются различные приспособления, например льняные простыни и специальные подъемники.
Любое лечение может быть назначено только врачом, который определит степень поражения и порекомендует подходящие препараты.
На ранних стадиях поражения для обработки кожи можно использовать камфорный спирт. Он снижает болевой синдром, стимулирует приток крови и оказывает антисептическое действие.При развитии воспалительных процессов для обработки пролежней нельзя пользоваться зеленкой, йодом и перекисью водорода, поскольку они ускоряют развитие некроза.
Накладывание на места образования пролежней повязки Бранолинд Н с перуанским бальзамом или повязки HydroClean Plus, предактивированные раствором Рингера, способствует увлажнению поверхности раны, ускоряет отторжение некроза и стимулирует очищение раны. Повязки не прилипают к ране, их можно удалить, не причиняя дискомфорта пациенту.
Диета
Сбалансированная диета для больного должна включать достаточное количество витаминов A, С, группы B и белковой пищи: молочные продукты, яйца, нежирное мясо и рыбу.
Кормить больного нужно небольшими порциями 4–6 раз в день. Необходимо следить, чтобы пациент употреблял достаточное количество жидкости.
Последствия и прогноз
Последствия пролежней при отсутствии своевременного лечения чрезвычайно серьезны, они могут усугубить общее тяжелое состояние пациента вследствие инфицирования ран.
При медленном заживлении возможно развитие остеомиелита костных тканей. В редких случаях внутри язвы возникает плоскоклеточная карцинома. Могут образовываться свищи, флегмоны, развиваться кальцификация тканей. Наиболее серьезными осложнениями являются бактериемия, менингит и эндокардит. Если пациента оставить без врачебной помощи, эти состояния приводят к летальному исходу.
Важно помнить, что сами по себе глубокие повреждения тканей не проходят, и при отсутствии лечения прогноз всегда неблагоприятный. Чем раньше и активнее начинается лечение, тем благоприятнее прогноз на выздоровление. Так, повреждения кожи первой стадии могут быть вылечены без каких-либо негативных последствий. После полугода интенсивного лечения повреждений второй стадии, выздоровление наблюдается в 70% случаев. При лечении поражений третьей стадии полностью избавиться от недуга можно лишь в половине случаев. На четвертой стадии даже при интенсивной помощи процент излечения составляет только 30%.
Пролежни возникают как осложнение различных заболеваний, при которых ткани недополучают питание или сдавливаются, смещаются ввиду внешних факторов. Осложнения возникают не только у лежачих больных — язвы на кожных покровах формируются при внешнем давлении, особенно на участках с костными выступами.
У недвижимых пациентов сосуды и кожа сдавливаются, а из-за застойных процессов ткани отмирают на участках, где тело соприкасается с постелью:
- скулы и лобок поражаются в положении лежа на животе;
- пролежни на спине, ногах возникают от длительного лежания лицом вверх;
- бедра, лодыжки и колени страдают от лежания на боку.
Причиной становится как пересыхание, так и переувлажнение кожных покровов. Чрезмерная сухость чревата отшелушиванием кожи, а влажность открывает путь инфекции к пораженным участкам. Ситуацию усугубляет нарушение кровообращение на сдавленных участках.
Среди пациентов с пролежнями:
- люди в возрасте;
- с переломами бедра;
- с тетраплегией (параличом);
- пациенты в реанимации;
- госпитализированные больные;
- лежачие больные в домашних условиях.
Что нужно сделать для профилактики пролежней
 Важно своевременно взяться за лечение пролежней с учетом рекомендаций врачей. Учитывая сложность и длительность терапии, профилактика пролежней у лежачих больных становится обязательным мероприятием. Следующие рекомендации помогут снизить риск формирования язв на коже у пожилых людей и лежачих больных:
Важно своевременно взяться за лечение пролежней с учетом рекомендаций врачей. Учитывая сложность и длительность терапии, профилактика пролежней у лежачих больных становится обязательным мероприятием. Следующие рекомендации помогут снизить риск формирования язв на коже у пожилых людей и лежачих больных:
- каждые 2 часа поворачивать больного с одного бока на другой, по возможности приподнять верхнюю часть тела;
- при недержании менять подгузники чаще;
- приобрести специальный матрас, наполненный шариками из пенопласта или воздухом;
- контролировать состояние кожи, чтобы своевременно оказать помощь;
- очищать кожу больного как минимум дважды в неделю.
Грамотные действия вкупе с использованием современных уходовых средств способны предотвратить проблемы или существенно снизить риск их возникновения. Специальная защитная пена с оксидом цинка защитят кожу от раздражающего действия мочи и кала. Обработку проводят на участках, контактирующих с постелью:
- если пациент лежит на спине, средства наносят на пятки, область крестца, локти и затылок;
- в позиции лежа на боку обработке подлежит участок бедренной кости, а также ушные раковины.
Если пролежни уже появились, следует сразу уведомить врача и по его рекомендации начать лечение, чтобы ускорить заживление кожи и предотвратить некроз.
Стадии развития патологии
Правильная терапия начинается с определения стадии заболевания. Пролежни способны проявиться быстро — за 2 часа лежания без движений. Ткани сдавливаются под массой тела и недополучают питание, что нарушает обменные процессы, а в тяжелых ситуациях приводит к некрозу. По классификации пролежни делятся на 4 стадии с учетом степени поражения кожи:
- Кожа краснеет, становится грубой, часто отекает. Структурных нарушений пока нет, поэтому своевременно принятые меры позволят быстро устранить проблему.
- Верхний слой эпидермиса утрачивает целостность, начинается эрозия и отслоение подкожной клетчатки.
- Некроз участков кожи, под которыми видна жировая и мышечная ткань. Часто рана наполняется гноем.
- Самая тяжелая стадия, когда в процесс разрушения вовлекаются костная ткань и сухожилия. Раны глубокие, заполнены гноем.
Оценив состояние пациента, врач порекомендует подходящее в конкретной ситуации средство от пролежней для лежачих больных.
Лечение I и II стадии
 После выявления начальных стадий заболевания, важно обеспечить правильный уход за пролежнями — алгоритм действий будет примерно следующим:
После выявления начальных стадий заболевания, важно обеспечить правильный уход за пролежнями — алгоритм действий будет примерно следующим:
- поддерживать чистоту и нормальное состояние кожи (не сухое и не слишком влажное). Использовать антибактериальное мыло не нужно — оно устраняет не только вредные, но и полезные бактерии. Удобнее пользоваться специальными лосьонами или влажными салфетками. После очищения кожу не вытирать, а промокнуть;
- пересушенную кожу увлажнять специальным кремом, не провоцирующим аллергию. Чересчур влажную кожу можно подсушить детской присыпкой или другим средством, которое порекомендует врач;
- массировать покрасневшие участки не следует — допустимо растереть кожу вокруг махровым полотенцем;
- при недержании часто менять подгузники или урологические трусы.
При появлении пузырьков с серозным или геморрагическим содержимым и их вскрытии рана плохо заживает. По согласованию с лечащим врачом можно применять специальные мазевые повязки Branolind N, или врач может назначить вам гидротерапию (повязки HydroClean plus и HedroTac от «ПАУЛЬ ХАРТМАНН»). Обработка пролежней в домашних условиях такими средствами снизит риск развития некроза тканей и ускорит заживления раны.
Лечение III и IV стадии
Глубокий пролежень (III и IV степени) лечат по аналогии с терапией гнойных ран. Существует стандартный алгоритм, который корректируется с учетом состояния пациента. Когда рана заполнена некротизированными тканями и гноем, необходимо снять отечность, обеспечить отток гноя, подавить бактериальное обсеменение поврежденного участка. Далее, когда рана очистится от гноя, необходимо стимулировать рост здоровых тканей.
Стандартно пролежни 3–4 степени (стадии) лечат одновременно медикаментозным и хирургическим способом. Врач иссекает омертвевшие ткани, а для очищения и заживления назначает повязки из серии HydroClean, Hydrosorb gel, PermaFoam cavity. Большие глубокие повреждения, когда приходится иссекать обширные участки некроза, требуют аутодермопластики. Это операция, при которой рану закрывают лоскутом кожи, взятым у самого пациента. Желательно вовремя заметить и предотвратить развитие пролежней, чтобы не допустить тяжелых последствий. О способах применения повязок, частоте использования и необходимости назначения других методов лечения проконсультируйтесь с врачом!
Источник