Что такое пролежень и как его лечить

Пролежень – это некроз мягких тканей, возникающий вследствие нарушения их питания и длительного давления на определенную область тела. Развитию патологии способствует ограниченная подвижность больного, недостаточный уход, нарушения чувствительности и трофики. Пролежни обычно возникают в местах прилегания костных выступов к коже (крестец, пятки, лопатки). Тактика лечения зависит от глубины и стадии некроза. При поверхностных пролежнях выполняются перевязки, при глубоких поражениях необходимо иссечение омертвевших тканей.
Общие сведения
Пролежень – омертвение тканей, возникающее вследствие длительного давления в сочетании с нарушением иннервации и кровообращения на определенном участке тела. Развивается у ослабленных лежачих больных. Кроме того, пролежень может появиться у пациентов с переломами вследствие давления слишком тугой или неровной гипсовой повязки, а также у людей с зубными протезами (при его плохой подгонке).
Вероятность развития пролежня в первую очередь зависит от двух факторов: качества ухода и тяжести заболевания. В некоторых случаях появления пролежней достаточно трудно избежать и для их профилактики приходится применять целый арсенал специальных средств: противопролежневые матрасы, специальные впитывающие пеленки, круги, подкладываемые под определенные участки тела и т. д.
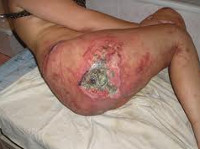
Пролежень
Причины пролежня
Основной причиной возникновения патологии является сдавление тканей между костью и находящейся снаружи твердой поверхностью. Мягкие ткани сдавливаются между костью и кроватью или костью и инвалидным креслом, что приводит к нарушению кровообращения в мелких сосудах. К клеткам сдавленной области перестает поступать кислород и питательные вещества, в результате участок ткани мертвеет и погибает.
Дополнительными причинами повреждения кожи в типичных местах образования пролежней становятся трение и скольжение. Трение о простыни или одежду возникает, когда пациент самостоятельно меняет позу, либо его переворачивают или пересаживают члены семьи или мед. работники. Скольжению способствует слишком высокий подъем головного конца кровати, при котором пациент соскальзывает вниз, а также попытка удержаться в сидячем или полусидячем положении без должной опоры.
В группу риска возникновения пролежней относятся все люди с ограниченной подвижностью, которая может возникнуть вследствие оперативных вмешательств, параличей, комы, седации, слабости и общего плохого самочувствия, а также заболеваний или травм при которых необходим постельный режим или использование инвалидного кресла. Вероятность развития заболевания увеличивается у курильщиков и людей пожилого возраста, при плохом питании и недостатке жидкости. К числу других факторов, повышающих риск возникновения пролежней, относятся:
- Ухудшение чувствительности вследствие неврологических заболеваний, повреждений спинного мозга и т. д. При таких состояниях пациенты не ощущают боли и дискомфорта, свидетельствующих о сдавлении мягких тканей. Пролежни у пациентов с параличами склонны к затяжному, упорному течению и могут возникать даже в нетипичных местах (например, вследствие давления края обуви).
- Потеря веса и мышечная атрофия. Мышцы и жировая ткань являются естественными прослойками между костными выступами и кожей. При их уменьшении кожа при давлении подвергается увеличенным нагрузкам. Поэтому пролежни часто образуются у истощенных больных.
- Слишком влажная или слишком сухая кожа. Кожа становится сухой при повышении температуры, а влажной – при усиленном потоотделении, которое может быть обусловлено как болезнью, так и чрезмерным перегревом больного (слишком теплое одеяло, слишком высокая температура в помещении).
- Недержание мочи или кала. У пациентов, не контролирующих свой мочевой пузырь, кожа часто бывает влажной, что делает ее более уязвимой к образованию пролежней. А бактерии, присутствующие в каловых массах, могут способствовать инфицированию пролежней и становиться причиной развития тяжелых местных осложнений.
- Заболевания, вызывающие нарушения кровообращения (сахарный диабет, облитерирующий эндартериит, острая окклюзия сосудов, облитерирующий атеросклероз).
- Мышечные спазмы. При непроизвольных движениях кожа постоянно страдает от трения о простыни, одежду и другие поверхности.
- Нарушения сознания. Пациенты не могут адекватно оценивать свое состояние и воздерживаться от действий, провоцирующих образование пролежней или выполнять действия, препятствующие их появлению.
Классификация
В современной гнойной хирургии наибольшей популярностью пользуется классификация пролежней с учетом степени тяжести:
- I стадия пролежня. Целостность кожных покровов не нарушена. Отмечается покраснение, цианотичность или багровый оттенок кожи. Кожа может выглядеть раздраженной. Иногда пациенты жалуются на болезненность или повышенную чувствительность в области формирующегося пролежня.
- II стадия пролежня. Есть поверхностная рана с повреждением эпидермиса и части дермы. Пролежень может представлять собой пузырь с жидкостью или красно-розовую, отечную, напоминающую язву рану.
- III стадия пролежня. Некроз распространяется на всю глубину дермы и захватывает подкожную жировую клетчатку. При этом фасция и подлежащие органы и ткани остаются интактными. Визуально выявляется пролежень в виде кратерообразной раны с дном из желтоватой омертвевшей ткани.
- IV стадия пролежня. Обширный, глубокий пролежень. Некротические процессы распространяются на сухожилия, мышцы и кости, которые могут выстоять в ране. Дно пролежня заполнено омертвевшей темной тканью.
Кроме того, существует классификация пролежней с учетом размера поражения: небольшой пролежень (диаметром до 5 см), средний пролежень (от 5 до 10 см), большой пролежень (от 10 до 15 см) и гигантский пролежень (более 15 см). Отдельно выделяют свищевую форму пролежней, при которой в мягких тканях имеется большая полость, сообщающаяся с наружной средой через небольшое отверстие на коже (свищ). Полость может находиться на значительном расстоянии от ранки. При этом отделяемое «проходит» через свищевой ход, нередко – изогнутый, тонкий и извилистый. При свищевой форме пролежней часто наблюдается остеомиелит подлежащей кости.
Симптомы пролежня
У пациентов, лежащих на спине, участки некроза чаще всего образуются в области крестца. Возможно также развитие пролежней в области лопаток, пяток и затылка. При положении в постели на боку пролежни возникают в области большого вертела бедренной кости, ушных раковин, висков, наружной поверхности плеча, колена и голеностопного сустава. Если больной лежит на животе, пролежень может образоваться в области крыльев подвздошных костей и по передней поверхности коленных суставов. У людей, пользующихся инвалидным креслом, пролежни наиболее часто возникают в области крестца, ягодиц, позвоночника, лопаток, а также задней поверхности рук и ног – в местах, где конечности опираются о кресло.
Вначале появляется покраснение или синюшность. Возможны неприятные ощущения и повышенная чувствительность в зоне поражения. В последующем формируются пузыри, при их вскрытии образуются поверхностные раны. Раны постепенно углубляются, становятся кратерообразными, появляется гнойное отделяемое. На дне раны образуется вначале желтоватые, а затем темные участки некроза.
Осложнения
Самым тяжелым осложнением пролежня является сепсис – опасное для жизни состояние, при котором бактерии с током крови распространяются по организму, что может стать причиной полиорганной недостаточности и смерти больного. Кроме того, пролежень может привести к развитию флегмоны, гнойного артрита, контактного остеомиелита подлежащей кости и раневого миаза (инфектации раны личинками насекомых). При расплавлении стенок сосудов возможно арозивное кровотечение. В отдельных случаях в области хронического, длительно незаживающего пролежня может развиться рак кожи.
Диагностика
Диагноз пролежня выставляется гнойным хирургом, травматологом или другим врачом, осуществляющим ведение больного, на основании типичной клинической картины и локализации повреждения. Специальные методы диагностики не требуются. Следует учитывать, что на начальных стадиях пролежни нередко бывают безболезненными или практически безболезненными, поэтому всех ослабленных, малоподвижных пациентов необходимо регулярно осматривать, уделяя особое внимание «зонам риска» – местам прилегания костных выступов. При нагноении пролежня может потребоваться забор материала для определения возбудителя и определения его устойчивости к различным антибиотикам. В отдельных случаях необходима дифференциальная диагностика пролежня с раком кожи. Диагноз уточняется на основании биопсии.
Лечение пролежня
Лечение всех поражений, даже небольших и поверхностных, должно проводиться с участием врача. Самолечение недопустимо, поскольку при таком подходе возможно дальнейшее прогрессирование пролежня и развитие тяжелых осложнений. К числу основных принципов лечения пролежней относится вВосстановление кровотока в поврежденной области, мероприятия, способствующие отторжению некротических масс и заживлению раны.
Для восстановления кровотока в области пролежня принимают специальные меры профилактики, о которых будет рассказано ниже. Для стимуляции отторжения некротических масс используют специальные лекарственные препараты (клостридиопептидаза + хлорамфеникол). При необходимости в ходе первичной обработки участки некроза удаляют с помощью специальных инструментов.
После того, как рана будет полностью очищена от некротических тканей, проводят перевязки с альгинатами (специальный порошок или салфетки для заполнения ран), накладывают гидроколлоидные повязки и повязки с ранозаживляющими препаратами. При осложнении пролежня бактериальной инфекцией применяют местные антисептические и антибактериальные средства. Пожилым пациентам и больным с тяжелыми пролежнями проводят антибиотикотерапию. Если после пролежня образовался обширный дефект, может потребоваться кожная пластика.
Прогноз и профилактика
Прогноз определяется тяжестью пролежня и характером основной патологии. Профилактика включает следующие мероприятия:
- Ежедневная проверка кожи является обязательной процедурой, которая должна проводиться при уходе за всеми тяжелыми больными и инвалидами. Необходимо обращать особое внимание на области костных выступов и зоны риска развития пролежней.
- Для профилактики пролежней следует каждые 2-3 часа менять положение больного в постели, использовать специальные приспособления (надувные круги и т. д.) и противопролежневые матрасы. Все перемещения пациента должны проводиться с максимальной осторожностью, так, чтобы не допустить трения или растяжения кожи.
- Нужно использовать мягкое постельное белье и одежду из натуральных материалов. Желательно, чтобы на одежде не было пуговиц, застежек и других элементов, способных создать очаг повышенного давления на кожу.
- Необходимо поддерживать в помещении комфортную температуру – не слишком низкую, чтобы больной не простудился, и не слишком высокую, чтобы избежать излишнего потоотделения и образования опрелостей, которые в последующем могут превратиться в пролежни.
- Постельное белье должно своевременно меняться, быть сухим и чистым. При необходимости следует использовать специальные гигиенические средства (впитывающие пеленки, памперсы, прокладки и т. д.).
Кожа лежачих больных становится тонкой и очень уязвимой к повреждениям, поэтому уход за ней должен быть бережным, деликатным. Нежелательно использовать сильнопахнущие и спиртосодержащие косметические средства, которые могут вызвать аллергию и раздражение кожи. Предпочтительно применять специальные щадящие гигиенические средства. Нужно следить за тем, чтобы кожа пациента всегда оставалась сухой и чистой: протирать его мягким полотенцем при повышенном потоотделении, максимально быстро удалять с кожи естественные выделения (кал, мочу), проводить гигиену интимных зон после каждой дефекации и мочеиспускания.
Смену постельного белья необходимо выполнять с использованием специальных приемов, переворачивая больного и перекатывая его на чистые простыни, но ни в коем случае не выдергивая из-под него белье. Следует также стимулировать пациента к движению и следить за тем, чтобы его питание было умеренным, сбалансированным, богатым минеральными веществами и витаминами, но относительно некалорийным, поскольку из-за малой подвижности количество необходимых калорий в таких случаях уменьшается.
Источник
Пролежни – это участки омертвения мягких тканей и кожи, возникающие у лежачих больных в случае отсутствия должного ухода за ними. Запущенные случаи, сопровождающиеся глубокими гноящимися ранами, могут привести к серьезным осложнениям и даже к летальному исходу. Поэтому родные и близкие человека, в силу каких-либо причин оказавшегося обездвиженным, должны знать, как лечить пролежни в домашних условиях, не нанося вреда больному.
При условии своевременного обнаружения и грамотного лечения, которое предоставляют специалисты Юсуповской больницы, пролежни не представляют серьезную угрозу для человеческого здоровья.
Причины образования пролежней
Пролежни развиваются как результат давления твердых поверхностей, на которых находятся лежачие больные, на их выпирающие участки тела с незначительной мышечной и жировой прослойкой, чаще всего на лопатки, грудной отдел позвоночника, крестец, пятки, затылок и т.д. У больных, вынужденных длительное время находиться в сидячем положении, образуются пролежни на спине, на крестце, пятках, пальцах, стопах и лопатках.
Повреждения тканей обусловлены следующими причинами:
- перегибом кровеносных сосудов, которые доставляют в клетки мышц и кожи кислород и питательные компоненты. Вследствие кислородного голодания (гипоксии) и недостаточного питания угнетается жизнедеятельность клеток, что приводит к их гибели;
- сдавлением нервных волокон, отвечающих за регуляцию обмена веществ в тканях, в результате чего ухудшается жизнеспособность клеток;
- сдавлением лимфатических сосудов, которые выводят продукты жизнедеятельности клеток из межклеточного пространства, в результате чего в нем происходит накопление шлаков и токсинов, снижение жизнеспособности клеток их отравление и гибель. Кроме того, одной из функций лимфатической системы является утилизация мертвых клеток: сдавленные лимфатические сосуды приводят к накоплению погибших клеток в тканях, что благоприятствует развитию инфекции.
Кроме того, развитие пролежней связано с трением, вследствие которого происходит механическое повреждение и слущивание кожных клеток, смещение глубоколежащих тканей и разрыв сосудов.
Вероятность развития пролежней увеличивает повышенная влажность, в силу которой кожа набухает и увеличивается трение. Особенно большой риск образования пролежней у пациентов, страдающих недержанием мочи и кала, которые содержат вещества, провоцирующие раздражение кожи.
Осложнения пролежней
Пролежни, оставленные без должного внимания, могут существенно ухудшить состояние пациента и привести к развитию тяжелых последствий. В большинстве случаев заболевание может осложняться следующими патологиями:
- сепсисом;
- флегмоной;
- остеомиелитом;
- гнойным артритом;
- раневым миазом (может развиваться в теплые времена года, при активном размножении насекомых и откладывании ими своих личинок в раны);
- арозивными кровотечениями;
- раком кожи.
Своевременная терапия и правильный уход за пациентами высококвалифицированного медицинского персонала Юсуповской больницы, знающего, как вылечить пролежни, обеспечивают предупреждение развития подобных осложнений.
Как убрать пролежни народными средствами
Основная задача лечения пролежней на ранних этапах – восстановить кровообращение в поврежденных тканях. Улучшение кровообращения достигается благодаря проведению активного массажа и применению различных разогревающих мазей. В качестве разогревающих средств применяются и народные средства.
Во избежание развития тяжелых осложнений прежде, чем лечить пролежни в домашних условиях, необходимо проконсультироваться с лечащим врачом.
Пролежни: лечение в домашних условиях луковым составом
При наличии у больного покраснения кожного покрова, можно приготовить луковую смесь, в которую, кроме лука, входят оливковое масло и свечной воск.
Хорошо измельченный репчатый лук (две головки среднего размера) смешивают с двумя столовыми ложками оливкового масла, после чего полученную кашицу нужно прогреть на водяной бане около 20 минут. Затем смесь процедить через марлю, добавить воск из растопленной церковной свечи, дать остыть. Полученную мазь наносить на покрасневший участок кожи два раза в сутки, (утром и перед сном). Благодаря мягкому разогреванию дискомфорт у больных отсутствует, происходит активизация кровотока, что положительно влияет на процесс регенерации.
Помимо того, данное средство обладает дезинфицирующим действием, предотвращая инфицирование пролежней при наличии микротрещин на поверхности поврежденной кожи.
Сухие пролежни: лечение нашатырем
Одним из средств, как обрабатывать пролежни в домашних условиях, является нашатырь. Для предотвращения усугубления пролежней и перехода заболевания в более тяжелую стадию, покрасневший участок кожи следует тщательно протереть нашатырном спиртом. Прежде чем лечить пролежни у лежачих больных нашатырем, кожу необходимо тщательно обработать. Уже на третьи-четвертые сутки подобного лечения покраснение исчезает, происходит полное восстановление кожных покровов, так как быстро вылечить пролежни на ранних стадиях, не сопровождаемых некротическим процессом, довольно просто.
Можно ли вылечить пролежни другими средствами
При первых признаках развития пролежней применяется следующий состав: в кипяченую воду (250мл) добавить одну столовую ложку уксуса (9%). Обрабатывать пораженный участок полученным раствором необходимо каждый час в течение суток, делая перерыв на ночь. Покраснение исчезает, как правило, на 4-5 день лечения.
Отличной эффективностью на ранних стадиях заболевания обладают листья сирени. Компресс из размятых свежих листьев следует наложить на покрасневший участок кожи, после чего зафиксировать его пластырем. Через три часа компресс снять, наложить новый. Курс лечения продолжать не менее пяти суток.
Чем можно обрабатывать пролежни с раной
Лечение пролежней с раной в домашних условиях возможно только при нормальном общем состоянии больного – отсутствии у него интенсивных болей и повышенной температуры. Кроме того, нужно понимать, что, если через 4 суток лечения народными средствами лечебный результат не достигнут, необходимо применение медикаментозной терапии.
Обработка пролежней в домашних условиях раствором соды
Гнойные пролежни можно обрабатывать обычной пищевой содой. В крутой кипяток (250мл) добавить 1 чайную ложку соды, раствор остудить. Кусок льняной ткани смочить в растворе, немного отжать и приложить на пораженный участок кожи. Данное средство способствует активному отхождению гнойного содержимого пролежней, которое остается на салфетке. Салфетка должна находиться на ране не менее 10 минут. За одну процедуру нужно сменить три салфетки. В сутки необходимо выполнить четыре процедуры. Продолжать лечение от пяти до десяти суток, до полного заживления раны.
Лечение пролежней с помощью крахмала
Эффективным средством народной медицины является кукурузный или картофельный крахмал, используемый в качестве присыпки. Рану необходимо присыпать достаточным количеством крахмала дважды в день. Перед нанесением следующей порции средства пролежни нужно обработать с помощью мягкой антисептической салфетки. Лечение продолжать до появления на поверхности раны тонкой корочки.
Как убрать пролежни с помощью облепихового масла
Отличным средством, помогающим лечить пролежни, даже глубокие, является облепиховое масло. Оно способствует уничтожению болезнетворных бактерий, очищению и подсушиванию раны, а также активизации прогресса регенерации в тканях. Желаемый эффект достигается при условии накладывания данного средства на рану не менее пяти раз в день. Лечение следует продолжать до того момента, когда пролежни полностью заживут.
Профилактика развития пролежней в Юсуповской больнице
Благодаря профессиональному подходу, большому опыту и высокой квалификации специалистов Юсуповской больницы, развитие пролежней у пациентов, вынужденных находится в обездвиженном состоянии (в период реабилитации), практически исключено.
Для лежачих больных в стационаре Юсуповской больницы предусмотрены специальные ортопедические матрасы, которые обеспечивают пассивный массаж тела и способствуют правильному распределению веса пациента, регулярно проводятся гигиенические процедуры, смена постельного белья, предоставляется полноценное питание.
Благодаря всем этим услугам, а также профессионализму и внимательному отношению медицинского персонала к каждому пациенту, риск развития пролежней у лежачих больных сводится к минимуму.
Задать интересующие вопросы об условиях госпитализации, узнать стоимость медицинских услуг можно по телефону Юсуповской больницы или на сайте клиники, у врачей-координаторов.
Источник
