Через сколько от пневмонии умирают

Какой процент смертности от пневмонии? Обычно он достигает уровня 8–9%. Высокий риск летального исхода связан с тяжелым течением заболевания и несвоевременно оказанной медицинской помощи.
Причины воспаления легких
Воспаление легких возникает, когда их поражают определенные патогенные микроорганизмы. Чаще всего они проникают через дыхательные пути вместе с воздухом. Иногда возбудитель заболевания может переместиться из других очагов воспаления в организме.
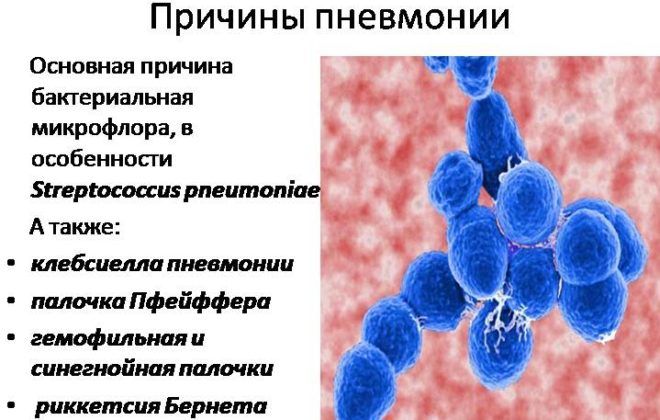
Самыми распространенными возбудителями пневмонии называют следующие бактерии:
- стрептококк;
- золотистый стафилококк;
- легионелла;
- гемофильная палочка.
Часто пневмония развивается как осложнение после перенесенного гриппа или оспы. В данном случае легкие поражают грибы.
Классификация пневмоний
Существует несколько классификаций пневмоний по разным признакам.
Классификация в зависимости от характера попадания инфекции в дыхательную систему
Воспаление легких может быть:
- внебольничным. Заболевание развивается в домашних условиях, чаще всего протекает благоприятно;
- внутрибольничным. Пневмония развивается в условиях стационара, существует большая вероятность летального исхода;
- аспирационным. Заболевание развивается после попадания в дыхательные пути посторонних предметов.

Формы пневмонии
Существуют следующие формы пневмоний:
- односторонняя. Происходит поражение только одного легкого;
- двусторонняя. Воспаление происходит в обоих легких;
- очаговая. Поражается лишь небольшая часть легочной ткани;
- сегментарная. Воспаляется один или несколько сегментов легкого;
- долевая. Воспаляется целая доля легкого;
- тотальная. Самая тяжелая форма пневмонии, когда происходит поражение практически всей легочной ткани.
Особенности развития геморрагической пневмонии
Геморрагическая пневмония сопровождается появлением большого количества эритроцитов в бронхиальном секрете. Особенностью заболевания считается его молниеносное течение. Воспаление легких сопровождается выраженной дыхательной недостаточностью, кровохарканием, отеком легких.
Заболевание имеет как бактериальную, так и вирусную природу происхождения. Часто оно развивается как осложнение после перенесенной чумы, оспы, гриппа (вызванного вирусом А/Н1N1).
Почему люди умирают от пневмонии
Гибель от пневмонии распространенное явление. Смерть наступает очень быстро, иногда всего за 2 дня после развития заболевания. Это происходит из-за наступления тяжелых осложнений. Риск смерти при воспалении легких существенно снижается, если своевременно провести соответствующее лечение.
Сепсис
Смертельный исход пневмонии объясняется заражением крови. Болезнетворные микроорганизмы, поразившие легкие, проникают в кровоток и распространяются по всему организму. В результате у больного развивается септический шок, что и станет причиной неблагоприятного исхода. Несмотря на наличие большого количества антибиотиков последнего поколения, вероятность наступления сепсиса при воспалении легких довольно высока.
Инфекционно-токсический шок
Возникает, когда болезнетворные организмы в легких, выбрасывают в организм человека продукты своей жизнедеятельности. Они негативно сказываются на всех функционировании всех органов и систем, что приводит к следующим последствиям:
- критически снижаются показатели давления;
- нарушается деятельность сердца;
- останавливается фильтрация почек.

При развитии токсического шока из-за критического снижения давления нарушается кровообращение, останавливается дыхание и наступает клиническая смерть.
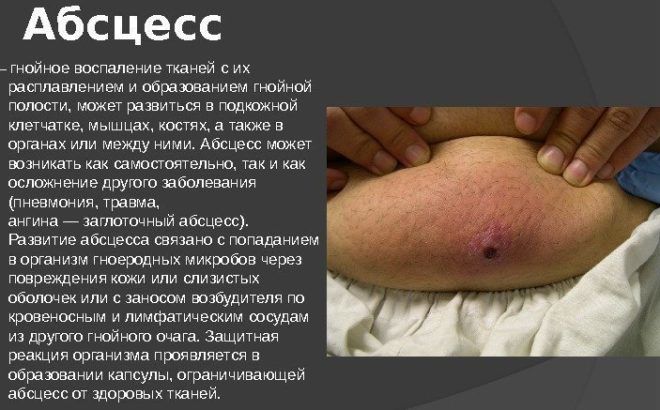
Абсцесс
Высокий уровень смертности от пневмонии объясняется развитием абсцесса. Он сопровождается образованием в легких ограниченных полостей, которые заполняются гноем. Характерный признак такого осложнения – выделение мокроты с неприятным запахом.
Лечение абсцесса может происходить хирургическим путем. Если своевременно не провести операцию, полости с гноем лопаются, и он распространяется по всей плевральной полости.
Дистресс-синдром
Смерть от пневмонии может наступить из-за резкого снижения уровня кислорода в крови и нарушением функционирования легких. На фоне таких негативных явлений развивается отек легочной ткани. Спасти больного можно только в том случае, если была своевременно выполнена искусственная вентиляция дыхания.

Фиброз
Смертельный исход пневмонии довольно распространен из-за развития фиброза. Он сопровождается замещением здоровой легочной ткани на соединительную. В таких условиях полноценное выполнение дыхательной функции невозможно. При развитии фиброза человек ощущает боль в груди, резкое ухудшение самочувствия.
Группы риска
 Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Риск смерти при пневмонии существенно выше у людей, достигших 60-летнего возраста. Это объясняется естественным износом всех органов и систем, которые неспособны эффективно противостоять негативному воздействию возбудителей заболевания. Около 15% случаев летального исхода при воспалении легких приходится на детей до 5 лет. Это объясняется несовершенностью их иммунной, дыхательной и прочих систем.
Молодые люди в возрасте 16–50 лет встречаются с пневмонией не так часто (5–10%). При этом риск летального исхода при таком заболевании не превышает 1–3%. Несмотря на данные показатели, молодые люди не должны пренебрегать обращением к врачу и своевременным лечением воспаления легких.
Какие люди чаще сталкиваются с осложнениями воспаления легких
В группе риска находятся люди, страдающие от следующих недугов:
- алкоголизм. Спиртные напитки нарушают работу всего организма, что делает его безоружным перед инфекциями;
- сердечные недуги – недостаточность, пороки, перенесенные инфаркты;
- сбои в работе дыхательной системы;
- сахарный диабет;
- иммунодефициты разной этиологии;
- выраженная почечная недостаточность;
- травматическое поражение грудной клетки.
Смерть от пневмонии чаще наступает у людей, которые по состоянию здоровья соблюдают постельный режим. Риск неблагоприятного исхода на фоне воспалительного заболевания выше у пациентов, проживающих в неблагоприятных условиях, имеющих вредные пристрастия.
Как предупредить развитие осложнений при пневмонии
Риск смерти при воспалении легких довольно высокий, несмотря на хорошо развитую медицину. Предупредить развитие опасных для жизни осложнений можно, если соблюдать следующие рекомендации:

Отказ от вредных привычек для предотвращения осложнений при пневмонии
- при появлении первых симптомов заболевания не стоит тянуть с обращением к врачу и сдачей необходимых анализов;
- не стоит пренебрегать рекомендациями специалистов относительно лечения;
- необходимо отказаться от всех вредных привычек – курения, злоупотреблением алкоголем и прочего;
- при наличии хронических заболеваний не нужно забывать об их лечении;
- на протяжении всего года необходимо закаливаться, заниматься физкультурой и постоянно двигаться;
- не следует пренебрегать рациональным питанием, что положительно сказывается на работе всех органов и систем;
- в холодное время года рекомендуется дополнительно принимать витаминно-минеральные комплексы;
- в период эпидемии гриппа рекомендуется не посещать мест большого скопления людей;
- следует постоянно гулять на свежем воздухе и регулярно делать проветривания.
Внимательное отношение к своему здоровью снизит вероятность гибели от пневмонии. Особенно это правило касается людей, находящихся в группе риска. При первых признаках респираторных заболеваний они должны обращаться к врачу, чтобы предупредить развитие тяжелых осложнений.
Видео по теме: Как не умереть от воспаления легких
Источник
Автор Хусаинов Руслан Халилович На чтение 4 мин. Опубликовано 10.07.2019 12:42Обновлено 10.07.2019 11:57
Пневмония — это инфекция легких, которая может привести к летальному исходу. При пневмонии воздушные мешки (альвеолы) в легких воспаляются и наполняются гноем и жидкостью. Младенцы, люди старше 65 лет, люди, которые курят, или те, у кого есть хронические заболевания, подвержены риску пневмонии и опасных для жизни осложнений. Бактерии, вирусы и грибки могут вызывать пневмонию, которая распространяется при кашле, чихании или тесном контакте с инфицированными людьми.
Факторы риска
Пневмонией может заболеть любой человек любого возраста, но болезнь вызывает больше летальных рисков для определенных групп. Факторы, которые могут сделать пневмонию опасной для жизни:
Возраст
Дети в возрасте до 2 лет больше подвержены смертельному риску от пневмонии, поскольку их иммунная система полностью не развита. Люди старше 65 лет также подвержены риску из-за возрастного снижения иммунитета.
Заболевания и состояния
Люди могут иметь высокий летальный риск от пневмонии при следующих обстоятельствах:
- заболевания легких, такие как ХОБЛ, астма, муковисцидоз или бронхоэктазы;
- нахождение в реанимации на искусственной вентиляции легких;
- хронические заболевания, такие как болезни сердца, серповидно-клеточная анемия или диабет;
- трудности с кашлем или глотанием, зачастую вследствие неврологического заболевания, которое вызывает попадание пищи или слюны в легкие;
- перенесенные ОРВИ или грипп;
- ослабленная иммунная система при ВИЧ или СПИДе, химиотерапии, пересадке костного мозга или использовании стероидов.
Стиль жизни
Курение и чрезмерное употребление алкоголя или наркотиков может увеличить риск смертности от пневмонии.
Окружающая среда
Если люди регулярно подвергаются воздействию токсичных химических веществ, загрязняющих веществ или пассивного курения, они имеют больше риска пневмонии, включая опасные для жизни случаи.
Пневмония иногда может вызвать тяжелые осложнения, в том числе:
- бактериемию, когда бактерии попадают в кровь;
- менингит;
- сепсис и септический шок;
- почечную недостаточность;
- дыхательную недостаточность.
Симптомы пневмонии
- высокая температура и потливость;
- дрожь и озноб;
- одышка при повседневной деятельности;
- кашель, при котором выделяется зеленая, желтая или иногда кровавая мокрота;
- поверхностное или учащенное дыхание;
- боль в груди при дыхании или кашле;
- симптомы, которые ухудшаются;
- ухудшение самочувствия после ОРВИ или гриппа;
- тошнота, рвота или диарея;
- потеря аппетита;
- слабость.
Если человек замечает вышеуказанные симптомы, он должен обратиться к врачу. Также необходимо обратиться к врачу, если у человека:
- затрудненное дыхание;
- боль в груди;
- синева в губах или ногтях;
- кашель с мокротой;
- высокая температура.
Любой, кто подвержен высокому риску пневмонии, должен немедленно обратиться к врачу, если заметил какие-либо признаки пневмонии. Это относится к младенцам, людям старше 65 лет и всем, кто имеет хронические заболевания или ослабленную иммунную систему.
Для диагностики пневмонии врач изучит историю болезни и проведет медицинский осмотр. Он послушает легкие, назначит рентген грудной клетки и анализ крови.
Лечение пневмонии
Если бактерии являются причиной пневмонии, врачи назначают пероральные антибиотики. Многие люди хорошо реагируют на лечение в домашних условиях и быстро восстанавливаются. Если человек замечает, что симптомы ухудшаются, он должен немедленно обратиться к врачу.
Вирусную пневмонию лечат противовирусными препаратами, и человек обычно выздоравливает через 1-3 недели.
Темпы восстановления зависят от состояния здоровья, возраста и факторов образа жизни. Некоторые люди с пневмонией могут восстановиться в течение нескольких недель, в то время как для других это может занять от 6 до 8 недель.
Профилактика пневмонии
Люди, которые имеют высокий риск пневмонии или осложнений от инфекции, должны получить вакцину, чтобы уменьшить риск. Существует два вида пневмококковых прививок. Центры по контролю и профилактике заболеваний рекомендуют определенным группам людей следующие вакцины:
- Пневмококковая конъюгированная вакцина: для людей старше 65 лет, детей младше 2 лет, а также для лиц с хроническими заболеваниями.
- Пневмококковая полисахаридная вакцина: для людей старше 65 лет, лиц старше 2 лет с хроническим заболеванием и людей старше 19 лет, курящих сигареты.
Другие вакцины, которые могут предотвратить пневмонию, включают:
- Вакцина против гриппа: грипп может увеличить вероятность развития пневмонии. Вакцина против гриппа может защитить людей от гриппа и пневмонии.
- Вакцина Hib: тип бактерий под названием Haemophilus influenzae тип b (Hib) может вызвать пневмонию, а также менингит. Дети в возрасте до 5 лет могут получить вакцину Hib, чтобы защититься от этих инфекций.
Что делать, чтобы предотвратить пневмонию?
Важно регулярно мыть руки, особенно в сезон ОРВИ и гриппа, чтобы предотвратить распространение инфекций. Можно использовать мыло и горячую воду или антибактериальные гели для уничтожения микробов, особенно перед едой или перед прикосновением к лицу и рту.
Здоровая иммунная система необходима, чтобы человек боролся с инфекциями. Люди могут поддерживать иммунную систему, питаясь здоровой диетой, получая достаточно отдыха и регулярно тренируясь.
Если человек курит сигареты, то отказ от курения может помочь снизить риск инфекций пневмонии. Курение повреждает легкие и снижает способность организма бороться с инфекциями.
Научная статья по теме: Курильщики с диагнозом пневмония имеют высокий риск развития рака легких.
Источник
Вирус постоянно заражает новые клетки, и они сами становятся источником нового вируса. Поэтому здесь работают несколько другие механизмы иммунитета — как раз Т-клетки, макрофаги, антитела.
Верно ли, что при тяжелой пневмонии легкие перестают насыщать кровь кислородом и человек умирает от удушья?
В случае с бактериальной пневмонией разрушаются структуры, альвеолы заполняются инфильтратом, содержащим остатки клеток, бактерии, клетки иммунной системы. По сути, легкое превращается в заполненную жидкостью губку. Чем большую часть легкого занимает инфильтрат, тем хуже человек дышит. В какой-то момент у него просто формируется критическая дыхательная недостаточность.
Этому может сопутствовать нарушение сердечной деятельности, может сформироваться отек мозга. Но неизбежно и снижение концентрации кислорода в крови, и она может упасть до уровня, не совместимого с жизнью.
Схема, демонстрирующая проникновение инфильтрата в альвеолу при пневмонии
И этот процесс можно остановить антибиотиками?
Да, препаратами, уничтожающими все бактерии. Иммунной системе останется просто макрофагами вычищать эти мертвые поля, а пациенту — ждать, пока легкие очистятся.
Но и антибиотики не дают стопроцентной гарантии от ОРДС. Я сам много раз видел подобные ситуации: при интенсивном лечении антибиотиками может разрушиться большое количество бактерий, что приводит к выбросу в кровь большого количества токсинов.
А как это работает в случае с вирусами, когда нет чужеродных клеток?
Есть клетки, зараженные вирусом. Каждый вирус выставляет свои антигены на поверхность клетки, и она становится мишенью для нашей иммунной системы. Иммунная система начинает с этой клеткой бороться, уничтожать ее.
Бывает так, что вирус в легких заразил много клеток, но иммунитет сначала сработал слабо. Тогда в ответ на массивное заражение организм может отреагировать чрезмерно и уничтожить слишком много клеток. От такой «атомной войны» на уровне иммунной системы тоже может развиться ОРДС.
Не совсем понятно, почему при одних вирусах ОРДС возникает чаще, чем при других, но «старые» вирус SARS и вирус птичьего гриппа, и даже в большей степени новый коронавирус способны вызывать такую реакцию.
Вы упоминали, что у вирусной пневмонии другая картина, что это интерстициальная пневмония. А в чем разница?
Легкие состоят из воздушных «мешочков» — альвеол, а между группами этих мешочков находится интерстиций. Это можно сравнить с гроздьями винограда, которые упакованы каждая в отдельном пакете. Если разрезать мандарин, то между дольками мы найдем крупные перегородки, — вот так же и между альвеолами есть это промежуточное интерстициальное пространство.
При бактериальной пневмонии инфильтрат может заполнять альвеолы, а при вирусной он попадает в интерстициальное пространство, и это способно вызвать серьезную дыхательную недостаточность. При этом на рентгене может быть ничего не видно, а на КТ будут какие-то легкие изменения. При коронавирусной пневмонии так и происходит: тяжелая одышка, признаки дыхательной недостаточности — и легкие изменения на компьютерной томографии.
Есть ли какой-то способ остановить сползание в пневмонию на ранних стадиях? В случае с бактериальной инфекцией можно пить антибиотики, а в случае с вирусом?
Это другой случай. Доказанных способов профилактики пневмонии, препаратов для специфической антивирусной терапии в России нет, и ничего порекомендовать мы пока не можем.
Китайцы описали использование хлорохина, антималярийного препарата, который, по их заявлениям, обладает противовирусным эффектом. Но эти данные надо исследовать. Антибиотики профилактически, я думаю, стоит назначать, потому что вторичную бактериальную инфекцию никто не отменял. Но, судя по всему, она не играет большой роли.
Гормоны, похоже, не работают. Противовирусные препараты, скорее всего, тоже не работают, хотя были испробованы разные варианты — и противогриппозные препараты, и препараты от ВИЧ-инфекции. (Подробнее о попытках китайских врачей применять эти и другие препараты читайте в нашем материале «На дне аптечки». — Примечание N + 1.)
Что происходит в крайней ситуации, когда легкие перестают работать? Можно включить аппарат ИВЛ, но при этом необходимо, чтобы сами легкие поглощали кислород. А если они заполнены жидкостью?
Для борьбы с гипоксемией у пациентов есть много разных методов: можно вручную раздуть легкие, можно расправить даже слипшиеся альвеолы. Все это до поры до времени работает. Но, наверное, один из самых лучших на сегодня — ЭКМО, экстракорпоральная мембранная оксигенация.
Мы создаем специальную мембрану, через которую проходит кровь. Мембрана позволяет насыщать кровь кислородом подобно тому, как она насыщается, когда проходит через легкие. То есть мы как бы создаем искусственные легкие, такие жабры.
Это может спасти человека, хотя и не всегда. Буквально в прошлом году закончилось одно из рандомизированных исследований по ЭКМО, и оно не показало снижения риска смерти у пациентов с ОРДС, хотя прежние исследования его показывали. И все же часть пациентов очень быстро выздоравливают после ОРДС, оно не дает стопроцентной летальности.
Вообще надо понимать: когда у пациента настолько критическое состояние, что требуется ЭКМО, то, как правило, ситуация не ограничивается одними легкими. У него развивается полиорганная недостаточность. Мы спасаем легкие, а у него почки отказывают. Спасаем почки — начинается потеря мозга.
А могут ли легкие восстановится, может ли человек вернуться после ЭКМО?
У нас есть стволовые клетки, способные в той или иной степени восстановить легкие. Есть, конечно, определенные «но». Новые легкие вырасти не могут, но эпителий поменяться может, мембрана восстановиться может.
Есть несколько сценариев ОРДС. При благоприятном клетки начинают регенерироваться. Но при неблагоприятном сценарии погибает базальная мембрана и вместо регенерации начинается фиброз, когда вместо клеток начинает расти соединительная ткань. Это не смертельно, но при фиброзе нарушается функция легких за счет того, что теряется архитектура альвеолы, легочной доли.
Но на стадии, когда приходится применять ИВЛ, восстановление здоровья еще возможно?
Возможно, конечно. Согласно статистике, минимум 50 процентов пациентов выживают. В некоторых центрах, я думаю, при суперэкспертизе, суперпроработаных протоколах, смертность составляет не более 20-25 процентов случаев.
Сколько времени человек может прожить на искусственной вентиляции легких?
Этот срок не ограничен — если нет повреждения легких, человек может всю жизнь прожить на аппарате ИВЛ. Но обычно где-то за месяц происходит регенерация.
То есть в отсутствие противовирусных средств в борьбе с вирусной пневмонией мы можем рассчитывать только на собственную иммунную систему? Надеяться, что она вовремя задавит инфекцию и в процессе не убьет своего хозяина?
Да. Но сценарий большинства случаев новой коронавирусной инфекции таков: 80 процентов заболевших переносит ее в легкой форме, 15 процентов — в средне-тяжелой. И в той, и в другой ситуации, как правило, ИВЛ не требуется. И только за счет самых тяжелых случаев — это 5 процентов заболевших — в основном и растет летальность.
Это люди, у которых неправильно — не вовремя или слишком сильно — работает иммунная система?
Судя по всему, дело в возрасте. Дискутируется роль рецепторов к ангиотензину, потому что у гипертоников плотность этих рецепторов в легких больше, а они являются мишенью для вируса — при большом количестве этих рецепторов влияние вируса усиливается. Но это лишь теория, и дискуссия о том, почему гипертоники находятся в группе риска, продолжается. Может быть, это из-за коморбидности, сопутствующих заболеваний, а может быть, действительно, из-за этих рецепторов.
С точки зрения врача, насколько важно знать, инфицирован пациент коронавирусом или нет? Это что-то меняет в практике лечения?
Думаю, что в целом нет. Понятно, что придется принимать всякие эпидемиологические меры. Правильная сортировка и изоляция пациентов очень важны. Но тактику лечения это меняет незначительно.
Получив отрицательный тест на бактериальную инфекцию, мы можем не назначать антибиотики, чтобы снизить нагрузку на организм. Мы можем готовить для пациента аппарат ИВЛ. Ранняя интубация, подключение к аппарату ИВЛ — это один из методов профилактики тяжелого течения ОРДС. Считается, что в этом случае ОРДС течет легче, чем если дать ему несколько дней самостоятельного дыхания.
Что бы вы посоветовали людям, начинающим чувствовать, что у них что-то не то? Когда у них нет высокой температуры, но они покашливают. То ли им сидеть дома, то ли бежать на флюорографию, то ли что-то еще. Как правильно себя вести в этой ситуации?
Если у человека нет факторов риска, связанных с коронавирусной инфекцией, — это возраст 60–65 лет и старше, гипертония, сердечно-сосудистые заболевания, сахарный диабет, ряд других сопутствующих заболеваний, — если это, в общем, здоровый молодой человек и он чувствует себя относительно хорошо, то у него, скорее всего, симпотмы будут как при обыкновенной простуде.
Можно поставить в известность поликлинику. Позвонить, сказать: у меня простуда, посоветоваться. Если они скажут приходить — прийти. Но я бы не стал.
Потому что сейчас сидеть дома — это дополнительная мера профилактики распространения инфекции. То есть если человек чувствует себя больным, он должен максимально самоизолироваться. Это самое главное. Я не могу настаивать на том, чтобы все звонили в поликлинику и требовали прихода врача. Потому что ресурсы врачей очень ограниченны, особенно в период эпидемии.
Но правильно будет поставить в известность поликлинику и узнать про красные флаги. Это нарастающая одышка, постоянно высокая температура, слабость, которая не дает передвигаться, мокрота с кровью. Вот эти нехорошие симптомы — повод вызвать «скорую помощь», чтобы ехать в больницу.
Но у 8 из 10, даже у 9 из 10 человек болезнь будет протекать в легкой форме. И надо просто самоизолироваться, стараться никого не заразить, помнить, что большинство заболевших — по китайским данным — это кластеры в семье. Когда в семье заболевает один человек, заболевает вся семья. Изолировать семью сложно, потому что человек заразен еще до появления симптомов. Но, например, если планируются гости, свадьбы, другие семейные мероприятия, лучше отложить их на послеэпидемический порог.
Мыть руки, умывать лицо, минимизировать встречи с людьми, по возможности работать удаленно, не ездить в общественном транспорте, ходить пешком, либо сейчас на велосипеде можно, либо на машине или такси. Не пожимать руки. Просто все рукопожатия вообще прекратить. Ну, и стараться не пользоваться общими вещами, типа общей кружки где-нибудь в офисе. Все должно быть индивидуальное.
Ну и при первых признаках ОРВИ остаться дома и не ходить никуда ни в коем случае, пока не будет получен отрицательный результат на коронавирусную инфекцию.
Текст подготовил Андрей Украинский
Оригинал
Читайте также:
Антитело к старому коронавирусу нейтрализовало новый коронавирус
У клеток человека нашли вторую «дверь» для коронавируса
Гидрогель помог очистить картины Джексона Поллока
Источник
