Аспирационная пневмония мкб 10 код

Связанные заболевания и их лечение
Стандарты мед. помощи
Содержание
- Описание
- Симптомы
- Причины
- Лечение
- Основные медицинские услуги
- Клиники для лечения
Названия
Аспирационная пневмония.
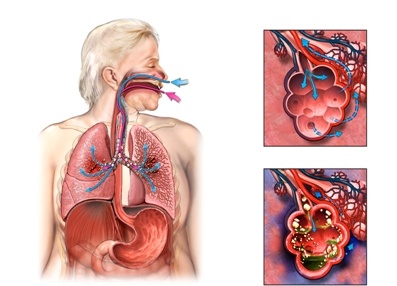
Механизм развития аспирационной пневмонии
Описание
В настоящее время считается достоверно установленным, что микроаспирация бактерий, колонизирующих носоглотку, является инициирующим фактором большинства бактериальных пневмоний. Однако традиционно под термином «аспирационная пневмония» понимают легочные поражения, возникающие вследствие макроаспирации большего или меньшего количества содержимого носоглотки или желудка, и следующий за этим инфекционный процесс.
Симптомы
В отличие от пневмонии, вызванной типичными внебольничными штаммами (пневмококк), АП развивается постепенно, без четкого острого начала. У многих больных через 8-14 дней после аспирации развиваются абсцессы легких или эмпиема. Примерно у половины пациентов при появлении очагов деструкции отмечается выделение мокроты со зловонным гнилостным запахом, возможно развитие кровохарканья. Однако отсутствие гнилостного запаха при формировании абсцесса не исключает участия анаэробов в генезе АП (некоторые из них, например микроаэрофильные стрептококки, не приводят к образованию продуктов метаболизма, обладающих гнилостным запахом). Другие симптомы АП не отличаются от общих проявлений пневмонии: кашель, диспное, плевральные боли, лихорадка, лейкоцитоз. У многих пациентов несколько дней, а иногда и недель такие маловыраженные клинические симптомы, как слабость, субфебрильная лихорадка, кашель, у ряда больных – прогрессивное снижение массы тела и анемия, предшествуют появлению клинических признаков, указанных выше. Особенностью АП, вызванной анаэробами, считается отсутствие у больного озноба.
Характерные клинические особенности АП:
• постепенное начало;
• документированная аспирация или факторы, предрасполагающие к ее развитию;
• отсутствие ознобов;
• зловонный запах мокроты и плевральной жидкости;
• локализация пневмонии в зависимых сегментах;
• некротизирующая пневмония, абсцесс, эмпиема плевры;
• наличие газа над экссудатом в плевральной полости;
• отсутствие роста микроорганизмов в аэробных условиях.
Независимыми предикторами плохого прогноза при АП являются поздняя диагностика, неэффективная начальная антибактериальная терапия (АБТ), бактериемия, госпитальная суперинфекция.
Боль в груди слева. Боль в грудной клетке. Высокая температура тела. Кашель. Кровохарканье. Мокрота. Одышка. Озноб. Рвота.
Причины
Как правило, аспирация чаще всего наблюдается при функциональном или органическом поражении рефлекторной дуги, ответственной за защитные реакции верхних или нижних дыхательных путей, препятствующих аспирации. Развития такого состояния следует ожидать при наркозе, различных поражениях (травмы, опухоли, интоксикации, сосудистые нарушения) центральной нервной системы, заболеваниях периферических нервов, воздействии ряда механических факторов, способствующих аспирации (назогастральное зондирование), травмах лица и шеи, опухолях пищевода, трахеи и.
Лечение
При полной обструкции дыхательных путей вследствие аспирации инородного тела требуется немедленная помощь для восстановления их проходимости. В США с этой целью применяется прием Геймлиха: толчкообразное надавливание в поддиафрагмальной области. Если инородное тело остается в нижних дыхательных путях, для его извлечения, в зависимости от размера, проводится бронхоскопия, а при ее неэффективности – торакотомия.
Оксигенотерапия – также необходимый компонент инициальной терапии. В тяжелых случаях показана интубация трахеи и проведение искусственной вентиляции легких (ИВЛ) с повышенным дыхательным объемом. Санационная бронхоскопия рекомендована в случае санации дыхательных путей от инородных тел, после чего необходимы мероприятия по стабилизации гемодинамики, проведение инфузионной терапии.
Методы лечения острого респираторного дистресс-синдрома вследствие аспирации включают экстракорпоральную мембранную оксигенацию, ИВЛ, заместительную терапию сурфактантом и биохимические, иммунологические средства коррекции клеточного повреждения.
При химическом пневмоните, развивающемся при массивной аспирации, не требуется проведение АБТ. Профилактическое назначение антибиотиков также не показано ввиду высокой вероятности формирования резистентных штаммов и недоказанной эффективности в предупреждении пневмонии.
Основным компонентом лечения развившейся АП является ранняя АБТ. Выбор антибиотика зависит от тяжести АП, окружения, в котором возникла пневмония, и наличия или отсутствия факторов риска колонизации дыхательных путей грамотрицательными микроорганизмами. В основном руководствуются эмпирическим выбором препаратов. С учетом того, что основной причиной АП, возникшей вне стационара, являются анаэробы, назначаемые антибиотики должны быть активными по отношению к ним.
В случаях внебольничной АП исследователи рекомендуют включать в схему эмпирической АБТ ингибиторзащищенные β-лактамы (амоксициллин/клавуланат), цефоперазон/сульбактам или β-лактамный антибиотик в комбинации с метронидазолом. Ингибиторзащищенные β-лактамы (например амоксициллин/клавуланат активен в отношении аэробных грамположительных кокков, энтеробактерий и анаэробов) являются препаратами выбора для монотерапии АП. Несмотря на хорошую антианаэробную активность in vitro, метронидазол не следует применять в режиме монотерапии.
Современные фторхинолоны, такие как левофлоксацин и моксифлоксацин, создают в ткани легкого и эндобронхиальном секрете высокие бактерицидные концентрации и обладают определенной антианаэробной активностью, поэтому их можно использовать как препараты резерва, особенно при аллергии на β-лактамы. Препаратом выбора может быть клиндамицин (внутривенно 600 мг каждые 8 ч с последующим переходом на прием per os 300 мг каждые 6 ч), который обладает большей активностью в отношении анаэробов по сравнению с пенициллином.
Внутрибольничная АП требует немедленной эмпирической деэскалационной АБТ. Необходим особый подход к выбору антибактериального препарата из-за высокой вероятности развития инфекционного процесса, вызванного полирезистентными нозокомиальными штаммами аэробных грамотрицательных бактерий (представителями Enterobacteriaceae и неферментирующими бактериями).
В отделении реанимации и интенсивной терапии, а также при развитии пневмонии у больных, находящихся в стационаре более 5 дней, «проблемными» возбудителями являются P. Aeruginosa и Acinetobacter spp У пациентов в коме после тяжелой травмы центральной нервной системы при наличии декомпенсированных почечной патологии и сахарного диабета, к указанным выше патогенам присоединяется полирезистентный S. Aureus Препаратами выбора являются цефепим в комбинации с метронидазолом, цефтазидим в комбинации с метронидазолом или клиндамицином, пиперациллин/тазобактам, цефоперазон/сульбактам или тикарциллин/клавуланат. Комбинация азтреонама с клиндамицином элиминирует вероятных возбудителей пневмонии и является альтернативной терапией АП.
При установленной высокой частоте метициллинорезистентных стафилококков и наличии бактериологически подтвержденной инфекции, вызванной полирезистентными стафилококками (при положительных посевах из носоглотки, при сопутствующей стафилококковой инфекции других локализаций), в схему АБТ необходимо включить гликопептиды, например ванкомицин или тейкопланин.
В целом при внутрибольничной АП приемлемы схемы лечения нозокомиальной пневмонии. Быстрый (через 1-2 дня) ответ на антимикробную терапию в виде положительной динамики общесоматического статуса и признаков разрешения внутрилегочного инфильтрата свидетельствует об ОХП. В этих случаях можно прекратить дальнейшее применение антибиотиков. По данным J. Bartlett, именно в первые 48-72 ч наблюдается стабилизация клинических симптомов. Далее следует оценить эффективность терапии и решить, продолжать лечение или сменить антибиотики. При наличии результатов бактериологического исследования можно назначать этиотропное лечение. Однако длительный фебрильный период и прогрессирование легочной инфильтрации свидетельствуют о развитии абсцедирования либо о неадекватности АБТ по причине резистентности возбудителя к назначенным антибиотикам (например суперинфекция резистентными штаммами P. Aeruginosa).
Способ введения антибиотика определяется тяжестью АП. Больные с тяжелой пневмонией и осложненными формами заболевания должны получать парентеральную терапию. При менее тяжелом течении возможно назначение пероральных препаратов. Ответ на АБТ у 80% больных с АП отмечается в течение первых 5 дней лечения.
Продолжительность курса АБТ у больных с АП без абсцесса или эмпиемы составляет около 14 дней. При наличии абсцесса лихорадка может сохраняться 5-10 дней и более, несмотря на адекватную терапию.
Больным с абсцессами и эмпиемами необходимо назначение парентеральной терапии до достижения клинического эффекта: снижения лихорадки, определения тенденции к нормализации количества лейкоцитов, уменьшения выраженности кашля и диспноэ. При условии нормальной абсорбции из пищеварительного тракта возможен переход на терапию антибиотиками per os (клиндамицин 300 мг каждые 6 ч; амоксициллин 500 мг каждые 8 ч + метронидазол 500 мг каждые 6-8 ч; амоксициллин/клавуланат 625 мг каждые 8 ч). Рекомендуемая длительность АБТ у больных с абсцессом легких и эмпиемой плевры составляет 2-3 мес.
К хирургическим методам лечения АП относятся дренирование абсцессов, фибробронхоскопия, трансбронхиальная катетеризация, чрескожная катетеризация полости периферического абсцесса. Хирургическое вмешательство показано при больших размерах абсцесса (более 6 см) и при осложнении его легочным кровотечением, а также в случае формирования бронхоплевральной фистулы.
Основные медуслуги по стандартам лечения | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Клиники для лечения с лучшими ценами
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
Источник
Медицинский эксперт статьи

х
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Аспирационная пневмония и пневмонит вызваны аспирацией токсичных веществ, обычно желудочного содержимого, в легкие. Результатом может быть невыявляемый или химический пневмонит, бактериальная пневмония или обструкция дыхательных путей. Симптомы аспирационной пневмонии включают кашель и одышку. Диагноз основан на клинической картине и рентгенографии. Лечение аспирационной пневмонии и прогноз зависят от аспирированного вещества.
Аспирация жидкостью (например, при утоплении) или твердой пищей вызывает целый ряд осложнений, от ателектаза до гипоксемии и смерти. Диагноз очевиден из анамнеза; лечение предполагает аспирацию жидкости или бронхоскопическое удаление пищи, если это возможно. Если пища не может быть полностью удалена, иногда назначают глюкокортикоиды, но их эффективность в таких ситуациях не доказана.
 [1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Код по МКБ-10
J69.8 Пневмонит, вызванный другими твердыми веществами и жидкостями
Причины аспирационной пневмонии
Многие вещества являются или непосредственно токсичными для легкого, или стимулируют воспалительную реакцию после аспирации; примером является желудочная кислота, но также химический пневмонит могут вызывать другие вещества, в частности нефтепродукты (вазелин) и жидкие масла (минеральное масло или керосин), которые вызывают липоидную пневмонию.
Повреждение легких при аспирации желудочного содержимого происходит, главным образом, вследствие наличия соляной кислоты, хотя агрессивное воздействие могут оказывать и другие компоненты содержимого желудка (пища, активированный уголь, принимаемый при лечении передозировок). Желудочная кислота вызывает химический ожог дыхательных путей и легкого, приводя к быстрому бронхоспазму, ателектазу, отеку и альвеолярному кровотечению. Симптомы включают острую одышку с кашлем, иногда продуктивным с выделением розовой пенистой мокроты; тахипноэ; тахикардию; лихорадку; диффузные трескучие хрипы. Рентгенография грудной клетки демонстрирует часто диффузные инфильтраты, но не исключительно в зависимых сегментах, в то время как пульсоксиметрия и исследование газового состава крови демонстрируют гипоксемию. Проводится поддерживающее лечение, часто требуется искусственная вентиляция легких. Антибиотики обычно назначаются пациентам, у которых аспирация желудочного содержимого подтверждена достоверными свидетельствами. Синдром может разрешиться спонтанно, обычно в течение нескольких дней; может прогрессировать к острому респираторному дистресс-синдрому и/или может быть осложнен бактериальной суперинфекцией.
Аспирация масел или вазелина вызывает экзогенную липоидную пневмонию, которая гистологически характеризуется хроническим гранулематозным воспалением с фиброзом. Она часто протекает бессимптомно и обнаруживается случайно на рентгенографии грудной клетки или может проявляться небольшим повышением температуры, постепенной потерей массы тела и хрипами. Результаты рентгенографии грудной клетки изменяются; консолидация, кавитация, интерстициальная или узловая инфильтрация, плевральный выпот и другие изменения могут медленно прогрессировать. Лечение заключается в устранении токсического воздействия.
 [11], [12], [13], [14], [15]
[11], [12], [13], [14], [15]
Факторы риска
Риск аспирации возникает при нарушенном сознании, затрудненном глотании, рвоте, наличии желудочно-кишечных или эндотрахеальных трубок или проведении соответствующих процедур, гастроэзофагеальной рефлюксной болезни.
 [16], [17], [18], [19], [20], [21]
[16], [17], [18], [19], [20], [21]
Симптомы аспирационной пневмонии
Аспирационная пневмония и абсцесс имеют сходные симптомы – хроническая умеренная одышка, лихорадка, потеря массы тела и кашель, продуктивный, с выделением гнилостной мокроты неприятного вкуса. Могут присутствовать признаки плохой гигиены полости рта.
 [22], [23]
[22], [23]
Осложнения и последствия
Здоровые люди часто аспирируют маленькие количества ротового секрета, но нормальные защитные механизмы очищают дыхательные пути без осложнений. Аспирация больших количеств или аспирация у пациента со сниженной легочной защитой часто вызывает пневмонию и/или абсцесс.
Аспирация может вызвать воспаление легкого (химический пневмонит), инфекцию (бактериальная пневмония или абсцесс) или обструкцию дыхательных путей. Большинство эпизодов аспирации вызывает незначительные симптомы или пневмонит, а не инфекцию или обструкцию.
 [24], [25], [26], [27], [28], [29], [30], [31]
[24], [25], [26], [27], [28], [29], [30], [31]
Диагностика аспирационной пневмонии
Рентгенография грудной клетки выявляет инфильтрацию, часто, но не исключительно, в зависимых сегментах легкого, т. е. в верхнем сегменте нижней доли или заднем сегменте верхней доли. Из мокроты часто выделяются анаэробы, но неясно, являются ли они главными возбудителями инфекции, на которые должно быть направлено лечение, или являются просто одним из нескольких видов микроорганизмов, вызывающих инфекцию.
 [32], [33], [34], [35], [36]
[32], [33], [34], [35], [36]
Лечение аспирационной пневмонии
Лечение аспирационной пневмонии проводится клиндамицином в дозе от 450 до 900 мг внутривенно каждые 8 ч, затем перорально по 300 мг 4 раза в сутки до исчезновения лихорадки и клинических симптомов. Пенициллин (или пенициллин G в дозе 1-2 млн ЕД каждые 4-6 ч, или амоксициллин по 0,5-1 г перорально 3 раза в сутки) плюс метронидазол перорально 3 раза в сутки по 500 мг либо амоксициллин-клавуланат 1,2 г 3 раза в сутки внутривенно, затем 875 мг/125 мг перорально 2 раза в сутки или имипенем внутривенно 500 мг 4 раза в день являются приемлемой альтернативной кпиндамицину. Продолжительность лечения обычно составляет 1-2 нед, если пневмония не осложнена формированием абсцесса легкого; в этом случае лечение аспирационной пневмонии может продолжаться в течение 6 нед и до 3 мес. Эмпиема является еще одним частым осложнением.
Источник
