Антибиотики для пневмонии и раке легких

Пневмония – это острое заболевание легких воспалительного происхождения. Возбудителями пневмонии могут выступать многие микроорганизмы, но чаще это бактерии (стрептококки, стафилококки, энтеробактерии, гемофильная палочка, легионеллы и пр.).
Не исключена роль атипичной микрофлоры (микоплазмы, хламидии). Учитывая это, в лечении пневмонии используются антибиотики. Это основа успешной этиологической терапии – устранения причины легочного воспаления.
Общие принципы антибиотикотерапии
Для достижения максимально положительного эффекта от приема антибиотиков при пневмонии у взрослых врачи придерживаются правил их назначения. В первую очередь, при установлении рентгенологически подтвержденного диагноза «Пневмония» и до идентификации точного микробного возбудителя в мокроте пациента выписываются антибиотики широкого спектра активности. Это значит, что препарат будет охватывать своим лечебным эффектом целый спектр микробов. После того, как станет известен конкретный возбудитель, антибиотик можно изменить (если спектр активности не включает этого микроба).
Помимо этого есть список клинических и лабораторных признаков, свидетельствующих об эффективности антибиотика при пневмонии. Они оцениваются спустя 3 дня от начала лечения:
- Понижение температуры.
- Уменьшение одышки, симптомов интоксикации и дыхательной недостаточности (повышение сатурации кислорода).
- Уменьшение количества и гнойности мокроты.
При этом если наблюдается сохранение стойкой субфебрильной температуры после приема антибиотиков (в пределах 37-37,5°С), хрипов в легких, сухого кашля, потливости и слабости, остаточных следов на рентгенограммах, это не расценивается как повод продолжать лечение либо менять антибактериальное средство.
Степени тяжести пневмонии
Для понимания того, прием каких антибиотиков при пневмонии будет наиболее эффективен и в каких условиях проводить лечение определенного больного, необходимо определить критерии тяжести заболевания. Выделяют степени тяжести течения пневмонии:
- нетяжелая;
- тяжелая;
- крайне тяжелая.
Для первой, наименее опасной пневмонии, характерными симптомами выступают:
| Критерий | Значение |
| Частота дыхания | <24/мин |
| Частота сердечных сокращений | ≤90/мин |
| Температура | <38°С |
| Лейкоциты крови | 4,0-12,0 х 109/л |
| Гемоглобин (г/л) | >90 |
| Сатурация кислорода (%) | >95 |
| Уровень креатитина сыворотки крови (мкмоль/л) | Норма (мужчины – 74-110; женщины – 60-100) |
| Объем поражения легких | В пределах сегмента |
| Сопутствующая патология | Нет |
Тяжелая пневмония характеризуется следующими признаками:
| Критерий | Значение |
| Частота дыхания | >24/мин |
| Частота сердечных сокращений | >90/мин |
| Температура | >38,5°С |
| Лейкоциты крови | <4,0 х 109/л или >12,0 х 109/л |
| Гемоглобин (г/л) | <90 |
| Сатурация кислорода (%) | <90 |
| Уровень креатитина сыворотки крови (мкмоль/л) | >176,7 |
| Объем поражения легких | В нескольких сегментах, но в пределах одной доли |
| Сопутствующая патология |
|
Крайне тяжелая пневмония наиболее неблагоприятна по своему течению, ее позволяют заподозрить симптомы:
| Критерий | Значение |
| Частота дыхания | ≥30/мин |
| Частота сердечных сокращений | >120/мин |
| Температура | ≥40°С или <35°С |
| Лейкоциты крови | <4,0 х 109/л или >25,5 х 109/л |
| Гемоглобин (г/л) | <90 |
| Сатурация кислорода (%) | <90 |
| Уровень креатитина сыворотки крови (мкмоль/л) | >176,7 |
| Объем поражения легких | Захватывает несколько долей, могут быть очаги распада ткани, жидкость в плевральной полости |
| Сопутствующая патология |
|
В экстренной госпитализации в терапевтическое отделение (в отдельных случаях в палаты реанимации и интенсивной терапии) нуждаются пациенты тяжелого и крайне тяжелого течения заболевания. Можно воспользоваться шкалой CRB-65, которая отражает риск смерти у пациента и рекомендует определенные условия его ведения. В шкале оценивают:
- сознание;
- частота дыхания (≥30/мин);
- артериальное давление (<90/60 мм рт. ст.);
- возраст старше 65 лет.
За каждый из пунктов насчитывают по 1 баллу. По результатам выделяют три группы больных:
- Амбулаторное лечение (0 баллов).
- Терапия в стационаре (1-2 балла).
- Неотложная госпитализация (3-4 балла).
- Левофлоксацин при ковиде
- Азитромицин при коронавирусе
- Пневмония при коронавирусе: симптомы, лечение
- Как отличить коронавирус от ОРВИ, гриппа, простуды
- Ингавирин при коронавирусе
- Симптомы и лечение коронавируса
- Нобазит при коронавирусе
- КТ легких при ковиде
Лечение пациентов с нетяжелой пневмонией
Обычно при бронхите и пневмонии данной степени тяжести больной находится на больничном листе и выполняет рекомендации врача в домашних условиях. Вылечить пневмонию обычно удается пероральными лекарствами без применения инъекционных форм, то есть в таблетках, капсулах, суспензии.
Больные в возрасте более 60 лет получают в качестве лечения один из антибиотиков β-лактамного ряда:
| Действующее вещество | Способ применения, цена |
Пенициллины:
| Амоксициллин (таблетки): по 0,5 гр. х 2 раза в сутки внутрь в течение 14 дней. 39-70 руб. |
| Флемоксин Солютаб (таблетки): по 0,5 гр. х 2 раза в сутки внутрь в течение 14 дней. 390-530 руб. | |
Амосин:
| |
Макролиды:
| Азитрал (капсулы): 0,25/0,5 гр. одиножды в день перед или через 2 часа после приема пищи. 280-330 руб. |
Сумамед:
| |
Азитрокс:
| |
| Клацид:
|
| Кларитромицин Тева (таблетки): 0,25 гр. дважды в сутки курсом 1 неделя. 380-530 руб. | |
| Фромилид (таблетки): 0,5 гр. дважды в сутки курсом 2 недели. 290-680 руб. |
Для пациентов 60 лет и старше в сочетании с сопутствующей патологией (или же без нее) подходят защищенные пенициллины и фторхинолоны:
| Действующее вещество | Способ применения, цена |
Защищенные пенициллины:
| Амоксиклав:
|
Аугментин:
| |
| Флемоклав Солютаб (таблетки): по 1 таблетке (500+125 мг соответственно) трижды в день либо по 1 таблетке (875+125 мг соответственно) дважды в день, не разжевывая в начале еды, курсом 2 недели. 300-450 руб. | |
Респираторные фторхинолоны:
| Таваник (таблетки): по 0,25 гр. х 2 таблетки х 2 раза в день либо по 0,5 гр. х 1 таблетка х 1 раз в день, запивая водой, курс 2 недели. 460-1000 руб. |
| Флорацид (таблетки): по 0,5 гр. дважды в сутки, не разжевывая, между приемами пищи. 300-800 руб. | |
| Авелокс (таблетки): 0,4 гр. х 1 раз в сутки, не разжевывая, курс 2 недели. 220-380 руб. |
| Мофлаксия (таблетки): режим дозирования аналогичен. 320-350 руб. |
Респираторные фторхинолоны остаются лучшими антибиотиками при пневмонии на 2 этапе ее лечения. Их подключают при отсутствии признаков эффективности первого примененного препарата. Представители этой группы отличаются большим спектром действия и меньшей устойчивостью микробов. Однако каждый случай индивидуален.
Лечение пациентов с тяжелой и крайне тяжелой пневмонией
Ключевыми препаратами в терапии этих групп пациентов в стационаре являются цефалоспорины – еще одни представители β-лактамных сильных антибиотиков. Применяют лекарства III и IV поколений, обладающие бактерицидным эффектом (полное уничтожение клеток возбудителя).
Среди представителей цефалоспоринов III поколения можно найти пероральные и парентеральные формы. В первой подгруппе распространены:
- Цефиксим (Супракс в капсулах — по 0,4 гр. х 1 раз в сутки, 700-780 руб.)
- Цефтибутен (Цедекс в капсулах — по 0,4 гр. х 1 раз в сутки, 800-1100 руб.)
- Цефдиторен (Спектрацеф в таблетках — по 0,2/0,4 гр. х 2 раза в день, 1300-1400 руб.)
Эффективный антибиотик из второй подгруппы – цефтриаксон:
- Цефтриаксон в виде порошка для приготовления инъекционного раствора — по 1,0-2,0 гр. одиножды в сутки внутримышечно или внутривенно. 30-900 руб.
- Азаран в виде порошка для приготовления инъекционного раствора — по 1,0 гр. х 1 раз в сутки внутримышечно, растворив в 3,5 мл 1%-го раствора гидрохлорида лидокаина. 2300-2700 руб.
Дополнительной активность против синегнойной палочки обладают парентеральные:
- Цефтазидим (Фортум в виде порошка для приготовления инъекционного раствора — по 1,0-6,0 гр. в день в 2-3 внутривенного или внутримышечного введения, 450-520 руб.)
- Цефоперазон (Цефобид в виде порошка для приготовления инъекционного раствора – по 2,0-4,0 гр. в сутки внутримышечно, разделенные на 2 приема, 250-300 руб.)
Карбапенемы – еще одна из «запасных» групп в стационарном лечении пневмонии. Однако эти препараты не активны для атипичной флоры. Среди антибиотиков отмечают названия:
- Имипенем + циластатин (Тиенам в виде порошка для приготовления инъекционного раствора – средняя суточная дозировка 2,0 гр., т.е. 4 внутривенные/внутримышечные инъекции, 4500-4800 руб.).
- Меропенем (Меронем в виде порошка для приготовления инъекционного раствора – по 0,5-1,0 гр. внутривенно каждые 8 часов, 5000-11100 руб.).
Для уничтожения микоплазм при пневмонии подходят антибиотики:
- Макролиды, активные против атипичной флоры (см. выше табл.)
- Тетрациклины – препараты резерва. Доксициклин (Юнидокс Солютаб в таблетках – по 0,2 гр. в 1-2 приема, не разжевывая во время приема пищи, 300-350 руб.)
Излечение от пневмонии, безусловно, также характеризует снижение температуры при приеме антибиотиков. Неверно думать, что наиболее эффективными препаратами будут антибиотики резерва, так как их спектр шире. Назначение таких препаратов должно быть вынужденной мерой, ведь в противном случае резистентность бактерий будет лишь расти, и медицина лишится «запасного пути».
Адекватная терапия пневмонии не может обойтись без антибиотиков. Это единственная современная и эффективная мера для устранения причины болезни – микроорганизмов. Все назначения препаратов должны быть подконтрольны врачу, самолечение чревато усугублением течения заболевания и развитием невосприимчивости бактериальных клеток к эффектам антибиотиков.
Источник
Пневмония при раке легких очень похожа на обычную пневмонию. Многие случаи лечения трагически заканчивались лишь потому, что больные вовремя не обращались в больницу, была неправильно назначена терапия и неверно поставлен диагноз. Учитывая сходство воспаления легких и пневмонии при раке, современные врачи пульмонологи должны тесно сотрудничать с онкологами для достижения хороших результатов в лечении заболевания.
Причины возникновения заболевания
Поскольку легкие являются единственным органом, который напрямую связан с внешней средой, то именно они подвержены прямому влиянию частиц в воздухе в неизменном виде. Вдыхаемые микрочастицы, будто облепливают стенки слизистой легких. На слизистой оболочке есть природные фильтры:
- микроворсинки, которые находятся внутри;
- эпителий, который вырабатывает слизь и рецепторы кашлевого рефлекса.
Эпителиальные клетки контактируют с воздухом, в котором находятся пыль, пыльца растений, выхлопные газы автомобилей, табачный дым, пыль заводов и ТЭЦ. Все это ежесекундно подвергает клетки эпителия к патологическим мутациям и развитию новообразований в клетках.
Диагностика пневмонии при раке легких затрудненная, поскольку оба заболевания имеют схожие симптомы. Пневмония при раке сопровождается постепенным ухудшением самочувствия у больного. Это обуславливается постепенным развитием опухоли и метастаз.
Температура тела не поднимается выше 38 градусов, и она практически не сбивается. Обычная пневмония характеризуется резким ухудшением самочувствия. Температура может быть очень высокой, и она сбивается лекарственными препаратами.
Симптомы пневмонии и рака легких
Параканкрозная пневмония выражается в том, что вокруг опухоли воспаляется легочная ткань. Следовательно, это заболевание встречается только при наличии онкологического процесса в легких. Иммунитет у больных сильно снижается, из-за чего болезнь плохо поддается лечению. Для параканкроза характерен:
- сильный кашель и одышка;
- головокружение и головная боль;
- быстрая утомляемость, сонливость;
- слабость и потеря аппетита;
- повышение температуры до 39 градусов.
Кашель становится постоянным, и избавиться от него невозможно. Он сопровождается:
- слизисто-гнойной мокротой;
- болью в грудной клетке;
- кровохарканье.

Пневмонию от параканкроза может отличить специалист при наличии рентгена легких, томографии и лабораторных анализов. Пневмония начинается довольно быстрым и острым началом, поддается лечению антибиотиками. Выздоровление наблюдается уже через 10–14 дней.
Методы диагностики
Чтобы правильно установить диагноз и степень заболевания, в первую очередь необходимо сделать клинические анализы и биохимические исследования, которые покажут степень воспалительного процесса и анемию.
После этого необходимо сделать исследование мокроты, которая может быть ржавого цвета или с прожилками крови. В ней находятся патогенные организмы, которые являются возбудителями. Их ищут в смывах слизистой бронхов и биопсии тканей. Такие методы диагностики помогают обнаружить рак на начальной стадии.
Рентгенографию делают на специальном аппарате в двух проекциях. Снимки показывают: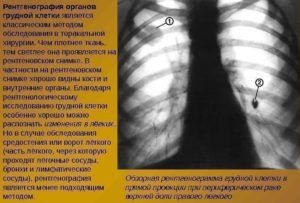
- наличие жидкости, которая указывает на воспалительный процесс;
- на снимках тени опухоли имеют четкое очертание по краю;
- на поздних стадиях видны отростки.
Если у врача есть сомнения, тогда не лишней будет линейная томография. Если по каким-то причинам невозможно провести лучевые методы диагностики, то на помощь приходит бронхоальвеолярный лаваж. Это диагностическая процедура, во время которой вводится в легкие и бронхи нейтральный раствор, затем его удаляют и изучают состояние дыхательных путей и состав извлеченной жидкости.
В жидкости, полученной в результате исследования, находят возбудителей заболевания. Правильный диагноз врач ставит при наличии сильного непрекращающегося кашля и боли в груди. У больного может наблюдаться потеря веса. Если уже проводилась противовоспалительная терапия, и не было никакого улучшения, то это указывает на наличие рака легких.

Бронхоальвеолярный лаваж для диагностики пневмонии
Особенности лечения пневмонии при раке легких
Общепринятая форма лечения воспаления легких абсолютно не подходит или даже бессильна при лечении пневмонии на фоне рака. Поскольку без борьбы с раком невозможно победить пневмонию, то и терапию необходимо согласовывать онкологам и пульмонологам.
Лечение проводят с использованием:
- антибиотиков;
- инфузионной терапии;
- муколитических, бронхолитических и отхаркивающих препаратов;
- противораковой терапии;
- хирургического вмешательства.

Инфузионная терапия при лечении пневмонии
Антибиотики для лечения пневмонии при метастазах легких необходимы, чтобы приостановить воспалительный процесс, а так же не дать ему распространяться дальше. Сразу начинают применять антибиотики широкого спектра действия:

Макролиды для лечения пневмонии при раке легких
- пенициллины;
- фторхинолоны;
- макролиды.
Конкретный вид антибиотика, к которому бактерии оказались наиболее восприимчивы, подбирается после получения результатов исследования мокроты. Нельзя забывать в данной ситуации и о приеме пробиотиков и эубиотиков, чтобы не нанести вред организму дисбактериозом.
Следующим шагом лечения является дезинтоксикация. Её проводят пациентам с целью уменьшения интоксикации и проводят довольно интенсивную инфузионную терапию вместе с мочегонными препаратами.
Необходимо улучшить дренажную функцию, и тем самым обеспечить очищение бронхов от мокроты. Для этого используют муколитические, бронхолитические и отхаркивающие препараты. С их помощью мокрота разжижается и легче отходит, освобождая дыхательные пути. Бронхи после этого очищаются от бактерий.
Противораковая терапия
Когда основные проявления пневмонии устранены и пациент чувствует облегчение, применяют противораковую терапию.
Чтобы уменьшить размер опухоли и предотвратить её рост, врачи-онкологи применяют лучевую и химиотерапию. Но на фоне пневмонии при онкологии их применение усиливает воспаление легких, так как иммунитет сильно подавлен. Поэтому врачи делают эти процедуры лишь после того, как снимают проявление острого параканкрозного процесса.
Если есть возможность удалить опухоль, то врачи идут на этот шаг. Условием для проведения такой операции является отсутствие метастазирования и распада опухоли. Врачам ничего другого не остается, как удалить опухоль вместе с легким. Конечно, это довольно серьезная и радикальная операция, но её цель — продлить жизнь человеку. Если рак не был обнаружен на первой стадии, то чаще всего обойтись без хирургического вмешательства не получается.
Видео по теме: Пневмония
Источник
Коронавирусная инфекция стала самой обсуждаемой темой
последнего времени. Это респираторное заболевание, а особенно его угрожающие
последствия, стали основной страшилкой современности, хотя в 80% случаев оно
протекает легко и относительно без последствий. Только у 20% заболевших
«корона» протекает в тяжелой форме. Как известно, вызывающий ее вирус может
провоцировать возникновение пневмонии, т. е. воспаления легких, в 2—5% случаев
приводящей к тяжелым осложнениям, уносящим жизни.
Особенности пневмонии при коронавирусе
Для коронавирусной инфекции типично развитие вирусной
атипичной пневмонии, которая может развиваться как практически сразу же после
заражения, так и уже после возникновения основных симптомов заболевания. При
ней в легких и бронхах, а точнее в их мельчайших составляющих, альвеолах и
бронхиолах, возникает острый воспалительный процесс, но часто это
сопровождается смазанной клинической картиной, что и отличает атипичную
пневмонию.
Развитие пневмонии опасно не только при коронавирусе, но и в целом. Ведь, несмотря на весь прогресс медицины, она остается опасным заболеванием, входящим в первую десятку болезней, приводящих к смерти больных даже в самых развитых странах.

Пневмония после коронавируса может быть первичной и
вторичной. В первом случае она вызывается самим вирусом SARS-CoV-2 и, как правило, протекает атипично. Во втором случае она
носит вирусно-бактериальную природу и может сочетаться с первичным воспалением
легких или же выступать его поздним осложнением, то есть такая пневмония
развивается уже после перенесения коронавирусной инфекции. Замечено, что
бактериальная флора чаще всего присоединяется к вирусу на 4—7 день и может
выступить главной причиной воспаления легких.
Вызывать пневмонию после коронавируса могут и другие виды вирусов, в том числе гриппа, парагриппа, кори, аденовирус и пр., если после выздоровления от «короны» человек столкнулся с этими инфекциями.
При попадании вируса из носовой или ротовой полости в бронхи
возникает отек слизистых оболочек, изменяется рН, что нарушает движение
ресничек, ответственных за естественное очищение нижних дыхательных путей. Постепенно
бронхи отекают все больше, а их просветы перекрываются слизью, что серьезно
затрудняет прохождение воздуха. В результате сильно страдает газообмен легких, в
кровь поступает меньше кислорода, что приводит к возникновению гипоксии. Это
отрицательно сказывается на работе всего организма, в том числе головного
мозга, а не только легких. Кроме того, при поражении легких SARS-CoV-2 наблюдается нарушение синтеза сурфактанта – особого вещества,
призванного обеспечивать правильную работу альвеол и защищает их от образования
рубцовой ткани, т. е. развития фиброза. В результате развивается вирусная пневмония.
Вирусные частицы проникают в клетки альвеол, там
размножаются и впоследствии высвобождаются в легкие, а клетка погибает. Таким
образом, одновременно поражается большое количество альвеол, нарушается их целостность
и повышается проницаемость стенок. Это приводит к тому, что в них нарушаются
обменные процессы, жидкость проникает в межклеточное пространство, что приводит
к нарушению водно-солевого обмена. Поскольку в пораженных альвеолах скапливаются
разрушенные элементы клеток, лейкоциты, эритроциты, это приводит к отеку
легких. При разрушении поврежденных клеток стенки альвеол спадаются, что провоцирует
развитие нарушений дыхания, тяжесть которых зависит от объема поражения легких.
Как правило, начало развития коронавирусной инфекции
плавное. Изначально поднимается температура до субфебрильных значений, т. е. до
37,5°С,
и возникает слабость. Это может сопровождаться незначительным першением в
горле, покраснением, слезоточивостью глаз. Обусловленная вирусом SARS-CoV-2 пневмония обычно развивается на
8—9 день от начала заболевания. Во многих случаях это протекает бессимптомно, в
чем и заключается основное коварство воспаления легких такого типа. Иногда
пневмония возникает уже на 5—6 день от начала заболевания. У ряда больных это
сопровождается нарушениями работы ЖКТ, в том числе тошнотой, диареей, реже
рвотой, а иногда и появлением сыпи на коже. По собранным данным, подобное
протекание заболевания характерно для перенесения «короны» в менее тяжелой
форме.
На более поздних этапах развития пневмонии возникает
надсадный сухой кашель, боль в груди и одышка. Появление подобных признаков
является поводом для немедленного обращения за медицинской помощью, поскольку
характерное для коронавируса воспаление легких может приводить к тяжелым
последствиям, в том числе необратимому фиброзу, что существенно снизит качество
жизни, станет причиной инвалидности или даже смерти больного.

При прогрессировании воспалительного процесса в легких
наблюдается возникновение острого дистресс-синдрома, что сопровождается:
- повышением температуры тела до высоких значений,
вплоть до 39°С; - снижением артериального давления;
- учащением сердцебиения (тахикардией);
- прогрессированием дыхательной недостаточности, в
том числе усилением одышки, цианозом (посинением) носогубного треугольника,
задействованием в дыхании вспомогательной мускулатуры (мышц живота, шеи) и т.
д.
При тяжелой одышке больные стараются принять вынужденное положение тела: сидя, уперев руки перед собой в стул, кровать или колени.
Если в это время сделать КТ легких, на полученных снимках
будут видны обусловленные вирусным поражением двусторонние изменения в легких в
виде затемнений округлой формы, склонных сливаться между собой и формировать
так называемый рентгенологический признак «эффект матового стекла». После
разрешения воспалительного процесса, отмершие участки легких заменяются
фиброзными рубцами. Рентген не дает такой исчерпывающей информации, как КТ, и в
легких ситуациях при незначительном объеме поражений легких может вовсе
оказаться бесполезным, так как изменения не будут видны.

Также обусловленная коронавирусом пневмония сопровождается
поражением стенок сосудов легких с нарушением свертываемости крови. Это
приводит к образованию тромбов и резкому увеличению риска развития
тромбоэмболии.
Но если заболевание осложняется присоединением бактериальной
флоры, т. е. развитием вторичной вирусно-бактериальной пневмонии, клиническая
картина становится значительно ярче уже с первых дней. В таких ситуациях
больным будет досаждать сначала приступообразный сухой кашель, постепенно
сменяющийся влажным с отхождением густой, слизисто-гнойной мокроты.
Выраженная лихорадка – типичный признак бактериальных
инфекций. При этом она может сохраняться достаточно долго и плохо поддаваться
купированию жаропонижающими средствами. Нередко наблюдаются боли в груди разной
интенсивности, усиливающиеся при кашле, чихании, движениях.
В целом вирусная пневмония при адекватном лечении длится от 2-х недель до 4—6 недель.
Пневмония особенно опасна для пожилых людей старше 65—70
лет, а также лиц, имеющих сопутствующие заболевания, в частности:
- патологии сердечно-сосудистой системы, поскольку
их наличие повышает риск тяжелого течения заболевания и летального исхода; - сахарный диабет, как хроническое эндокринное
заболевание, сопровождающееся поражением мелких кровеносных сосудов, в том
числе легких, высокими концентрациями сахара в крови; - бронхиальную астму, хроническую обструктивную
болезнь легких, так как уже присутствует постоянный воспалительный процесс в
легких; - ВИЧ, онкозаболевания, в том числе пациентов, проходящих
лучевую терапию или химиотерапию, поскольку это снижает сопротивляемость
организма инфекциям и повышает риск протекания пневмонии в тяжелой форме.
Диагностика
Диагностика пневмонии после коронавируса в целом
осуществляется так же, как и в других случаях, т. е. включает сбор анамнеза, в
рамках чего врач выясняет, когда появились первые признаки заболевания, как оно
протекало, когда наступило ухудшение и т. д. Обязательно проводится
аускультация легких, во время которой можно услышать характерные хрипы,
заметить учащение сердцебиения и дыхания. Также обязательно измеряют сатурацию,
т. е. определяют уровень насыщения крови кислородом. Эта неинвазивная процедура
занимает меньше минуты и осуществляется с помощью пульсоксиметра, надеваемого
на палец больного.

Непременно проводится ПЦР тест на SARS-CoV-2, а также рентгенография органов грудной клетки или
компьютерная томография. В рамках диагностики пневмонии также обязательно выполняется:
- ОАК – показывает СОЭ, рост концентрации
лейкоцитов и лимфоцитов, лейкоцитарную формулу, а также ряд других параметров,
что позволяет установить наличие бактериальной инфекции, хотя не дает данных о
ее природе; - ОАМ – помогает установить характер
воспалительных изменений; - биохимический анализ крови – дает возможность обнаружить
наличие метаболических нарушений; - посев мокроты – позволяет уточнить диагноз и
точно определить возбудителя пневмонии или исключить присоединение
бактериальной или грибковой микрофлоры; - анализ крови на присутствие lg M и lg G на микоплазмы и хламидии;
- анализ крови на lg M и lg G COVID-19.
Все эти анализы крайне важны, поскольку позволяют установить
причину развития воспаления легких, его возбудителя и чувствительность к
различным лекарственным средствам. Это позволяет разработать наиболее
эффективную тактику лечения пневмонии.
Лечение пневмонии после COVID-19
Воспаление легких легкой степени тяжести может лечиться дома
под строгим контролем терапевта или педиатра. При этом важно обеспечить
максимальную изоляцию больного от остальных членов семьи. Если это возможно, и больной
способен сам себя обслуживать, стоит на время переехать в другое жилье для
полной самоизоляции. При отсутствии такой возможности больному следует
постараться выделить отдельное помещение, посуду, полотенце и т. д. Также
обязательно нужно регулярно проветривать комнату и проводить влажную уборку во
избежание заражения других членов семьи.

Больному, проходящему лечение пневмонии при коронавирусе в
домашних условиях, необходимо обеспечить обильное питье, причем желательно
отдавать предпочтение теплым напиткам, например, компоту, воде, морсу. Но от
кофеинсодержащих напитков, в частности кофе, чая, энергетиков, лучше
отказаться, так как они оказывают стимулирующее действие на нервную систему,
повышая активность и «отвлекая» организм от борьбы с инфекцией.
Обязательной госпитализации подлежат:
- больные в тяжелом состоянии с признаками острого
дистресс-синдрома; - дети младше 2-х лет;
- пожилые люди старше 65 лет;
- беременные женщины;
- больные, имеющие так же сахарный диабет,
бронхиальную астму, ХОБЛ, ИБС и другие тяжелые сопутствующие заболевания; - онкобольные, в особенности проходящие курс химиотерапии
или лучевой терапии.
При диагностировании изолированной вирусной пневмонии, т. е.
при получении отрицательных результатов анализов на бактериальную микрофлору,
пациентам назначаются препараты 4-х групп:
- противовирусные средства;
- интерфероны;
- дезинтоксикационные препараты;
- средства симптоматической терапии;
- витамины.
Таким образом, специфического лечения вирусной пневмонии не существует, а все мероприятия направлены на поддержание организма, пока иммунная система ведет борьбу с вирусом и вызванными им изменениями в легких.
При присоединении вторичной бактериальной инфекции
обязательно назначаются антибиотики. Но при пневмонии после коронавируса их
нередко назначают даже при отсутствии подтверждений наличия бактериальной
микрофлоры с целью снижения риска осложнения течения и без того опасного
воспаления легких. Поэтому антибиотики часто назначаются всем больным с
подтвержденным диагнозом COVID-19
и при пневмонии после него.
В особенно тяжелых случаях в состав медикаментозной терапии включают кортикостероиды, обладающие выраженными противовоспалительными свойствами и помогающие защитить стенки сосудов альвеол от повреждения. Их вводят внутривенно короткими курсами.

При развитии дыхательной недостаточности и низком уровне
сатурации пациентов лечат в отде
