Антибиотики для лечения пневмонии уколы
Пневмония – это острое заболевание легких воспалительного происхождения. Возбудителями пневмонии могут выступать многие микроорганизмы, но чаще это бактерии (стрептококки, стафилококки, энтеробактерии, гемофильная палочка, легионеллы и пр.).
Не исключена роль атипичной микрофлоры (микоплазмы, хламидии). Учитывая это, в лечении пневмонии используются антибиотики. Это основа успешной этиологической терапии – устранения причины легочного воспаления.
Общие принципы антибиотикотерапии
Для достижения максимально положительного эффекта от приема антибиотиков при пневмонии у взрослых врачи придерживаются правил их назначения. В первую очередь, при установлении рентгенологически подтвержденного диагноза «Пневмония» и до идентификации точного микробного возбудителя в мокроте пациента выписываются антибиотики широкого спектра активности. Это значит, что препарат будет охватывать своим лечебным эффектом целый спектр микробов. После того, как станет известен конкретный возбудитель, антибиотик можно изменить (если спектр активности не включает этого микроба).
Помимо этого есть список клинических и лабораторных признаков, свидетельствующих об эффективности антибиотика при пневмонии. Они оцениваются спустя 3 дня от начала лечения:
- Понижение температуры.
- Уменьшение одышки, симптомов интоксикации и дыхательной недостаточности (повышение сатурации кислорода).
- Уменьшение количества и гнойности мокроты.
При этом если наблюдается сохранение стойкой субфебрильной температуры после приема антибиотиков (в пределах 37-37,5°С), хрипов в легких, сухого кашля, потливости и слабости, остаточных следов на рентгенограммах, это не расценивается как повод продолжать лечение либо менять антибактериальное средство.
Степени тяжести пневмонии
Для понимания того, прием каких антибиотиков при пневмонии будет наиболее эффективен и в каких условиях проводить лечение определенного больного, необходимо определить критерии тяжести заболевания. Выделяют степени тяжести течения пневмонии:
- нетяжелая;
- тяжелая;
- крайне тяжелая.
Для первой, наименее опасной пневмонии, характерными симптомами выступают:
| Критерий | Значение |
| Частота дыхания | <24/мин |
| Частота сердечных сокращений | ≤90/мин |
| Температура | <38°С |
| Лейкоциты крови | 4,0-12,0 х 109/л |
| Гемоглобин (г/л) | >90 |
| Сатурация кислорода (%) | >95 |
| Уровень креатитина сыворотки крови (мкмоль/л) | Норма (мужчины – 74-110; женщины – 60-100) |
| Объем поражения легких | В пределах сегмента |
| Сопутствующая патология | Нет |
Тяжелая пневмония характеризуется следующими признаками:
| Критерий | Значение |
| Частота дыхания | >24/мин |
| Частота сердечных сокращений | >90/мин |
| Температура | >38,5°С |
| Лейкоциты крови | <4,0 х 109/л или >12,0 х 109/л |
| Гемоглобин (г/л) | <90 |
| Сатурация кислорода (%) | <90 |
| Уровень креатитина сыворотки крови (мкмоль/л) | >176,7 |
| Объем поражения легких | В нескольких сегментах, но в пределах одной доли |
| Сопутствующая патология |
|
Крайне тяжелая пневмония наиболее неблагоприятна по своему течению, ее позволяют заподозрить симптомы:
| Критерий | Значение |
| Частота дыхания | ≥30/мин |
| Частота сердечных сокращений | >120/мин |
| Температура | ≥40°С или <35°С |
| Лейкоциты крови | <4,0 х 109/л или >25,5 х 109/л |
| Гемоглобин (г/л) | <90 |
| Сатурация кислорода (%) | <90 |
| Уровень креатитина сыворотки крови (мкмоль/л) | >176,7 |
| Объем поражения легких | Захватывает несколько долей, могут быть очаги распада ткани, жидкость в плевральной полости |
| Сопутствующая патология |
|
В экстренной госпитализации в терапевтическое отделение (в отдельных случаях в палаты реанимации и интенсивной терапии) нуждаются пациенты тяжелого и крайне тяжелого течения заболевания. Можно воспользоваться шкалой CRB-65, которая отражает риск смерти у пациента и рекомендует определенные условия его ведения. В шкале оценивают:
- сознание;
- частота дыхания (≥30/мин);
- артериальное давление (<90/60 мм рт. ст.);
- возраст старше 65 лет.
За каждый из пунктов насчитывают по 1 баллу. По результатам выделяют три группы больных:
- Амбулаторное лечение (0 баллов).
- Терапия в стационаре (1-2 балла).
- Неотложная госпитализация (3-4 балла).
- Левофлоксацин при ковиде
- Азитромицин при коронавирусе
- Пневмония при коронавирусе: симптомы, лечение
- Как отличить коронавирус от ОРВИ, гриппа, простуды
- Ингавирин при коронавирусе
- Симптомы и лечение коронавируса
- Нобазит при коронавирусе
- КТ легких при ковиде
Лечение пациентов с нетяжелой пневмонией
Обычно при бронхите и пневмонии данной степени тяжести больной находится на больничном листе и выполняет рекомендации врача в домашних условиях. Вылечить пневмонию обычно удается пероральными лекарствами без применения инъекционных форм, то есть в таблетках, капсулах, суспензии.
Больные в возрасте более 60 лет получают в качестве лечения один из антибиотиков β-лактамного ряда:
| Действующее вещество | Способ применения, цена |
Пенициллины:
| Амоксициллин (таблетки): по 0,5 гр. х 2 раза в сутки внутрь в течение 14 дней. 39-70 руб. |
| Флемоксин Солютаб (таблетки): по 0,5 гр. х 2 раза в сутки внутрь в течение 14 дней. 390-530 руб. | |
Амосин:
| |
Макролиды:
| Азитрал (капсулы): 0,25/0,5 гр. одиножды в день перед или через 2 часа после приема пищи. 280-330 руб. |
Сумамед:
| |
Азитрокс:
| |
| Клацид:
|
| Кларитромицин Тева (таблетки): 0,25 гр. дважды в сутки курсом 1 неделя. 380-530 руб. | |
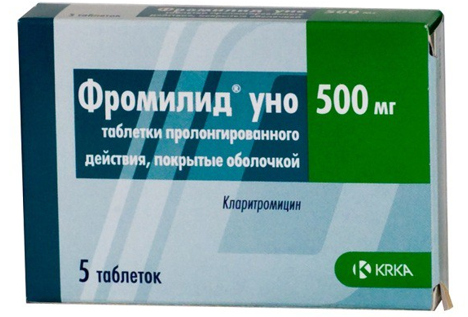
| Фромилид (таблетки): 0,5 гр. дважды в сутки курсом 2 недели. 290-680 руб. |
Для пациентов 60 лет и старше в сочетании с сопутствующей патологией (или же без нее) подходят защищенные пенициллины и фторхинолоны:
| Действующее вещество | Способ применения, цена |
Защищенные пенициллины:
| Амоксиклав:
|
Аугментин:
| |
| Флемоклав Солютаб (таблетки): по 1 таблетке (500+125 мг соответственно) трижды в день либо по 1 таблетке (875+125 мг соответственно) дважды в день, не разжевывая в начале еды, курсом 2 недели. 300-450 руб. | |
Респираторные фторхинолоны:
| Таваник (таблетки): по 0,25 гр. х 2 таблетки х 2 раза в день либо по 0,5 гр. х 1 таблетка х 1 раз в день, запивая водой, курс 2 недели. 460-1000 руб. |
| Флорацид (таблетки): по 0,5 гр. дважды в сутки, не разжевывая, между приемами пищи. 300-800 руб. | |
| Авелокс (таблетки): 0,4 гр. х 1 раз в сутки, не разжевывая, курс 2 недели. 220-380 руб. |
| Мофлаксия (таблетки): режим дозирования аналогичен. 320-350 руб. |
Респираторные фторхинолоны остаются лучшими антибиотиками при пневмонии на 2 этапе ее лечения. Их подключают при отсутствии признаков эффективности первого примененного препарата. Представители этой группы отличаются большим спектром действия и меньшей устойчивостью микробов. Однако каждый случай индивидуален.
Лечение пациентов с тяжелой и крайне тяжелой пневмонией
Ключевыми препаратами в терапии этих групп пациентов в стационаре являются цефалоспорины – еще одни представители β-лактамных сильных антибиотиков. Применяют лекарства III и IV поколений, обладающие бактерицидным эффектом (полное уничтожение клеток возбудителя).
Среди представителей цефалоспоринов III поколения можно найти пероральные и парентеральные формы. В первой подгруппе распространены:
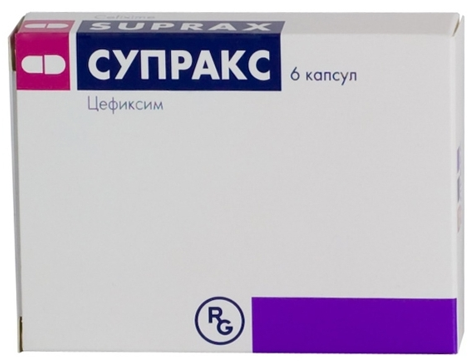
- Цефиксим (Супракс в капсулах — по 0,4 гр. х 1 раз в сутки, 700-780 руб.)
- Цефтибутен (Цедекс в капсулах — по 0,4 гр. х 1 раз в сутки, 800-1100 руб.)
- Цефдиторен (Спектрацеф в таблетках — по 0,2/0,4 гр. х 2 раза в день, 1300-1400 руб.)
Эффективный антибиотик из второй подгруппы – цефтриаксон:
- Цефтриаксон в виде порошка для приготовления инъекционного раствора — по 1,0-2,0 гр. одиножды в сутки внутримышечно или внутривенно. 30-900 руб.
- Азаран в виде порошка для приготовления инъекционного раствора — по 1,0 гр. х 1 раз в сутки внутримышечно, растворив в 3,5 мл 1%-го раствора гидрохлорида лидокаина. 2300-2700 руб.
Дополнительной активность против синегнойной палочки обладают парентеральные:
- Цефтазидим (Фортум в виде порошка для приготовления инъекционного раствора — по 1,0-6,0 гр. в день в 2-3 внутривенного или внутримышечного введения, 450-520 руб.)
- Цефоперазон (Цефобид в виде порошка для приготовления инъекционного раствора – по 2,0-4,0 гр. в сутки внутримышечно, разделенные на 2 приема, 250-300 руб.)
Карбапенемы – еще одна из «запасных» групп в стационарном лечении пневмонии. Однако эти препараты не активны для атипичной флоры. Среди антибиотиков отмечают названия:
- Имипенем + циластатин (Тиенам в виде порошка для приготовления инъекционного раствора – средняя суточная дозировка 2,0 гр., т.е. 4 внутривенные/внутримышечные инъекции, 4500-4800 руб.).
- Меропенем (Меронем в виде порошка для приготовления инъекционного раствора – по 0,5-1,0 гр. внутривенно каждые 8 часов, 5000-11100 руб.).
Для уничтожения микоплазм при пневмонии подходят антибиотики:
- Макролиды, активные против атипичной флоры (см. выше табл.)
- Тетрациклины – препараты резерва. Доксициклин (Юнидокс Солютаб в таблетках – по 0,2 гр. в 1-2 приема, не разжевывая во время приема пищи, 300-350 руб.)
Излечение от пневмонии, безусловно, также характеризует снижение температуры при приеме антибиотиков. Неверно думать, что наиболее эффективными препаратами будут антибиотики резерва, так как их спектр шире. Назначение таких препаратов должно быть вынужденной мерой, ведь в противном случае резистентность бактерий будет лишь расти, и медицина лишится «запасного пути».
Адекватная терапия пневмонии не может обойтись без антибиотиков. Это единственная современная и эффективная мера для устранения причины болезни – микроорганизмов. Все назначения препаратов должны быть подконтрольны врачу, самолечение чревато усугублением течения заболевания и развитием невосприимчивости бактериальных клеток к эффектам антибиотиков.
Источник
При воспалении легких пациенту назначается ряд медикаментозных препаратов для снятия симптомов и борьбы с патогенами.
Уколы при пневмонии необходимы не всегда, однако они считаются более эффективной формой лекарств, чем таблетки. Врач может прописать инъекции в зависимости от распространения болезни и состояния больного.
Показания
Эффективность внутримышечного введения препаратов доказана годами медицинской практики. Активные вещества растворов быстро проникают к очагу воспаления и купируют развитие патогенов. По сравнению с таблетками и капсулами инъекции не проходят через желудочно-кишечный тракт, поэтому побочных эффектов меньше.
Вводить инъекции при пневмонии допустимо при следующих условиях:
- Пациент – тяжелобольной со сниженным иммунитетом и выраженной симптоматикой. Вероятно развитие осложнений.
- Ранее принятые лекарства не вылечили пневмонию и не сняли симптомы.
- Температура довольно высокая и не спадает, из-за чего больной пребывает в лихорадке.
- У пациента выделяется мокрота с примесями гноя и крови.
Антибиотики в уколах нельзя назначить без весомой причины, поэтому сначала пациент проходит ряд диагностических процедур в поликлинике. На основании данных обследования и конечного диагноза врач определяет подходящие препараты и дозировку.
Противопоказания
При использовании уколов от пневмонии необходимо сдать анализ на состояние кровеносной системы. Густая кровь является противопоказанием к введению антибиотиков внутримышечно, поскольку активные вещества попросту не добираются до очага воспаления. Чтобы исправить ситуацию, врачи вводят Гепарин в живот – эта инъекция быстро разжижает кровь и позволяет сделать укол с антибактериальными лекарственными средствами.
Груднички находятся в группе риска возникновения пневмонии, поэтому инъекции для них зачастую необходимы. Взрослым нельзя самостоятельно заниматься лечением ребенка: при подозрениях на пневмонию его необходимо отвести их к врачу. Так называемый «горячий укол» противопоказан беременным женщинам, матерям в период грудного вскармливания, пациентам с патологиями сердца и сосудов.
Нужно помнить, что алкоголь и антибиотики – несовместимы, поэтому в период лечения важно не пить алкогольные напитки и лекарства на основе спирта.
Разновидности препаратов
Выделяют две группы медикаментов по типу воздействия:
- бактерицидные: уничтожают патогены;
- бактериостатические: тормозят размножение микроорганизмов.
Цефтриаксон
К препаратам первой группы относят Цефтриаксон. Изначально его выпускают в порошковых гранулах для разведения водой. Лекарство эффективно воздействует на разные штаммы микроорганизмов, которые вызывают воспаление легких. Инъекция ставится внутримышечно, в одинаковых пропорциях с лидокаином, а курс антибиотикотерапии составляет 14 дней и более.
Амоксициллин
Амоксициллин – препарат пенициллинового ряда 3-го поколения, он также является бактерицидным средством, однако его применяют на первом этапе развития заболевания. Его преимущество заключается в том, что препарат допустимо колоть детям из-за минимального списка противопоказаний и побочных эффектов. Тем не менее это не делает Амоксициллин безопасным средством: консультация специалиста все-таки необходима.
Цефазолин
Его называют аналогом Цефтриаксона из-за схожести состава и способа действия на очаг инфекции. Практика показывает, что Цефазолин менее эффективен, однако необходим в ситуации, когда пациенту противопоказано использование Цефтриаксона.
Азитромицин
При пневмонии уколы с данным препаратом ставятся только в первые дни лечения. Дальнейшая терапия проходит с использованием средства в таблетках. Подобная схема носит название «ступенчатая», и, как показывает статистика, непродолжительный курс внутримышечных инъекций с пероральными средствами быстрее приносит пациенту выздоровление.
Азитромицин
К бактериостатическим препаратам относят макролиды, тетрациклины и стрептограмины. Как правило, врачи назначают обе разновидности средств для комбинированной противовоспалительной терапии.
Как правильно делать уколы
В некоторых случаях пациенту разрешается лечиться дома, однако уколы делает только медицинский работник, который приходит к больному на дом. Если это невозможно, то процедуре можно научиться под контролем врача.
Инъекции при пневмонии нужно ставить правильно, чтобы не нанести пациенту повреждений:
- Из раза в раз нужно мыть руки с антибактериальным мылом, надевать перчатки и обрабатывать поверхность кожи, куда будет ставиться укол.
- Нужно убедиться в том, что раствор не просрочен и не имеет странного цвета. При производстве препаратов могут допускаться ошибки, поэтому следует проявить внимание и в случае брака взять новое средство.
- Шприц с лекарством нужно повернуть так, чтобы игла смотрела вверх, и осторожно нажать на поршень. Весь воздух выйдет, а на конце иглы появится капля.
- Во время укола пациент должен лежать, чтобы мышцы были расслаблены.
- Непосредственно перед инъекцией кожу следует немного растянуть двумя пальцами. Если пациент – новорожденный или очень худой, то кожу рекомендуется немного собрать складкой.
- Сам укол — это быстрое и резкое движение. В идеале игла входит на ¾ своей длины вертикально. Лучше не делать инъекцию под углом, как это делается при введении в вену, так как есть риск ухода раствора под кожу.
- Вводить средство следует медленно, а после окончания процедуры нужно протереть место укола проспиртованной ваткой.
Наименование «горячие уколы» появилось из-за чувства жара, которое испытывает пациент после введения хлорида натрия. Они ставятся только внутривенно. Главная особенность данной инъекции – очень медленное введение препарата. В остальном схема процедуры схожа со стандартными уколами.
Меры предосторожности
Чтобы избежать негативных последствий от уколов при воспалении легких, нужно находиться под врачебным контролем и регулярно проходить обследования.
Между сеансами уколов нужно соблюдать определенный временной интервал, необходимый для поддержания концентрации активного вещества в крови. Также необходимо обрабатывать руки перед каждой инъекцией, чтобы не занести заразу в кровь.
Перед терапией уколами нужно пройти аллерготест, чтобы не испытать весь спектр аллергических реакций. Проверку можно провести в домашних условиях: достаточно сделать небольшой порез на запястье и капнуть на нее немного раствора.
В каких случаях лучше лечь в стационар
При тяжелом течении болезни необходимо стационарное лечение
Как правило, в больницу попадают маленькие дети и пожилые люди, поскольку их иммунитет не всегда способен справиться с болезнью. Если пациент теряет сознание, концентрация мочевины в крови превышает нормальные пределы, а давление становится чрезвычайно низким, то лечить пневмонию придется в стенах медучреждения. Срок госпитализации нельзя назвать сразу, однако больные редко задерживаются более чем на 1 месяц.
При легком и среднем воспалении легких больной находится на амбулаторном лечении, то есть дома. Однако при серьезном ухудшении самочувствия необходимо позвонить в скорую помощь и не отказываться от стационара. Это часто происходит при двухсторонней пневмонии или при появлении осложнений.
Уколы при пневмонии – эффективный метод лечения, подходящий для людей всех возрастов. Делать их самостоятельно не рекомендуется, поскольку только знающий человек может соблюсти все нюансы процедуры. В идеале инъекционный курс следует пройти в больничных условиях.
Источник
Воспаление легких, которое также называют пневмонией, – патологический процесс, поражающий ткани легких. Встречается такая патология как у взрослых, так у детей. Воспаление легких нуждается в неотложном лечении, даже если протекает не в тяжелой форме. Причиной пневмонии преимущественно выступает инфекция – поражение легкого патогенными микроорганизмами. Поэтому применение антибиотиков при пневмонии у взрослых и детей в комплексе с дополнительными препаратами – основа лечения.
Содержание
Общие принципы применения антибиотиков при воспалении легких
Антибиотики при воспалении легких: виды и формы
Полусинтетические пенициллины
Макролиды
Цефалоспорины
Фторхинолоны
Карбапенемы
Монобактамы
Общие принципы применения антибиотиков при воспалении легких
Пациент без медицинского образования не знает наверняка, какие антибактериальные препараты ему помогут при воспалении легких.
| Для того чтобы лечение антибиотиками было максимально быстрым и эффективным, нужно обратиться к доктору. Врачи придерживаются определенных правил лечения пневмонии. Перед тем как выписать антибиотики, специалист направляет пациента на исследования и анализы. |
В первую очередь как взрослым, так и детям нужно сделать рентгенографию грудной клетки. После подтверждения диагноза «воспаление легких» пациенту необходимо сдать биоматериал (мокроту) на анализ. Бактериологический посев и антибиотикограмма выполняется 5–7 дней, так что результаты нужно будет подождать. Бакпосев дает возможность выявить, какой именно микроорганизм в легких стал причиной развития пневмонии. Проведение антибиотикограммы позволяет определить чувствительность патогена к различным препаратам. Так специалист выяснит, какие антибиотики будут для данного пациента наиболее эффективны. Кроме того, лабораторное исследование мокроты позволяет исключить грибковую природу воспаления легких, туберкулез. В случае подозрений на смешанную природу пневмонии специалист может назначить комбинацию антибиотиков и противовирусных средств.
На практике в большинстве случаев недопустимо ждать результатов анализов, так как воспаление легкого может быстро привести к дыхательной недостаточности, поэтому при пневмонии назначается антибиотик с широким спектром действия. После получения результатов анализа экссудата легких при необходимости препарат можно заменить.
Существует перечень клинических и лабораторных признаков, которые позволяют врачу оценить результативность лечения пневмонии:
● температура тела снижается;
● более слабые симптомы интоксикации;
● дыхательная недостаточность и одышка менее интенсивны, так как повышается сатурация кислорода;
● снижение количества выделяемой мокроты и изменение ее цвета.
Эффективность лечения пневмонии оценивается через 48–72 часа после начала применения антибиотиков. Одновременно у пациента сохраняются субфебрильная температура, хрипы в груди, кашель, слабость, повышенное потоотделение и остаточные следы пневмонии на рентгенограмме. Несмотря на улучшение общего состояния пациента, отменять применяемые антибиотики или менять их на другой подвид нельзя. Рекомендованный курс антибиотиков очень важно пройти в полном объеме, согласно назначению доктора. Это не позволит патогенным микроорганизмам выработать к антибиотикам резистентность и не допустит развития осложнений патологии легких в ближайшем будущем.
Антибиотики при воспалении легких: виды и формы
Раньше пораженные инфекцией легкие лечили преимущественно природным антибиотиком пенициллиновой группы, так как не было другой альтернативы. Однако у естественных пенициллинов есть побочные эффекты, что крайне нежелательно при воспалительном процессе в легких. Также они воздействуют на достаточно узкий спектр патогенов, к тому же, быстро развивается устойчивость к антибиотикам. Поэтому ученые разработали более современные средства, которые в настоящее время широко применяются для эффективной и безопасной терапии воспаления легких как у детей, так и у взрослых.
Условно антибиотики при пневмонии подразделяются на несколько групп: ● полусинтетические пенициллины;
● макролиды;
● цефалоспорины;
● фторхинолоны;
● карбапенемы;
● монобактамы.
Для удобства применения у взрослых и детей противомикробные средства выпускаются в разных лекарственных формах. Для взрослых – это таблетки и капсулы, детям с поражением нижних дыхательных путей назначаются суспензии. Инъекционные формы применяются в любом возрасте, однако в силу инвазивности процедуры при терапии взрослых они применяются чаще.
Полусинтетические пенициллины
Усовершенствованные пенициллины более результативны при пневмониях, чем их предшественники. В спектр противомикробной активности полусинтетических пенициллинов входит большинство грамположительных бактерий, гемофильная палочка и пневмококки. При терапии неосложненной пневмонии антибиотиком используется преимущественно эта группа. Несомненный плюс полусинтетических пенициллинов – их низкая токсичность по сравнению с другими группами антибактериальных средств. Именно поэтому данная группа препаратов часто используется в лечении воспалений не только у взрослых, но и у детей, беременных женщин.
К пенициллиновым антибиотикам относятся оксациллин и клоксациллин, которые наиболее результативно и быстро действуют при пневмониях, вызванных стафилококками.
Расширенными антимикробными свойствами обладают аминопенициллины – амоксициллин и ампициллин. Они широко применяются у взрослых при внебольничных пневмониях. Препараты амоксициллина представлены торговыми названиями «Флемоксин Солютаб», «Хиконцил», «Оспамокс».
В отдельную группу следует выделить комбинированные ингибиторозащищенные антибиотики. Помимо основного действующего вещества (антибиотика), они содержат вспомогательные компоненты, которые усиливают лечебный эффект, обеспечивая антибиотику защиту от бета-лактамаз – агрессивных ферментов, выделяемых вредоносными бактериями. Самые популярные антибиотики при пневмонии из группы комбинированных защищенных пенициллинов – «Аугментин» и «Флемоклав Солютаб». Они содержат в себе комбинацию амоксициллина и клавулановой кислоты, сочетание которых позволяет эффективно устранить бактериальное инфицирование легкого.
Терапия пневмонии пенициллиновыми препаратами может вызвать ряд побочных эффектов – аллергическую реакцию, расстройство желудка, колит и различные диспепсические явления.
Макролиды
Наиболее часто группа макролидов назначается как препараты первой линии, если у пациента есть индивидуальная непереносимость пенициллинов. Этим антибиотикам свойственна активность при атипичных формах болезни, причиной которых выступают внутриклеточные мембранные паразиты (клебсиеллы, легионеллы), хламидии, микоплазмы и гемофильная палочка. Также макролиды эффективны против грамположительных кокков.
Для лечения воспалительного процесса в легких используются кларитромицин («Клацид», «Кларитромицин-Тева», «Фромилид») и азитромицин («Азитрал», «Сумамед», «Азитрокс»).
«Азитрал» выпускается в таблетках с дозировкой для взрослых 250 или 500 мг. Применяется однократно в сутки за два часа до или после приема пищи.
«Сумамед» и «Азитрокс» выпускаются в таблетках и капсулах для взрослых по 500 мг (принимать один раз в сутки), а также в порошке для детской суспензии.
«Клацид» имеет три формы выпуска – гранулы для приготовления суспензий, порошок для изготовления инфузии и таблетки. Пероральное применение препарата при пневмонии осуществляется дважды в сутки курсом до двух недель.
«Фромилид» в таблетках по 500 мг два раза в сутки назначается взрослым пациентам при инфекционном поражении легких. Препарат необходимо принимать две недели, не прерывая курс и не меняя тип антибиотика.
Иногда для лечения инфекций нижних дыхательных путей применяется первый противомикробный препарат из группы макролидов – «Эритромицин». Он широко используется для терапии атипичных форм болезни, вызванных легионеллами, которые отличаются высокой степенью летальности. «Эритромицин» нужно принимать каждые 6 часов по 400–500 мг. При пневмонии неосложненного течения длительность терапии «Эритромицином» обычно составляет от семи до десяти дней. Недостатком данного препарата можно назвать частые побочные эффекты после его применения, как правило, со стороны желудочно-кишечного тракта. Они обусловлены способностью макролидов усиливать моторику кишечника.
Цефалоспорины
Группа цефалоспоринов обычно применяется, если у пациента доказана индивидуальная непереносимость макролидов. Как правило, цефалоспорины обеспечивают лечение пневмонии на неосложненной стадии. Они используются при терапии инфекционных процессов, вызванных пневмококками, стрептококками и энтеробактериями.
К антибиотикам первого поколения цефалоспоринов, которые применяются в борьбе с инфекциями нижних дыхательных путей, относят «Цефапирин», «Цефалексин» и «Цефазолин».
Второе поколение включает в себя «Цефуроксим» и «Цефокситин», которые используются для лечения инфекций, вызванных клебсиеллой, кишечной и гемофильной палочками. «Цефокситин» при пневмониях чаще назначается ступенчато: сначала инъекционно, а при улучшении состояния – перорально.
Третье поколение представлено «Цефотаксимом» и «Цефтазидимом», «Цефтриаксоном», «Цефоперазоном», которые обладают широкой антибактериальной активностью. Они справляются со всеми патогенными бактериями, кроме энтерококков и некоторых стафилококков. Существует комбинированный препарат «Цефоперазон» с сульбактамом, активный в отношении бактерий, содержащих фермент бета-лактамазу, разрушающую антибактериальное вещество. Такие препараты используются для лечения воспалительных процессов легких в тяжелых случаях.
Четвертое поколение включает в себя цефепим (торговые названия – «Максипим», «Максицеф», «Цепим», «Ладеф») и цефпиром («Кейтен», «Цефанорм»). Они наиболее эффективны против грамположительных и грамотрицательных аэробных и анаэробных микроорганизмов, при осложнениях пневмоний в виде плевритов и абсцессов.
Цефалоспорины применяются для лечения тяжелой и крайне тяжелой степеней пневмонии. Как правило, в этих целях используются препараты третьего и четвертого поколения, которые обладают выраженным бактерицидным эффектом (происходит абсолютное уничтожение клеток болезнетворных бактерий). Терапия пациентов с тяжелой пневмонией проводится в стационаре.
Среди представителей третьего поколения цефалоспоринов используются и парентеральные, и пероральные формы лекарственных средств. В форме капсул по 400 мг выпускаются препараты цефиксима («Супракс») и цефтибутена («Цедекс»). Их нужно принимать один раз в сутки. В форме таблеток по 200 или 400 мг выпускается препарат цефдиторена («Спектроцеф»), который нужно принимать дважды в сутки.
Из третьего поколения можно выделить инъекционные формы цефтриаксона («Азаран»). Он выпускается в форме порошка для приготовления инъекционного раствора по 1 грамму. Назначается внутримышечно в растворе с 1% лидокаином один или два раза в сутки (в зависимости от назначения доктора). Парентеральные препараты, обладающие дополнительными свойствами против синегнойной палочки при пневмониях, – цефтазидим («Фортум» – назначается в/в или в/м до шести грамм в день в два-три применения) и цефоперазон («Цефобид» – назначается до четырех грамм в день, разделенных на два приема).
| Лекарственные средства группы цефалоспоринов обычно хорошо переносятся человеческим организмом. Исключения могут составить пациенты с тяжелой почечной или печеночной недостаточностью, а также пожилые люди. |
Фторхинолоны
Применение фторхинолоновой группы обычно рекомендуют при аллергической реакции на все остальные средства. Фторхинолоны используются для лечения тяжелых форм инфекций нижних дыхательных путей. Эти вещества быстро всасываются в клетки и способны бороться с пневмококками, стафилококками, грамотрицательными бактериями и атипичными возбудителями пневмоний. Благодаря широкому спектру противомикробной активности данная лекарственная группа отлично справляется с терапией практически всех форм внегоспитальных пневмоний. Однако использование ранних фторхинолонов при внебольничных воспалениях нижних дыхательных путей было ограничено, так как они были практически не результативны против основного возбудителя – пневмококка.
В качестве действующего вещества для терапии патологий нижних дыхательных путей, которые вызваны не пневмококком, чаще всего выступают офлоксацин («Зофлокс», «Таривид») и ципрофлоксацин («Ципробай», «Цифран»).
Из нового поколения фторхинолонов можно выделить левофлоксацин («Глево», «Лебел», «Левоксимед», «Леволет», «Левофлокс»), который высокоактивен против пенициллинрезистентного пневмококка. Левофлоксацин выпускается в двух лекарственных формах – для приема внутрь и для внутривенного введения, поэтому применяется как для амбулаторного лечения, так и для пациентов в стационаре. Клинические исследования подтверждают высокую эффективность и хорошую переносимость левофлоксацина, вводимого при внебольничных пневмониях по 0,5 г однократно в сутки.
Второй современный препарат из группы фторхинолонов – спарфлоксацин («Спарфло», «Флоксимар»). В России данное вещество выпускается только в пероральной форме. Несмотря на высокую антибактериальную эффективность, спарфлоксацин обладает сильно выраженным побочным действием – фототоксичностью (повышенная чувствительность кожи к влиянию ультрафиолетовых лучей). Помимо этого, он нередко вызывает и другие нежелательные эффекты, что делает его не рекомендованным для рутинного применения в амбулаторной практике. Потому спарфлоксацин применяется для терапии пневмоний только при отсутствии альтернатив.
Одни из новейших антибиотиков группы фторхинолонов – моксифлоксацин («Авелокс», «Моксифлокс») и гатифлоксацин («Озерлик», «Гатилин», «Гатимак»). Они обладают высокой активностью в отношении грамположительных, атипичных и анаэробных микроорганизмов. Относятся к группе «респираторных фторхинолонов». В к?