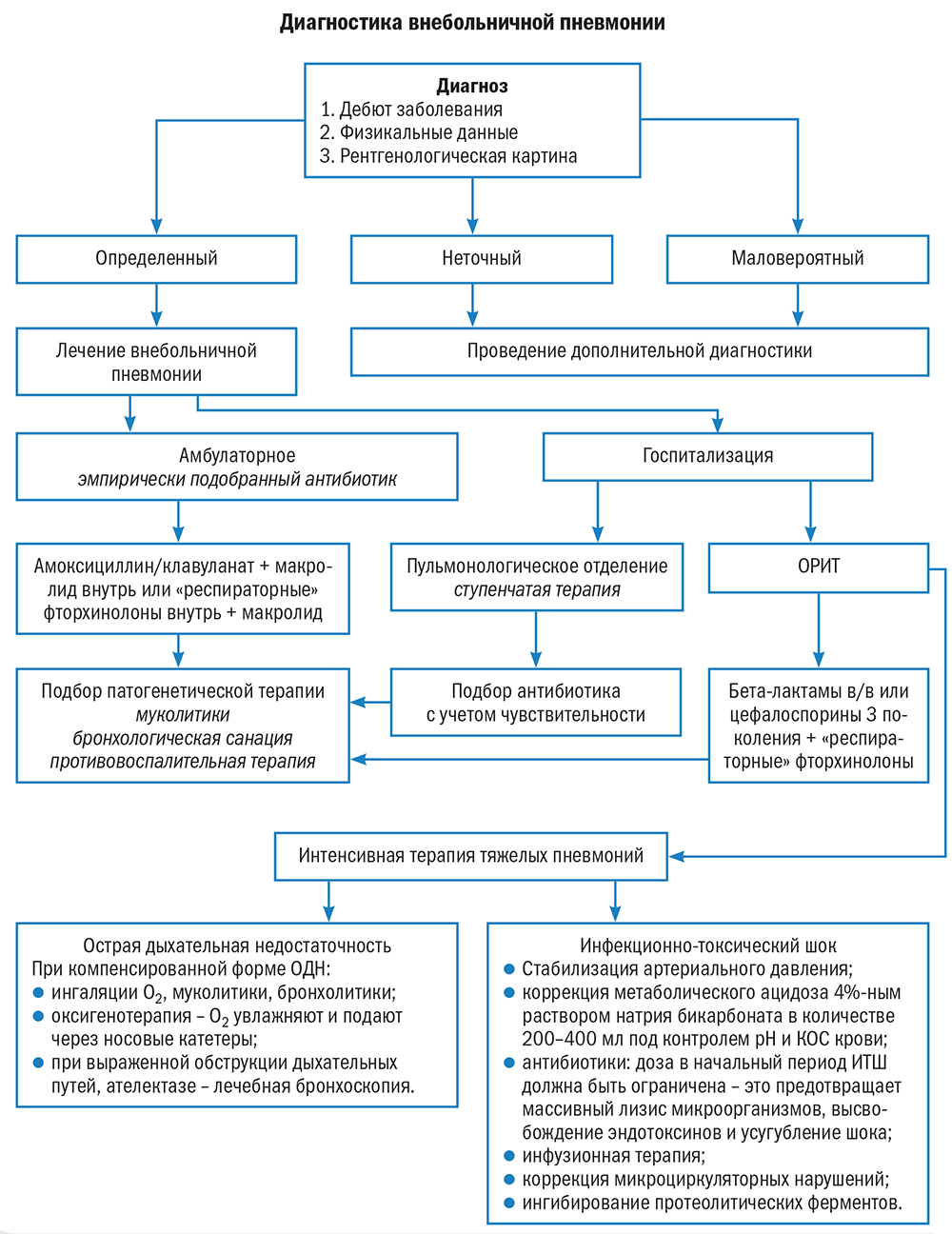
Алгоритм диагностики и лечения внебольничной пневмонии
Пневмония – воспаление легочной ткани, как правило, инфекционного происхождения с преимущественным поражением альвеол (развитием в них воспалительной экссудации) и интерстициальной ткани легкого.
Диагноз внебольничной пневмонии считается определенным при наличии у больного рентгенологически подтвержденной очаговой инфильтрации легочной ткани и по крайней мере 2 клинических признаков из числа следующих:
- остролихорадочное начало заболевания (температура тела > 38°С);
- кашель с мокротой;
- физикальные признаки (фокус крепитации и/или мелкопузырчатых хрипов, жесткого/бронхиального дыхания, укорочения перкуторного звука);
- лейкоцитоз (> 10 х 109/л) и/или палочкоядерный сдвиг (> 10%).1-4
Диагностика внебольничной пневмонии всегда предполагает обнаружение очагово-инфильтративных изменений в легких в сочетании с симптоматикой инфекции нижних дыхательных путей.
Изменения на рентгенограмме органов грудной клетки (распространенность инфильтрации, наличие или отсутствие плеврального выпота, полости деструкции) соответствуют степени тяжести заболевания и могут служить «ориентиром» для выбора антибактериальной терапии.
- Предположение о внебольничной пневмонии становится маловероятным, если при обследовании пациента с лихорадкой, жалобами на кашель, одышку, отделение мокроты и/или боли в груди, рентгенологическое исследование органов грудной клетки не дает искомых результатов и отсутствует локальная легочная симптоматика (укорочение/тупость перкуторного звука над пораженным участком легкого, локально выслушиваемое бронхиальное дыхание, звучные мелкопузырчатые хрипы или инспираторная крепитация, усиление бронхофонии и голосового дрожания).2-5
Госпитализации подлежат больные по следующим показаниям:
- частота дыхания ≥ 30 в минуту;
- диастолическое АД ≤ 60 мм рт. ст.;
- систолическое АД
- ЧСС ≥ 125 в минуту;
- температура тела
- нарушения сознания;
- количество лейкоцитов периферической крови 9/л или > 25 х 109/л;
- Sat O2
- Рa O22 > 50 мм рт. ст. (при дыхании комнатным воздухом);
- креатинин сыворотки крови > 176,7 мкмоль/л или азот мочевины > 7 ммоль/л;
- пневмоническая инфильтрация, локализующаяся более чем в одной доле;
- наличие полости (полостей) распада;
- плевральный выпот;
- быстрое прогрессирование очагово-инфильтративных изменений в легких (увеличение размеров инфильтрации > чем на 50% в течение ближайших 2 суток);
- гематокрит
- внелегочные очаги инфекции (менингит, септический артрит и др.);
- сепсис или полиорганная недостаточность, проявляющаяся метаболическим ацидозом (рН
- невозможность адекватного ухода и выполнения всех врачебных предписаний в домашних условиях.1-5
NB!
Отсутствие или недоступность рентгенологического подтверждения очаговой инфильтрации в легких делает диагноз пневмонии неточным/неопределенным.
Вопрос о предпочтительности стационарного лечения может быть рассмотрен в следующих случаях:
- возраст старше 60 лет;
- сопутствующие заболевания (хронический бронхит или ХОБЛ, бронхоэктазы, злокачественные новообразования, сахарный диабет, хроническая почечная недостаточность, застойная сердечная недостаточность, хронический алкоголизм, наркомания, выраженный дефицит массы тела, цереброваскулярные заболевания);
- неэффективность стартовой антибактериальной терапии;
- предпочтения пациента и/или членов его семьи.
В случаях, когда у больного есть признаки тяжелого течения внебольничной пневмонии (тахипноэ ≥ 30 в минуту; систолическое АД 4 часов, острая почечная недостаточность), требуется неотложная госпитализация в отделение/палату интенсивной терапии.
Антибактериальную терапию следует начинать как можно раньше с момента диагностирования пневмонии. При задержке введения первой дозы антибиотика более чем на 8 часов с момента постановки диагноза отмечается достоверное увеличение летальности среди больных пожилого и старческого возраста.2-5
Критерии эффективности антибактериальной терапии при пневмонии:
- температура тела
- отсутствие симптомов интоксикации;
- отсутствие признаков дыхательной недостаточности (частота дыхания
- отсутствие гнойной мокроты;
- количество лейкоцитов в крови 9/л;
- отсутствие отрицательной динамики по данным рентгенологического исследования.1-4,6,7
При лечении больных пневмониями среднетяжелого/тяжелого течения с симптомами интоксикации рекомендуется соблюдение принципа ступенчатой двухэтапной терапии (step-down therapy).
Ступенчатая антибактериальная терапия (АБТ) предполагает 2-этапное применение антибиотиков: начало лечения с парентеральных препаратов с последующим переходом на их пероральный прием сразу после стабилизации клинического состояния пациента. Идея ступенчатой терапии заключается в уменьшении длительности парентеральной АБТ, что обеспечивает значительное снижение стоимости лечения и сокращение срока пребывания пациента в стационаре при сохранении клинической эффективности.2-5,6,7
Оптимальным вариантом ступенчатой терапии считается последовательное использование 2 лекарственных форм (для парентерального введения и приема внутрь) одного и того же антибиотика, что обеспечивает преемственность лечения. Возможно последовательное применение препаратов, близких по своим антимикробным свойствам, и с одинаковым уровнем приобретенной устойчивости. Переход с парентерального на пероральный антибиотик следует осуществлять при стабилизации состояния пациента, снижении температуры тела и улучшении клинической картины ВП (категория доказательств В).3-7
1Зайцев А.А., Синопальников А.И. Принципы рациональной терапии внебольничных инфекций дыхательных путей у взрослых//РМЖ, №7, 2011.
2Дворецкий Л.И., Александрова М.А. Клинические рекомендации по диагностике и лечению внебольничной пневмонии//РМЖ, №9, 2010.
3Чучалин А.Г., Синопальников А.И., Страчунский Л.С. и соавт. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике//КМАХ, №8, 2006, с. 54–86.
4Новиков Ю.К. Значимость антибактериальной терапии в общем аспекте лечения внебольничных пневмоний//№2, РМЖ, 2010.
5Материалы сайта https://vrachi74.ru
6Материалы сайта https://www.pandia.ru
7Материалы сайта https://www.pharmindex.ru
Источник
Ежегодно в России пневмонией заболевают 1,5 млн. человек, причем правильный диагноз ставится только у трети больных, примерно у 1 млн. человек заболевание своевременно не распознается и соответствующее лечение не проводится (А.Г. Чучалин, 2001). Если объективные причины ошибок в распознавании пневмонии достигают 73,5%, то субъективные ошибки составляют 26,5–56,3%.
Наиболее часто приходится дифференцировать пневмонию с изменениями в легких, связанными с нарушениями гемодинамики в малом кругу (застойное легкое, альвеолярный отек легкого). Особенно это касается больных с застойной сердечной недостаточностью, которая сама по себе не исключает, а скорее, предрасполагает к развитию пневмонии. Трудности трактовки клинико–рентгенологической картины в подобных ситуациях отражает бытующий термин «застойная пневмония».
Рис.1. Диагностический поиск при пневмонии
Не меньшие сложности, особенно в дебюте заболевания, возникают при дифференциальной диагностике пневмонии с различными легочными воспалениями неинфекционной природы (пневмониты), гранулематозными и другими неинфекционными поражениями легких. Нередко на фоне респираторных вирусных инфекций при рентгенологическом исследовании легких выявляется усиление легочного рисунка, что при соответствующей клинической симптоматике трактуется рентгенологом, как «интерстициальная пневмония», и влечет за собой назначение антибиотиков. При всей сложности и неоднозначности трактовки данной ситуации в большинстве случаев речь идет об интерстициальной реакции легочной ткани в ответ на вирусную инфекцию.
С учетом ориентировочного этиологического варианта пневмонии эмпирически назначается антибактериальный препарат. Оценка эффективности первоначального антибиотика проводится через 48–72 часа и может расцениваться, как один из этапов диагностического поиска. Наличие клинического эффекта косвенно подтверждает предполагаемый этиологический вариант и позволяет продолжать лечение данным антибактериальным препаратом, в то время как отсутствие эффекта обычно является основанием для смены антибиотика.
Формулировка диагноза пневмонии должна максимально отражать особенности данной клинической ситуации, позволяющие выбрать адекватную тактику ведения пациента (место лечения, первоначальный антибактериальный препарат, объем симптоматической терапии и т.д.)
Внебольничный или внутрибольничный характер пневмонии позволяет ориентировочно предположить наиболее вероятный круг возбудителей. Объем поражения по данным рентгенологического исследования является одним из критериев тяжести пневмонии, а иногда позволяет говорить о возможном этиологическом варианте (пневмококковая пневмония). Указание фазы заболевания имеет важное значение при решении вопроса о назначении антибиотиков, которые не рекомендованы в фазе разрешения легочного воспаления.
Рис. 2. Оценка тяжести и прогноза внебольничной пневмонии (классы риска)
Рис. 3. Диагностические методы исследования пациента с внебольничной пневмонией
Класс риска определяется в баллах на основании суммирования различных показателей, включающих возраст больного, наличие сопутствующей патологии, данных объективного и лабораторного исследования. Учет тяжести и прогноза заболевания необходим для решения вопроса о месте лечения пациента (амбулаторного или стационарного).
Выбор места лечения больного пневмонией имеет очень большое значение. С этой целью используется так называемая прогностическая шкала PORT (Pneumonia Patient Outcomes Research Team), которая в свое время была разработана для оценки диагноза. Шкала PORT учитывает факторы риска неблагоприятного исхода с суммарной бальной оценкой различных факторов (возраст, сопутствующая патология, данные объективного и лабораторного исследования). Однако эта шкала имеет некоторые ограничения при выборе места лечения больных внебольничной пневмонией, так как не учитывает возможность ухода в домашних условиях, обострение и декомпенсацию сопутствующих заболеваний, отсутствие данных лабораторных исследований в амбулаторных условиях (А.И. Синопальников, 2001).
Среди диагностических методов микробиологические исследования не являются обязательными для больных, лечение которых проводится в амбулаторных условиях. У стационарных больных, т.е. при пневмониях тяжелого течения, рекомендуется бактериоскопия и посев мокроты (при наличии в ней более 25 лейкоцитов и менее 10 эпителиальных клеток), гемокультура (верификация бактериемии), определение антигена Legionella в моче, а также серологические исследования (при подозрении на атипичные пневмонии).
Рентгенография грудной клетки показана как амбулаторным, так и стационарным больным с учетом ограниченных возможностей физикального исследования, выявления невоспалительных легочных поражений (сердечная недостаточность, опухоли), дополнительной помощи в расшифровке этиологического варианта, оценки распространенности легочного воспаления.
Выбор первоначального антибиотика при пневмонии
Выбор антибиотика определяется такими критериями как:
– клиническая ситуация,
– антимикробный спектр действия выбранного препарата,
– результаты окраски мокроты по Граму,
– фармакокинетика антимикробного препарата,
– тенденция и вероятность антибиотикорезистентности,
– тяжесть пневмонии,
– безопасность препарата,
– возможность ступенчатой терапии,
– стоимостные показатели.
«Ситуационный подход» при выборе первоначального антибиотика для лечения внебольничной пневмонии оправдан «привязанностью» некоторых возбудителей пневмонии к определенным клинико–эпидемиологическим ситуациям. Кроме того, назначение антибактериальной терапии осуществляется сразу после постановки диагноза при отсутствии данных микробиологического исследования мокроты, а нередко и без перспектив этиологической верификации этиологического варианта пневмонии.
Пневмонии на фоне ХОБЛ
Основные возбудители: H. influenzae, S. pneumoniae, M. catarrhalis.
Антибиотики: защищенные пенициллины, цефалоспорины II–III, респираторные фторхинолоны.
Пневмонии у больных с высоким риском аспирации
Основные возбудители: анаэробы, грамотрицательная флора.
Антибиотики: клиндамицин, метронидазол, респираторные фторхинолоны (моксифлоксацин), карбапенемы.
Риск аспирации возникает у больных в состоянии алкогольного опьянения, в послеоперационном периоде, при судорожных припадках, стволовых расстройствах с нарушениями глотания (инсульты). Роль анаэробного компонента в этиологии пневмоний часто недооценивается, так как даже у молодых лиц без тяжелой сопутствующей патологии в 30% случаев имеет место микроаспирация.
Пневмонии на фоне тяжелых соматических заболеваний
Основные возбудители: H. influenzae, S. pneumoniae, Klebsiella, Legionella.
Антибиотики: защищенные пенициллины, цефалоспорины III, макролиды, респираторные фторхинолоны (спарфлоксацин и др.).
Пневмонии у проживающих в домах престарелых
Основные возбудители: S. aureus, H. influenzae, S. pneumoniae.
Антибиотики: оксациллин, защищенные пенициллины, респираторные фторхинолоны (спарфлоксацин, моксифлоксацин и др.). Коррекции дозы спарфлоксацина у пожилых больных не требуется.
Атипичные пневмонии
Основные возбудители – Mycoplasma, Chlamidia, Legionella.
- Внутриклеточная локализация возбудителей
- Частая внелегочная симптоматика
- Особые эпидемиологические ситуации
- Симптоматика ОРВИ в дебюте заболевания (Mycoplasma)
- Невозможность выявления возбудителей в мокроте
- Специфические серологические данные
- Неэффективность b-лактамных антибиотиков
- Эффективность макролидов, тетрациклинов, фторхинолонов (спарфлоксацин).
- Необходимость возможно более раннего назначения антибиотиков:
быстрая декомпенсация сопутствующей патологии
прогрессирование воспаления
ухудшение прогноза
- Трудности получения мокроты для исследования в некоторых ситуациях:
снижение кашлевого рефлекса
трудности адекватного сбора мокроты
- Частые негативные результаты исследования мокроты
- Трудности интерпретации полученных данных:
колонизация респираторных слизистых
контаминация мокроты
Антибактериальную терапию следует начинать как можно раньше с момента диагностирования пневмонии. По некоторым данным, при задержке введения первой дозы антибиотика более чем на 8 часов с момента госпитализации отмечается достоверное увеличение летальности среди больных пожилого и старческого возраста.
Окраска мокроты по Граму является важным ориентиром для выбора первоначального антибиотика с учетом «грам–принадлежности» микроорганизмов. Особое значение имеют проведение бактериоскопии и посев мокроты, содержащей достаточное количество нейтрофилов в условиях стационара. Отрицательный результат при окраске мокроты по Граму не всегда свидетельствует об отсутствии микроорганизмов в мокроте – это может быть обусловлено недостаточным их количеством (менее 104). Если в одном поле зрения обнаруживается около 10 микроорганизмов, то это означает, что их количество составляет не менее 105 и приближается к диагностическому титру.
Фармакокинетика антибиотика
- Концентрация в легочной ткани и в альвеолярных макрофагах
- Биодоступность препарата при приеме внутрь
- Длительность периода полувыведения – режим дозирования
- Наличие постантибиотического эффекта
- Отсутствие взаимодействия с другими медикаментами
- Пути элиминации из организма
Хорошим проникновением в ткани обладают макролиды, тетрациклины и фторхинолоны. При проникновении внутрь клетки препарат не должен оказывать повреждения, что в наибольшей степени свойственно тетрациклинам. Проникновение макролидов внутрь клетки настолько выражено, что их внеклеточные концентрации могут оказываться недостаточными для подавления пневмококков при пневмококковой бактериемии. С учетом этого при тяжелых пневмониях с высокой вероятностью бактериемии монотерапия макролидами не оправдана.
Спектр активности антибактериальных препаратов
Антибиотикорезистентность
- Учет факторов риска пенициллинорезистентности пневмококка
- Наличие перекрестной резистентности к макролидам
- Наличие штаммов H. influenzae, продуцирующих b-лактамазы
- Неэффективность или недостаточная эффективность пенициллинов и макролидов
- Преимущество респираторных фторхинолонов (спарфлоксацин и др.)
Факторы риска пенициллинорезистентности S. pneumoniae:
– возраст больных менее 7 лет и старше 60 лет
– наличие тяжелых соматических заболеваний
– частое и длительное лечение антибиотиками
– проживание в домах престарелых.
Поскольку механизмы резистентности к пенициллину у пневмококка и гемофильной палочки различны (изменения мембраны и выработка b-лактамаз соответственно), то защищенные пенициллины (амоксициллин/клавуланат, ампициллин/сульбактам) активны против H. Influenzae, продуцирующей b-лактамазу, и неэффективны в отношении пенициллинорезистентного S. pneumoniae. Кроме того, часто отмечается перекрестная резистентность S. pneumoniae к пенициллину и макролидам, в то время как резистентность S. pneumoniae к пенициллину и макролидам не коррелирует с резистентностью к респираторным фторхинолонам, что делает целесообразным и обоснованным выбор в подобных ситуациях респираторных фторхинолонов, например, спарфлоксацина, к которому чувствительны микроорганизмы, резистентные к другим препаратам группы фторхинолонов.
Сегодня вопрос о клиническом значении резистентных возбудителей в определении исхода пневмонии и необходимости учета возможной резистентности возбудителей при выборе антибиотика для лечения внебольничной пневмонии остается до конца не изученным. В то же время представляется, что более важное клиническое значение имеет выявление резистентности у больных внутрибольничной пневмонией (метициллинрезистентный стафлококк).
Рис. 4. Эффективность антибиотиков при резистентности основных возбудителей внебольничной пневмонии
Рис. 5. “Ступенчатая” терапия пневмонии
Рис. 6. Алгоритм лечения больного внутрибольничной пневмонией с учетом тяжести заболевания
Рис. 7. Алгоритм ведения больного внебольничной пневмонии с учетом ответа на антибактериальную терапию
Требования к переходу с парентерального на оральный путь введения антибиотика
Показания к переходу на оральный путь введения антибиотика:
- Наличие антибиотика в оральной и парентеральной форме
- Эффект от парентерально вводимого антибиотика
- Стабильное состояние больного
- Возможность приема препаратов внутрь
- Отсутствие патологии со стороны кишечника
- Высокая биодоступность орального антибиотика
Целесообразность комбинации макролидов с цефалоспоринами при лечении тяжелой пневмонии обусловлена вероятностью легионелезной пневмонии и трудностями ее этиологической верификации.
Рис. 8. Тактика при затяжном рентгенологическом разрешении пневмонии
Рис. 9. Факторы, влияющие на рентгенологическое разрешение пневмонии
Летальность при внебольничных пневмониях, особенно среди больных пожилого возраста, ниже при назначении комбинированной терапии цефалоспоринами II–III поколения в сочетании с макролидами или монотерапии респираторными фторхинолонами по сравнению с монотерапией цефалоспоринами III поколения.
Длительность антибактериальной терапии внебольничной пневмонии определяется ответом на терапию, тяжестью пневмонии, наличием осложнений, характером возбудителя (этиологическим вариантом). В случаях неосложненного течения пневмонии, вызванной S. pneumoniae, H. influenzae длительность антибактериальной терапии, как правило, не должна превышать 7–10 дней. При пневмонии, вызванной внутриклеточными возбудителями (Legionella, Mycoplasma), а также в случаях осложнений (абсцесс) продолжительность лечения может достигать 21 дня. Рентгенологическое разрешение пневмонии, нормализация СОЭ происходят в более поздние сроки, чем исчезновение признаков интоксикации.
Особого внимания требует рассмотрение ситуации с замедленным рентгенологическим разрешением пневмонии.
Факторы риска затяжного рентгенологического разрешения пневмонии:
– возраст старше 50 лет
– наличие сопутствующей патологии (ХОБЛ, сахарный диабет, алкоголизм, опухоли и др.)
– тяжесть пневмонии
Источник
